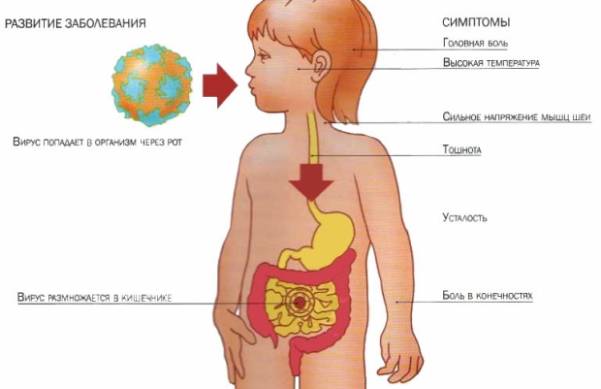
Вирусная инфекция у детей — пути заражения, первые признаки и симптомы, диагностика, лечение и профилактика
Появления симптомов недуга у ребенка заставляет родителей волноваться и не спать по ночам. Вирусная инфекция у детей – это группа заболеваний, имеющих схожие признаки, самый часто встречающийся из них – высокая температура. Почему при недомогании нужно обязательно обратиться к педиатру, какие симптомы сопровождают процесс, особенности лечения в разном возрасте – информация полезная не только для мам.
Особенностью этой группы заболеваний – воспаления дыхательных путей. Инфекцию провоцируют вирусы, попадающие от зараженных людей. Мельчайшие микроорганизмы могут жить только в живых клетках, заставляя их синтезировать себе подобных. Развитие недуга зависит от состояния защитных сил:
- При сильной иммунной системе организм, обнаружив антиген, начинает выработку антител, уничтожающих чужеродное вещество.
- При ослабленной защите вирусы быстро распространяются, вызывая инфекцию, которая может протекать до полутора недель.
Дети чаще находятся в зоне риска, что связано с неокрепшей иммунной системой. Вирус передается воздушно-капельным путем через носоглотку, нос, слизистую оболочку глаз, пищеварительный тракт, реже – контактно-бытовым способом. Размножается в полости носа больного. Заражение окружающих происходит, когда жидкий секрет:
- выделяется при чихании;
- попадает в воздух при кашле;
- остается на одежде больного, предметах гигиены;
- распространяется на окружающие вещи.
Развитие ОВРИ имеет особенности:
- новорожденный получает иммунитет к вирусам от матери, поэтому ОРВИ в этом возрасте встречается редко;
- введение прикорма в 6 месяцев может спровоцировать развитие энтеровирусной инфекции;
- подросший малыш не способен самостоятельно мыть руки, прикрываться во время чихания кашля и становится источником заражения в детском коллективе.
При появлении первых признаков необходимо срочно вызвать врача. Важно знать – ОРВИ имеет симптомы в зависимости от возбудителя. Для всех видов заболеваний характерно повышение температуры. Известны виды инфекций:
- аденовирусная – поражает слизистые оболочки глотки, глаз, вызывает интоксикацию организма;
- респираторно-синцитиальная – провоцирует одышку, приступы кашля, влажные хрипы, жидкий стул.
Встречаются инфекционно-вирусные болезни с такими симптомами:
- корь – сопровождается сыпью по телу, светобоязнью, головной болью, воспалением слизистых оболочек верхних дыхательных путей, глаз;
- ротавирус – кишечный грипп – отличается поносом, рвотой, кашлем, насморком;
- краснуха – заразное заболевание с появлением сыпи, воспалений лимфоузлов;
- ветрянка – отличается высыпаниями, рвотой, жидким стулом;
- свинка – острая инфекция, поражающая слюнные железы, сопровождается болями при глотании, сильным отделением слюны.
Когда заболевает младенец, можно наблюдать, что он не засыпает или, наоборот, спит очень долго. При вирусной инфекции поднимется температура, которая помогает противостоять возбудителю болезни. У детей до года отмечается:
- плаксивость;
- беспокойство;
- капризность;
- отказ от еды;
- расстройство стула;
- насморк;
- увеличение селезенки, лимфоузлов;
- сухой кашель;
- покраснение глаз;
- слезотечение;
- развитие конъюнктивита.
Педиатры отмечают изменения симптоматики у грудных детей при вирусных заболеваниях, в зависимости от возраста:
- в месяц – беспокойство при сосании, вызванное затрудненным носовым дыханием, отталкивание бутылочки, груди при кормлении;
- в 2 месяца – вялость, апатия, одышка со свистящим выдохом, синюшность лица;
- в три – проблемы с глотанием, носовым дыханием.
По мере взросления малыша можно наблюдать:
- в четыре месяца – увеличение селезенки, лимфоузлов, поражение носоглотки, бронхов, сопровождающееся кашлем, слизистыми выделениями;
- в шесть – признаки воспаления дыхательных путей, появляется насморк, после введения прикорма – расстройство стула, может болеть живот, сопровождаться рвотой;
- до года – не исключено осложнение крупом – отеком гортани, удушьем, требующим неотложной помощи.
Когда прошло три дня после появления первых признаков инфекционного заражения, происходит изменение симптоматики. Наблюдаются более выраженные проявления болезни:
- сильно болит горло;
- появляется влажный кашель;
- повышается утомляемость;
- усиливается насморк;
- становится хриплым голос;
- возникает жар, озноб;
- резко поднимается температура.
ОРВИ сопровождаются появлением:
- мышечной боли;
- ломоты в суставах;
- недомогания;
- покраснения глаз;
- головной боли;
- апатии;
- слабости;
- снижения аппетита;
- диареи – при кишечной инфекции;
- увеличения лимфоузлов;
- выделения большого количества слизи;
- тошноты;
- рвоты;
- развития вторичной бактериальной инфекции как результата снижения иммунитета.
Период до появления симптомов инфекции может составлять три дня. Важно своевременно вызвать педиатра, чтобы разобраться с возбудителем ОРВИ, поставить правильный диагноз и начать лечение. Недуг развивается очень быстро, начинается с поражения дыхательных путей, воспаления гортани, отек слизистой носа. Также проявляется:
- сухим кашлем;
- насморком;
- болью в горле;
- ощущением ломоты в теле;
- лихорадкой;
- ознобом;
- высокой температурой;
- покраснением глаз;
- слезотечением;
- слабостью;
- рвотой.
Вызов врача обязателен при появлении у детей симптомов простуды. Он сможет отличить бактериальную инфекцию от вирусной. Заболевания имеют схожие признаки, но требуют своих методов лечения. Для поражения вирусами характерно:
- возбудитель внедряется в клетку, заставляя ее работать на себя, производя копии;
- микроорганизмы действуют избирательно – при гепатите вирус поражается только печень, при гриппе – слизистые трахеи, бронхов, при ангине – гортани;
- первые симптомы появляются через три дня;
- болезнь начинается температурой, признаками тонзиллита, ринита.
Для развития бактериальной инфекции подойдет любое место в организме, где можно найти питание и удобно размножаться – в кишечнике, легких, на костях, коже. Заболевания отличаются:
- затяжным началом – инкубационный период продолжается до двух недель;
- четкой выраженностью места поражения;
- повышением температуры в течение нескольких дней;
- большей продолжительностью заболевания;
- темными выделениями из носа;
- наличием белых пятен в горле.
Хотя один из главных симптомов инфекционного поражения – высокая температура, педиатры не рекомендуют ее снижать. В такой ситуации организм самостоятельно борется с возбудителями болезни. При ОРВИ врачи рекомендуют:
- соблюдение постельного режима;
- регулярное проветривание помещения;
- промывание носа раствором морской соли;
- пить много жидкости для выведения из организма через почки продуктов жизнедеятельности микроорганизмов, провоцирующих интоксикацию.
Чтобы устранить симптомыОРВИ, назначают:
- нестероидные противовоспалительные средства для уменьшения отечности, устранения боли, снятия воспаления;
- антигистаминные средства от заложенности носа;
- препараты от кашля;
- средства для разжижения мокроты;
- сосудорасширяющие капли от насморка;
- полоскания горла раствором соды, отварами лекарственных трав;
- витаминные комплексы;
- иммуностимуляторы.
Очень важно, чтобы лечение при ОРВИ у детей назначал врач с учетом вида возбудителя. Нужно знать, что антибиотики используются только в случае осложнений. Существуют стандарты лечения при инфицировании вирусами. Основная задача – устранить симптомы, снять интоксикацию организма. Для этого применяют:
- большое количество теплого питья – морса из клюквы, отваров трав;
- введение глюкозы.
Чтобы справиться с заболеванием за короткие сроки назначают:
- противовирусные препараты;
- жаропонижающие средства в форме ректальных свечей, сиропов для детей;
- противокашлевые жевательные пластинки;
- натирание грудной клетки камфарным спиртом, согревающими кремами;
- при необходимости использование компрессов, горчичников;
- средства, повышающие защитные силы.
При лечении ОРВИ применяются лекарства. Все препараты назначает педиатр с учетом противопоказаний. Рекомендуется использовать:
- Парацетамол – жаропонижающее средство, отличается малой токсичностью, производится в форме сиропа;
- Ибупрофен – нестероидный противовоспалительный препарат, снимает боли, отеки, назначается с учетом массы ребенка;
- Тавегил – антигистаминное средство, устраняет симптомы насморка, снимает аллергические реакции, имеет противопоказания;
- ИРС-19 – повышает иммунитет.
Действие этих лекарственных средств основано на торможении попадания вируса в клетки, остановке его размножения. Для это используются препараты, отличающиеся действием. При лечении вирусных заболеваний назначают:
- Вибуркол – гомеопатическое средство, обезболивает, успокаивает, разрешено новорожденным;
- Арбидол – рекомендован с двух лет, дозировка определяется врачом, с осторожностью применяют при болезнях почек, печени;
- Виферон – стимулирует выработку интерферона, свечи используют с 1 месяца;
- Имудон – повышает иммунитета в горле при рассасывании.
Назначение лекарственных средств, снижающих температуру, должен проводить педиатр с учетом возраста и показаний термометра. Важна дать организму возможность самостоятельно справиться с недугом. Рекомендуемые жаропонижающие препараты:
- Парацетамол – свечи, суспензия, устраняют симптомы интоксикации, снимают воспаление;
- Панадол – суппозитории, применяются с трех месяцев, снимают боль;
- Немисулид – нестероидный противовоспалительный препарат, разрешен с 12 лет, есть противопоказания.
При заболевании грудничка необходимо срочно вызвать врача. Ребенка нельзя укутывать, важно поддерживать в комнате температуру 20 градусов, проводить проветривание. Особенности лечения малышей:
- обильное питье для вывода токсинов, при поносе для восполнения потери жидкости – Регидрон;
- при заложенности носа закапывание сосудосуживающих капель в нос;
- использование жаропонижающих свечей при температуре выше 38 градусов;
- иммуностимулятор – капли в нос Гриппферон;
- с полугода при кашле – сироп Доктор Мом.
Очень важно, чтобы малыш не переносил вирусную инфекцию на ногах. Лечение необходимо проводить до полного выздоровления, чтобы избежать опасных последствий. После тяжелого, затяжного заболевания, сильной интоксикации организма могут появиться осложнения:
- острый стеноз гортани – ложный круп;
- геморрагический синдром;
- инфекции мочевыводящих путей;
- пневмония;
- средний отит;
- бронхит;
- артрит;
- гайморит;
- синусит;
- фронтит;
- бронхиолит;
- менингит;
- миокардит;
- панкреатит;
- септикопиемия;
- менингоэнцефалит;
- холангит;
- судорожные синдромы.
Детские вирусные инфекции могут поражать ребенка несколько раз за год. Чтобы предотвратить их развитие, необходимо предпринять профилактические меры. Главные задачи – повышение иммунитета и сопротивляемости организма. Для их решения необходимо:
- закаливание – игры на воздухе, прохладный душ, обливание, плавание в бассейне;
- употребление овощей, фруктов для стабилизации пищеварения, поддержки микрофлоры кишечника;
- регуляция стула;
- организация полноценного сна и отдыха.
Повысить сопротивляемость организма помогут средства по увеличению защитных сил:
- витаминные комплексы Веротон, Компливит;
- аскорбиновая кислота;
- витамины группы В;
- сироп шиповника;
- чай с лимоном, медом;
- капли доктора Тайса;
- иммуномодуляторы – ИРС-19, Иммунал;
- настойка аралии;
- Гексорал в каплях;
- отвары лекарственных растений – цветов ромашки, календулы, листьев мяты.
источник

Вирусные инфекции сопровождаются довольно яркой симптоматикой, из-за чего родители часто впадают в панику, переживая за собственное чадо. Чтобы исключить панику и действовать правильно, нужно понять, что такое вирусная инфекция, как и почему она появляется, на какие симптомы обращать внимание и как бороться с болезнью.
Прежде всего стоит понимать, что вирусы – это микроскопические микроорганизмы, паразитирующие в здоровых клетках человеческого организма. То есть как только вирус попадает в организм, обычно это происходит воздушно-капельным путем через верхние дыхательные пути, он начинает активную жизнедеятельность и человек заболевает.
Противится вирусной инфекции исключительно иммунная система человека. У детей иммунитет слабее, ко многим штаммам вирусов вовсе нет антител, из-за чего малыши болеют значительно чаще.
То же мы видим, когда ребенок идет в садик. Попадая в новую среду, где есть большое количество детей (часто болеющих), детский организм подвергается атакам различных вирусов, часто болеет. В дальнейшем, перенеся несколько заболеваний, иммунитет крепнет, организмом вырабатываются антитела, ребенок заболевает значительно реже.
В какой-то степени вирусные инфекции являются опаснее бактериальных. Объясняется это тем, что бактерии позиционируются преимущественно в одном месте, вирусы же быстро распространяются по организму с кровотоком, из-за чего бороться с ними сложнее.
Симптоматические проявления при вирусных инфекциях у каждого ребенка отличаются. Это зависит от индивидуальных особенностей организма, состояния иммунной системы и т.д. Однако еще более важен тот факт, что существует несколько типов вирусов. Их важно различать, так как клиническая картина и методы лечения в каждом отдельном случае несколько отличаются. Рассмотрим наиболее распространенные виды вирусных инфекций:
- аденовирус – антропонозная вирусная инфекция, для которой характерным признаком является поражение слизистых оболочек верхних дыхательных путей; но также инфекция может поражать слизистую глаз, кишечника и лимфоидные ткани; этот тип вирусной инфекции известен своим умеренно тяжелым течением; передается как воздушно-капельным путем, так и контактным (через личные вещи больного);
- риновирус – еще один тип острого респираторного вирусного поражения, при котором в первую очередь страдают отделы носа и глотки; при этом заболевание протекает в легкой форме, отмечается общеинфекционная симптоматика с постоянной субфебрильной температурой; как и в прошлом случае, вирус передается воздушно-капельным или контактно-бытовым путем;
- парагрипп – возбудителем выступает так называемый РНК-вирус, который крайне быстро погибает в окружающей среде, но быстро приспосабливается и распространяется в человеческом организме; парагрипп передается воздушно-капельным путем при непосредственном контакте с носителем, в первую очередь поражая эпителий дыхательных путей; при парагриппе температура может постоянно прибывать в норме, при этом другие симптомы дают о себе знать остро; заболевание переносится детьми тяжело, иногда с осложнениями;
- ротавирус – речь идет об острой кишечной вирусной инфекции; заражение происходит преимущественно контактно-бытовым путем, реже воздушно-капельным; данный тип вирусов можно считать атипичным, так как среди привычной ОРВИ-симптоматики присутствует только повышение температуры тела, все остальные проявления связаны с работой желудочно-кишечного тракта.
Как было сказано ранее, вирусная инфекция свободно передается воздушно-капельным путем. То есть чтобы заболеть, достаточно лишь слегка ослабленного иммунитета и наличие рядом инфицированного человека (кашляющего, чихающего).
Отсюда делаем вывод, что основные причины заражения заключаются в слабой иммунной системе. Однако существует ряд предрасполагающих факторов, при наличии которых вирус с гораздо большей вероятностью проявит себя и приведет к развитию болезни:
- переохлаждение организма, вызванное погодными условиями, сквозняками, промоченными ногами и прочим;
- периоды адаптации, климатические и географические: в большинстве случаев речь идет о смене времен года (осень-зима или зима-весна), но при смене климата, в связи с переездами на большие расстояния, иммунитет также может дать сбой;
- дефицит витаминов в организме, в том числе сезонные авитаминозы;
- пребывание в коллективе, например, детском саду или школе; чем больше скопления людей, тем выше концентрация вирусов и бактерий, при этом даже необязателен факт наличия болеющего человека рядом, некоторые дети могут быть носителями вируса;
- у малышей с ослабленным организмом предрасполагающим фактором является пониженная физическая активность или даже гиподинамия;
- неблагоприятные условия окружающей среды (загрязненный, пыльный, задымленный воздух, длительное пребывание в непроветриваемом помещении, наличие аллергенов и прочее).
На самом деле подобных факторов множество, решающую роль играет все, что может, хотя бы немного снизить защитные силы организма.
Клиническая картина при вирусной инфекции у детей может значительно отличаться и зависит это не только от вида вируса. Индивидуальные особенности организма играют не меньшую роль и обращать внимание следует не на один симптом, а на их совокупность.
Для этого разберем наиболее распространенные симптомы при вирусных инфекциях у детей:
- В большинстве случаев первым симптомом, который часто остается незамеченным, является общее недомогание. Ребенок может капризничать больше обычного, чувствовать себя вялым, меньше играть, быть сонливым, у него может испортить аппетит.
- Вторым по частоте клиническим признаком является температура. При вирусных инфекциях она наблюдается в 90% случаев, может стремительно доходить до 39°С или оставаться субфебрильной(не высокой, но трудно сбиваемой) на протяжении всей болезни. Более того, иногда температура опережает другие симптомы на несколько дней, что вызывает наибольшее беспокойство у родителей, ведь никаких других признаков заболевания нет.
- Насморк – появляется при каждом из разновидностей вирусной инфекции, за исключением ротавируса. Поражение слизистых оболочек носа выражается в обильном выделении слизи, отеке, препятствующем нормальному дыханию. Особенно сильно этот клинический признак отражается на сне ребенка, так как ночью, из-за горизонтального положения тела, заложенность усиливается.
- Дискомфорт в горле – на ранних стадиях остается без внимания, особенно в отношении детей до 3 лет, которым трудно описать свои ощущения. Изначально симптом проявляется как сухость в горле, зуд, покалывание, першение. Затем слизистая воспаляется, горло становится красным, появляется умеренная или острая боль, усиливающаяся при глотании.
- Кашель – появляется одновременно с дискомфортными ощущениями в горле или по мере прогрессирования предыдущего симптома. В большинстве случаев кашель изначально сухой, лающий, приступообразный. В дальнейшем, при соответствующем лечении, кашель становится мокрым с отхождением мокроты.
- Увеличение лимфоузлов, преимущественно подчелюстных и шейных. Ощущается это при пальпации соответствующих зон, иногда пальпация может быть болезненной.
- Вирусные инфекции также сопровождаются интоксикацией, особенно сильно проявляющейся на фоне сильной температуры. Помимо описанной ранее слабости, присутствует ломота в теле (суставах, мышцах), головные боли, тошнота, в тяжелых случаях рвота и приступы диареи.
Выше описана общая клиническая картина наблюдаются у детей в более, чем 90% случаев, но возможные исключения.
Кроме того, если говорить о ротавирусе, поражающем органы желудочно-кишечного тракта, основная симптоматика сводится к расстройству пищеварения. Дети страдают от метеоризма, коликов и болей в области живота, диареей. Эти симптомы могут сопровождаться повышением температуры.
Крайне важно уметь отличать вирусную инфекцию от бактериальной, ведь в каждом из этих случаев не только отличаются методы лечения, но и необходимость оперативных действий.
Как показывает медицинская практика, от вирусных заболеваний нет конкретного лекарства. Задача врача и родителей при вирусной инфекции у ребенка заключается в том, чтобы помочь организму справиться с болезнью, создать благоприятные условия и стимулировать иммунную систему. То есть при вирусах оперативность действий не столь важна.
Если же говорить о бактериальных инфекциях, против них есть средство – антибиотики. Более того, в случаях заболеваний бактериальной этиологии приходится действовать быстрее и в большем количестве случаев обращаться за профессиональной помощью.
Итак, различия вирусных и бактериальных инфекций:
- Обратите внимание на цвет кожи малыша, если она розоватая, можно говорить о вирусе, если же бледная, речь идет о бактериальной инфекции.
- Цвет выделений из носа – при вирусных заболеваниях сопли прозрачные, при бактериальных они принимают желтоватый или зеленоватый цвет.
- При вирусной инфекции температура, если она была, снижается уже через 2-3 дня, при бактериальной все иначе.
- Присмотритесь к горлу. Болезни бактериальной природы часто сопровождаются появлением в горле белесых или желтоватых вкраплений, при ОРВИ горло просто красное.
В остальном, для точного определения этиологии заболевания и назначения соответствующего лечения стоит обратиться к врачу. Данное правило тем важнее соблюдать, чем меньшего возраста ребенок.
Прежде всего необходимо понять, что для лечения вирусных инфекций, необходимо создать благоприятную среду, при которой организму ребенка будет проще бороться с патологическим процессом.
Для этого, прежде всего, нужно обеспечить нормализацию водного баланса. Ребенка нужно регулярно поить. Для грудных детей речь идет о молоке матери и дистиллированной воде. Детям постарше также нужна вода, но подойдут в том числе компоты, теплый некрепкий чай с лимоном.
Если ребенок отказывается есть, не нужно его заставлять, но и голода допускать не следует. Пусть ест что хочет и сколько хочет, нагрузка на пищеварение повысит нагрузку на организм в целом.
Остальные правила лечения рассмотрим более подробно.
Первым советом каждого опытного специалиста будет – не сбивать температуру примерно до 38,5-38,7°С. Дело в том, что вирусы приспосабливаются к человеческому организму и выживают в наших клетках при нормальной температуре тела (36,5-37,2°С). Как только температура превышает эти показатели, жизнеспособность большинства вирусов резко снижается. То есть, чем выше температура тела, тем быстрее организм справится с болезнью, а жаропонижающие средства (до определенных пор) препятствуют естественному процессу выздоровления.
Бороться с температурой следует так:
- поить ребенка;
- обеспечьте в комнате прохладный воздух, проветривайте помещение;
- не следует кутать ребенка, одежда должна быть не слишком теплой, одеяло умеренной толщины;
- сбивать температуру медикаментами стоит только если она продолжает расти после отметки термометра свыше 38,5 °С; начать стоит с препаратов на основе парацетамола («Панадол»), если они не помогают, прибегаем к ибупрофена-содержащим лекарствам («Нурофен»);
- если температура продолжает расти вопреки приему препаратов, вызывайте скорую.
Помните, что каждый препарат должен назначаться врачом после осмотра ребенка и поставленного диагноза.
При этом в большинстве случаев лечение будет следующим:
- противовирусные препараты – назначаются в качестве вспомогательного средства при тяжелом течении болезни;
- чтобы снизить воспалительный процесс, дискомфорт и боль в горле, применяются специальные пастилки, спреи и полоскание;
- для снятия отека в носу и устранения насморка нужны назальные спреи и капли сосудосуживающего действия;
- для купирования кашлевого синдрома назначаются противокашлевые сиропы;
- в целях повышения отхождения мокроты при мокром кашле, требуются муколитические средства;
- исключить аллергические реакции и снижение отечности в горле и носу помогут антигистаминные препараты.
Очень важно понимать, что каждый препарат назначается врачом, ведь огромную роль играет возраст ребенка. Педиатр также определяет дозировку и период применения лекарств.
Разумеется, любую болезнь лучше предупредить, чем лечить, особенно когда речь идет о детях. Для профилактики вирусных заболеваний следует придерживаться таких советов педиатров:
- активный образ жизни – ребенок каждый день должен бывать на улице, даже зимой стоит выходить хотя бы на 20-30 минут;
- воздух и чистота в помещении – комнату ребенка нужно ежедневно проветривать, также необходимо регулярно проводить влажную уборку;
- соблюдайте правила гигиены – важно ежедневно принимать ванну или душ, мыть руки перед едой;
- касательно грудных детей — реже надевайте памперсы и чаще подмывайте малыша;
- правильное питание – позаботьтесь о том, чтобы ваше чадо получало все необходимые витамины, старайтесь готовить полезную пищу, поменьше жаренного, копченого, соленого, кислого и сладкого;
- режим дня – ночью ребенок должен спать не менее 8 часов, детям до 5 лет также показан кратковременный отдых в течение дня;
- витамины – важно всегда поддерживать иммунитет, так, если летом дети должны получать витамины из свежих фруктов и овощей, зимой можно принимать специальные детские витаминные комплексы;
- в период обострений детям для усиления иммунных сил организма рекомендуется заваривать слабый отвар шиповника; каждый день выпивая по 100 миллилитров отвара (курс профилактического лечения составляет 7 дней), можно вовсе не столкнуться с ОРВИ.
Врач общей практики Д.Тютюнник
источник
Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!
Итак, после попадания в организм ребенка вирус направляется к органу, к которому он обладает сродством. Например, эпителиотропные вирусы (например, риновирусы, вирус парагриппа, RS-вирус и т.д.) фиксируются на слизистых оболочках дыхательных путей и ЛОР-органов, вызывая респираторные инфекционно-воспалительные заболевания. Лимфотропные вирусы проникают в лимфатические узлы, вызывая инфекционно-воспалительный процесс сначала в них и окружающих тканях, откуда он может распространяться с током лимфы в другие органы. Соответственно, вирусы гепатита проникают в печень и т.д. В этот период ребенок может ощущать легкое недомогание, но симптомы инфекции еще отсутствуют.
В процессе проникновения к тропному органу вирус встречается с имеющимися в крови и на слизистых оболочках различных органов антителами, которые получают первичный сигнал о проникновении в организм патогенного микроба. С этого момента начинается иммунный ответ, в ходе которого происходит выработка различных веществ и активация клеток, способных уничтожить вирус. После проникновения вируса в тропный орган или ткань, он внедряется в его клетки, поникая через мембрану. Внутри клетки вирус начинает размножаться, истощая ее резервы, вследствие чего она погибает и из нее в кровь выходит большое количество новых вирусных частиц, которые будут инфицировать другие клетки.
Мембрана клетки, в которой размножается вирус, изменяется, и это фиксируется натуральными киллерами (NK-клетками). Натуральные киллеры одновременно уничтожают обнаруженную инфицированную клетку и передают сигнал об этом другим иммунокомпетентным клеткам, которые в ответ на него начинают интенсивно вырабатывать интерферон. Интерферон, в свою очередь, защищает нормальные клетки от заражения вирусами.
Циркулирующие вирусные частицы, не попавшие внутрь клеток, связываются уже наработанными антителами, и подвергаются уничтожению лейкоцитами в ходе фагоцитоза или системой комплемента. В итоге все вирусы уничтожаются, и наступает выздоровление. Если же некоторые вирусы остаются внутри клеток в спящем состоянии, то есть, не размножаются, то иммунная система их не распознает. В таком случае вирусная инфекция станет хронической, при которой периоды ремиссии чередуются в обострениями.
Исход вирусной инфекции (выздоровление или переход в хроническую) зависит от активности клеток иммунной системы, которые либо ограничивают пораженный участок тканей от остальных структур организма, либо полностью уничтожают зараженные клетки, тем самым, элиминируя патогенный микроорганизм. Кроме того, исход вирусной инфекции зависит от выраженности лихорадки (подъема температуры тела) и выработки интерферона.
Если лихорадка была недостаточной или температуру слишком усердно сбивали родители, пытаясь довести ее до нормальных значений, то вирусная инфекция у ребенка станет хронической, поскольку не все инфицированные клетки будут уничтожены. Однако постепенно незрелая иммунная система ребенка сможет наработать необходимые для уничтожения инфицированных вирусами клеток антитела и активировать макрофаги, лейкоциты и натуральных киллеров. В результате произойдет излечение от вирусной инфекции, но процесс этот продлится дольше, чем у взрослого человека или у ребенка, которому не сбивали температуру, не достигающую предельно допустимых значений (38,5 – 39,0 o ).
Такая незрелость клеточного звена иммунитета сохраняется у ребенка плоть до 6 – 7 лет. По достижении этого возраста клеточный иммунитет полностью сформировывается, и излечение вирусных инфекций уже не так сильно зависит от выработки интерферона и температурной реакции. Но до 6 – 7 лет именно ввиду созревания клеточного иммунитета ребенок будет подвержен частым вирусным инфекциям, и это изменить практически невозможно.
Основная опасность любой вирусной инфекции для организма ребенка заключается в том, что в ходе уничтожения вируса происходит выработка большого количества интерферонов, который подавляют синтез нейтрофильных лейкоцитов. А поскольку нейтрофилы составляют самую значительную фракцию лейкоцитов, то в течение всего периода течения вирусной инфекции отмечается снижение общего числа лейкоцитов в крови (лейкопения).
Вследствие лейкопении организм ребенка становится уязвимым для бактериальных инфекций, которые вызываются различными патогенными или условно-патогенными бактериями, поскольку именно лейкоциты обеспечивают защиту от данного вида микробов. А поскольку у ребенка вырабатывается большое количество интерферона, то нейтрофильных лейкоцитов становится очень мало, вследствие чего значительно повышается риск бактериальных осложнений вирусных инфекций. Собственно, именно бактериальными осложнениями и опасны вирусные инфекции у детей. Многим родителям знакома ситуация, когда у ребенка только появится насморк, так буквально на 2 – 3 день развивается осложнение в виде бронхита, ларингита, синусита, отита и т.д. Естественно, чем дольше продолжается вирусная инфекция у ребенка, тем длительнее период его подверженности различным бактериальным инфекциям, которые протекают значительно тяжелее, имеют смертельно опасные осложнения и лечатся исключительно антибиотиками.
Насколько выраженным будет течение вирусной инфекции у ребенка, зависит не только от лихорадки, но и от количества погибших инфицированных клеток и степени отравляющего действия продуктов их распада, а также токсичности самого вируса и индивидуальных реакций организма.
Так, чем больше будет погибших клеток, которые оказались инфицированы вирусом, тем тяжелее будет протекать заболевание. А поскольку здоровые клетки от инфицирования защищает интерферон, то для уменьшения количества тех, которые погибнут, необходимо давать ребенку препараты, содержащие данное вещество. То есть, ребенку, у которого только появилось недомогание, можно и нужно для профилактики давать средства, содержащие какие-либо разновидности интерферона. Это позволит защитить здоровые клетки и минимизировать количество инфицированных, вследствие чего они погибнут в небольшом количестве, и течение вирусной инфекции будет относительно легким. Например, если вирус успеет поразить клетки только носа, то вирусная инфекция будет протекать только с ринитом и повышением температуры. А если тот же вирус успеет инфицировать не только клетки слизистой оболочки носа, но и горла и трахеи, то инфекция уже будет протекать с ринитом, фарингитом, тонзиллитом и ларингитом.
Количество погибших клеток также определяет выраженность явлений интоксикации у ребенка. Так, максимальным токсическим действием обладают продукты распада умерших клеток, которые оказались инфицированы вирусами. Как только токсины разлагающихся клеток начинают поступать в кровоток, у ребенка повышается температура, активируется иммунный ответ и активизируется воспалительный процесс. Буквально через пару часов после подъема температуры у ребенка разовьется активное воспаление, которое проявится сильным покраснением, отеком и болью в пораженном органе. Эти явления интоксикации будет тем интенсивнее, чем большее количество клеток погибло.
Однако интоксикация зависит еще и от вирусных частиц. Сами вирусы не образуют различных токсических веществ, которые способны вызывать явления интоксикации (головная боль, недомогание, ломота в мышцах и суставах, температура, общая слабость и т.д.). Однако различные фрагменты погибших вирусов скапливаются в пораженном участке ткани, в котором протекают активные процессы воспаления, сменяющиеся репарацией и регенерацией. В ходе процесса регенерации тканей происходит восстановление их структуры, в нее прорастают кровеносные сосуды, в которые попадают частицы вирусов. После проникновения вирусных частиц в кровоток, они начинают оказывать токсическое действие, которое выражается в повышении температуры, потере аппетита, слабости, сонливости, головной, суставной и мышечной болях и т.д. Такие явления интоксикации обычно развиваются в виде второй волны ухудшения состояния ребенка, которая хорошо известна многим мамам.
То есть, чем больше будет вирусов и погибших клеток, тем выше будет температура у ребенка, и тем сильнее его будет мучить интоксикация.
Лихорадка является общим ответом всего организма ребенка на вирусную инфекцию, однако помимо нее имеется еще и местная реакция, протекающая на участке тканей, инфицированных вирусом. И этой местной реакцией является воспалительный процесс.
Сущность воспалительного процесса с точки зрения влияния вируса на организм ребенка заключается в развитии инфильтрации макрофагами пораженного участка ткани. Макрофаги начинают активно поглощать и уничтожать инфицированные клетки и продукты их распада, параллельно синтезируя и выбрасывая в кровь особые вещества, привлекающие другие клетки, которые будут производить репарацию и регенерацию ткани. По мере того, как макрофаги уничтожают пораженные клетки и продукты их распада, а другие клетки осуществляют репарацию ткани, происходит постепенное уменьшение выраженности воспалительного процесса, то есть, краснота и отек сходят, а болезненность снижается или исчезает.
Описанное воздействие на организм ребенка оказывает вирус при острой инфекции, протекающей с гибелью пораженных клеток. Если же вирусная инфекция хроническая, при которой вирус просто живет внутри клеток и не размножается, тем самым не вызывая их быструю и массированную гибель, то воздействие микроба на организм ребенка будет несколько иным. В такой ситуации гибель клеток будет медленной и постепенной, в результате чего ребенок может в целом чувствовать себя нормально, но в некоторые моменты у него будет необъяснимо повышаться температура и появляться симптомы интоксикации. Эти проявления гибели клеток будут периодическими.
Кроме того, некоторые вирусы могут сочетаться с антигенами клеток организма ребенка. В этом случае образуются антитела, которые будут «узнавать» и уничтожать не только вирусные частицы, но и собственные клетки различных органов и систем. А поскольку в течение вирусной инфекции таких антител в организме ребенка может вырабатываться очень много с целью компенсировать неполноценность клеточного звена иммунитета, то они образуют комплексы с вирусами и длительное время циркулируют в крови. Такие циркулирующие иммунные комплексы могут повреждать различные органы ребенка, поскольку обладают способностью их «узнавать». В результате осложнением вирусных инфекций у ребенка могут стать тяжелые аутоиммунные заболевания, такие, как гломерулонефрит, васкулиты, системная красная волчанка и т.д.
Также при развитии противовирусного иммунного ответа с интенсивным синтезом антител и выбросом интерферонов сильно повреждаются кровеносные сосуды, что сопровождается покраснением кожных покровов или появлением сыпей. Однако выраженные повреждения сосудов с формированием сыпи развиваются только при некоторых инфекциях, таких как краснуха, менингоэнцефалит и др. Остальные вирусные инфекции провоцируют только покраснение кожного покрова.

У детей все вирусные инфекции проявляются следующими общими симптомами:
- Повышение температуры тела;
- Покраснение кожного покрова (ребенок будто немного сгорел на солнце);
- Симптомы интоксикации (головная боль, мышечная и суставная боль, потеря аппетита, недомогание, общая слабость);
- Боль в области пораженного органа;
- Слизистые выделения с поверхности пораженных органов.
Помимо указанных общих симптомов каждая вирусная инфекция проявляется и рядом специфических признаков.
Для выявления различных вирусов у детей применяется два вида анализов. Первый вид – это ИФА (иммуноферментный анализ), при помощи которого определяют наличие антител к какому-либо вирусу в крови. В зависимости от концентрации и вида выявленных антител делают вывод о наличии, а также характере течения инфекции (например, инфекция была перенесена когда-то в прошлом, или существует в настоящее время в хронической форме и т.д.).
Второй вид анализов для выявления вирусов у детей – это ПЦР (полимеразная цепная реакция). При помощи ПЦР определяют наличие вирусов в крови. Соответственно, если вирусы в крови обнаружены, то ребенок инфицирован.
Защитить ребенка от вирусов практически невозможно, поскольку они передаются воздушно-капельным, контактным или орально-фекальным путями. То есть, для того, чтобы надежно уберечь малыша от вирусов, необходимо полностью изолировать его от окружающих и поместить в стерильную и закрытую палату. Естественно, это невозможно, и поэтому можно только минимизировать риск заражения.
Для этого следует в периоды сезонных эпидемий профилактически использовать различные противовирусные средства, такие как, Оксолиновая или Бонафтоновая мазь и другие. По возможности необходимо избегать мест большого скопления людей. Также следует объяснить ребенку, что на улице и в любых учреждениях (школе, детском саду) не следует прикасаться к лицу и глазам руками и тянуть их в рот. Также ребенка следует приучить всегда мыть руки перед едой, после прихода с улицы, после общения с другими людьми и просто так для профилактики через каждые 2 – 3 часа. Объясните малышу важность и необходимость ежедневного промывания носовой полости подсоленной водой и делайте это вместе с ним. В периоды особенно интенсивного распространения сезонных вирусных эпидемий можно носить маску, закрывающую рот и нос.
Отлично минимизирует риск заражения вирусными инфекциями благоприятный режим в помещениях, где находится ребенок. Этот режим заключается в поддержании прохладной температуры в помещении (18 – 22 o С), частых проветриваниях и увлажнении воздуха. Как известно, во влажном и прохладном воздухе, который постоянно движется, вирусы практически не живут, поскольку они удаляются или погибают. Кроме того, такой режим создает наиболее благоприятные условия для нормальной выработки слизи в носоглотке, которая содержит лизоцим – вещество, эффективно уничтожающее случайно попавшие вирусы. Если же температура высокая (более 22 o С), а воздух стоячий и сухой, то слизь в носоглотке засыхает, и случайно попавшие вирусы не уничтожаются лизоцимом, а получают возможность внедриться в клетки тканей и вызвать заболевание.
Аллергических реакций на вирусы ни у детей, ни у взрослых людей не существует. Отек и спазм гортани и трахеи, который часто пытаются снимать антигистаминными препаратами, а также частота их возникновения при вирусных инфекциях наталкивают родителей на мысль, что у ребенка аллергия на вирусы. Однако такого вида аллергии не существует.
Спазм и отек бронхов и гортани при вирусной инфекции у ребенка возникают потому, что у него такие возрастные физиологические особенности, а не из-за аллергии. И даже если каждое ОРВИ у него сопровождается обструктивным бронхитом, то речь идет о бактериальном осложнении, а не аллергии. В таком случае рекомендуется принимать иммуномодуляторы, снижающие риск бактериальных осложнений вирусных инфекций, такие, как Рибомунил или Бронхо-Мунал, а не лечить ребенка от несуществующей аллергии. Прием Рибомунила или Бронхо-Мунала не уменьшит частоту ОРВИ, но ребенок будет переносить болезнь легче, и осложнения в форме обструктивных бронхитов, ларингитов и ларинготрахеитов практически исчезнут, и не станут сопровождать каждую вирусную инфекцию.
Антигистаминные средства при обструкции применяют потому, что они эффективно снимают воспалительный отек и помогают немного расширить просвет дыхательных путей ребенка. Однако, строго говоря, при вирусных инфекциях для устранения бронхо-или ларингоспазма показаны к применению бронхолитики (например, Изопреналин, Фенотерол, Ипратропия бромид, Эуфиллин и т.д.), а не антигистаминные средства. Но некоторые врачи назначают детям антигистаминные средства и для уменьшения спазма дыхательных путей, и для уменьшения выработки слизи, и облегчения общего состояния.
Автор: Наседкина А.К. Специалист по проведению исследований медико-биологических проблем.
источник
Острые респираторные вирусные инфекции — самые частые детские заболевания. У некоторых малышей они фиксируются до 8-10 раз в год. Именно в силу своей распространенности ОРВИ «обросли» массой предрассудков и ошибочных мнений. Одни родители сразу бегут в аптеку за антибиотиками, другие верят в силу гомеопатических антивирусных препаратов. Авторитетный детский врач Евгений Комаровский рассказывает о респираторных вирусных инфекциях и о том, как правильно действовать, если ребенок заболел.
ОРВИ — это не одна конкретная болезнь, а целая группа похожих друг на друга по общим симптомам недугов, при которых воспаляются дыхательные пути. Во всех случаях в этом «виновны» вирусы, которые проникают в организм ребенка через нос, носоглотку, реже — через слизистую оболочку глаз. Чаще всего российские дети «подхватывают» аденовирус, респираторно-синцитиальный вирус, риновирус, парагрипп, реовирус. Всего насчитывается около 300 агентов, которые вызывают ОРВИ.
Вирусная инфекция обычно носит катаральный характер, но наиболее опасна даже не сама инфекция, а ее вторичные бактериальные осложнения.
Очень редко ОРВИ регистрируют у детей в первые месяцы их жизни. За это отдельное «спасибо» следует сказать врожденному материнскому иммунитету, который защищает малыша первые полгода с момента появления на свет.
Чаще всего недуг поражает детей ясельного, детсадовского возраста и идет на спад к окончанию начальной школы. Именно к 8-9 годам у ребенка вырабатывается достаточно сильная иммунная защита от распространенных вирусов.
Это вовсе не означает, что ребенок перестает болеть ОРВИ, но вирусные недуги у него будут случаться значительно реже, и их течение станет более мягким и легким. Дело в том, что иммунитет ребенка незрелый, но по мере того, как он сталкивается с вирусами, со временем «обучается» распознавать их и вырабатывать антитела к чужеродным агентам.
На сегодняшний день медики достоверно установили, что 99% всех болезней, которые в народе именуют одним емким словом «простуда», имеют вирусное происхождение. ОРВИ передаются воздушно-капельным путем, реже — через слюну, игрушки, общие с заболевшим предметы обихода.
На ранних сроках развития инфекции вирус, который попал в организм через носоглотку, вызывает воспаление носовых ходов, гортани, появляется сухой кашель, першение, насморк. Температура поднимается не сразу, а только после того, как вирус попадает в кровь. Для этой стадии свойственны озноб, жар, ощущение ломоты во всем теле, особенно в конечностях.
Высокая температура помогает иммунитету дать «ответ» и бросить на борьбу с вирусом специфические антитела. Они помогают очистить кровь от чужеродного агента, температура спадает.
На завершающей стадии заболевания ОРВИ очищаются пораженные дыхательные пути, кашель становится мокрым, с мокротой отходят клетки пораженного вирусным агентом эпителия. Именно на этой стадии может начаться вторичная бактериальная инфекция, так как пораженные слизистые оболочки на фоне сниженного иммунитета создают очень благоприятные условия для существования и размножения болезнетворных бактерий и грибков. Это может вызвать риниты, синуситы, трахеиты, отиты, тонзиллит, пневмонию, менингит.
Чтобы снизить риски возможных осложнений, нужно точно знать, с каким возбудителем связан недуг, а также уметь отличить грипп от ОРВИ.
Существует специальная таблица отличий, которая поможет родителям хотя бы приблизительно понять, с каким агентом они имеют дело.
| Проявления болезни | Вирус гриппа ( штаммы А и В) | Вирус парагриппа | Аденовирус | Респираторно-синцитиальный вирус |
| Начало (первые 36 часов) | Острое, резкое и тяжелое | Острое | Постепенное с переходом к острому | Острое |
| Температура тела | 39,0-40,0 и выше | 36,6 — 37,5 | 38,0-39,0 | 37,0-38,0 |
| Продолжительность лихорадки | 3-6 суток | 2-4 суток | До 10 суток с чередованием снижения и повышения жара | 3-7 суток |
| Интоксикация | Сильно выраженная | Отсутствует | Плавно нарастает, но в целом довольно умеренная | Слабая или отсутствует совсем |
| Кашель | Непродуктивный сухой, сопровождается болью в грудине | Сухой, «лающий» сухой, осиплость голоса, хрипота | Влажный кашель, интенсивность которого нарастает постепенно | Непродуктивный сухой, дыхание затруднено |
| Лимфатические узлы | Увеличиваются при осложнении гриппа | Незначительно увеличены | Заметно увеличены, особенно шейные и подчелюстные | Практически не увеличены |
| Состояние дыхательных путей | Насморк, ларингит | Сильный ринит, затруднение дыхания | Воспаление слизистой глаз, фарингит, сильный насморк | Бронхит |
| Возможные осложнения | Геморрагическая пневмония, кровоизлияние во внутренние органы, миокардит, поражение ЦНС и периферической нервной системы. | Удушение из-за развития крупа | Лимфаденит | Бронхит, бронхопневмония, пневмония, развитие бронхиальной астмы |
Отличить вирусную инфекцию от бактериальной в домашних условиях довольно сложно, поэтому на помощь родителям придет лабораторная диагностика.
Если есть сомнения — нужно сдать анализ крови. В 90% случаев у детей наблюдается именно вирусная инфекция. Бактериальные заражения протекают очень тяжело и обычно требуют лечения в условиях стационара. К счастью, они случаются довольно редко.
Традиционное лечение, которое ребенку назначает педиатр, основано на употреблении противовирусных препаратов. Предусмотрено также симптоматическое лечение: при насморке — капли в нос, при боли в горле — полоскания и спрей, при кашле — отхаркивающие средства.
Одни дети болеют ОРВИ чаще, другие — реже. Однако страдают от таких заболеваний все без исключения, поскольку универсальной защиты от вирусных инфекций, передающихся и развивающихся по респираторному типу, нет. Зимой дети болеют чаще, поскольку в это время года вирусы наиболее активны. Летом такие диагнозы также ставят. Частота заболеваний зависит от состояния иммунной системы каждого конкретного ребенка.
Ошибочно называть ОРВИ простудой, говорит Евгений Комаровский. Простуда — это переохлаждение организма. «Подхватить» ОРВИ можно и без переохлаждения, хотя оно, безусловно, увеличивает шансы заразиться вирусами.
После контакта с заболевшим и проникновения вируса до появления первых симптомов может пройти несколько дней. Обычно инкубационный период ОРВИ — 2-4 дня. Больной ребенок заразен для окружающих на протяжении 2-4 дней с момента появления первых признаков заболевания.
На вопрос, чем лечить ОРВИ, Евгений Комаровский отвечает однозначно: «Ничем!»
Организм ребенка в состоянии самостоятельно справиться с вирусом за 3-5 суток, за это время иммунитет малыша сможет «научиться» бороться с возбудителем болезни и выработает антитела к нему, которые еще не раз пригодятся, когда ребенок снова столкнется с этим возбудителем.
Противовирусные препараты, которые в изобилии представлены на прилавках аптек, рекламируются по телевидению и радио, обещая «избавить и защитить от вирусов» в самые короткие сроки — не более чем удачный маркетинговый ход, говорит Евгений Комаровский. Их эффективность клинически не доказана. Лекарств от вирусов по большому счету не существует.
То же самое касается гомеопатических препаратов («Анаферон», «Оциллококцинум» и другие). Эти пилюли — «пустышка», говорит доктор, и педиатры назначают их не столько для лечения, сколько для морального успокоения. Врач назначил (пусть даже заведомо бесполезный препарат), он спокоен (ведь гомеопатические средства абсолютно безвредны), родители довольны (они ведь лечат ребенка), малыш пьет пилюли, состоящие из воды и глюкозы, и спокойно выздоравливает лишь при помощи собственного иммунитета.
Наиболее опасной является ситуация, в которой родители бросаются давать ребенку с ОРВИ антибиотики. Евгений Комаровский подчеркивает, что это настоящее преступление против здоровья малыша:
- Антибиотики против вирусов совершенно бессильны, поскольку они созданы для того, чтобы бороться с бактериями;
- Они не снижают риск развития бактериальных осложнений, как думают некоторые, а увеличивают его.
Народные средства лечения ОРВИ Комаровский считает совершенно бесполезными. Лук и чеснок, а также мед и малина — полезны сами по себе, но ни в коем случае не воздействуют на способность вируса к репликации.
Лечение ребенка с ОРВИ должно быть основано, по мнению Евгения Олеговича, на создании «правильных» условий и микроклимата. Максимум свежего воздуха, прогулки, частые влажные уборки в доме, где живет ребенок.
Ошибочно кутать кроху и закрывать в доме все форточки. Температура воздуха в квартире не должна быть выше 18-20 градусов, а влажность воздуха должна находиться на уровне 50-70%.
Этот фактор очень важен, чтобы не допустить пересыхания слизистых оболочек органов дыхания в условиях слишком сухого воздуха (особенно в том случае, если у малыша насморк и дышит он ртом). Создание таких условий помогает организму быстрее справиться с инфекцией, и именно это Евгений Комаровский считает наиболее правильным подходом к терапии.
При очень тяжелом протекании вирусной инфекции возможно назначение единственного, действующего на вирусы препарата «Тамифлю». Стоит он дорого и нужен далеко не всем, поскольку такой препарат обладает массой побочных действий. Комаровский предостерегает родителей от самолечения.
Сбивать температуру в большинстве случаев не надо, ведь она выполняет важную миссию — способствует выработке естественных интерферонов, которые помогают бороться с вирусами. Исключение — дети грудного возраста до года. Если крохе 1 год, и у него жар выше 38,5, который не спадает уже около 3 суток, это веское основание дать жаропонижающее средство. Комаровский советует использовать для этого «Парацетамол» или «Ибупрофен».
Опасна и сильная интоксикация. При рвоте и поносе, которые могут сопровождать лихорадку, нужно обильно поить ребенка, давать сорбенты и электролиты. Они помогут восстановить водно-солевой баланс и не допустить обезвоживания, которое чрезвычайно опасно для детей в первый год жизни.
Сосудосуживающие капли в нос при насморке стоит употреблять максимально осторожно. Больше трех дней маленьким детям их капать не стоит, поскольку эти препараты вызывают сильную лекарственную зависимость. От кашля Комаровский советует не давать противокашлевые средства. Они подавляют рефлекс, воздействуя на центр кашля в головном мозге ребенка. Кашель при ОРВИ нужен и важен, так как именно таким способом организм избавляется от скопившейся мокроты (бронхиального секрета). Застой этого секрета способен стать началом сильного воспалительного процесса.
Без назначения врача никаких средств от кашля, включая народные рецепты при респираторной вирусной инфекции, не нужно. Если маме уж очень хочется дать ребенку хоть что-то, пусть это будут муколитические средства, которые помогают разжижать и выводить мокроту.
Увлекаться медикаментами при ОРВИ Комаровский не советует, поскольку он давно заметил закономерность: чем больше таблеток и сиропов выпьет ребенок в самом начале респираторной вирусной инфекции, тем больше препаратов потом придется купить для лечения осложнений.
Мам и пап не должна мучить совесть за то, что они никак не лечат малыша. Бабушки и подружки могут взывать к совести, упрекать родителей. Им следует быть непреклонными. Аргумент один: ОРВИ лечить не надо. Разумные родители, если ребенок заболел, не бегут в аптеку за кучей таблеток, а моют полы и варят компот из сухофруктов для ненаглядного чада.
Как лечить ОРВИ у детей, расскажет доктор Комаровский в видео ниже.
Евгений Комаровский советует при любых признаках ОРВИ обязательно вызвать врача. Ситуации бывают разные, и иногда такой возможности (или желания) нет. Родителям следует заучить возможные ситуации, при которых самолечение смертельно опасно. Ребенок нуждается в медицинской помощи, если:
- Улучшений в состоянии не наблюдается на четвертые сутки после начала болезни.
- Температура повышена на седьмые сутки после начала болезни.
- После улучшения наступило заметное ухудшение состояния малыша.
- Появились болевые ощущения, гнойные выделения (из носа, уха), патологическая бледность кожных покровов, чрезмерная потливость и одышка.
- Если кашель остается непродуктивным и его приступы стали чаще и сильнее.
- Жаропонижающие средства ненадолго оказывают эффект или же не действуют вообще.
Неотложная медицинская помощь требуется, если у ребенка появились судороги, конвульсии, если он теряет сознание, у него наблюдается дыхательная недостаточность (вдох дается очень тяжело, на выдохе наблюдаются хрипы), если насморка нет, нос сухой, а на фоне этого сильно болит горло (это может быть одним из признаков развивающейся ангины). Вызвать «Скорую» следует, если у ребенка открылась рвота на фоне температуры, появилась сыпь или заметно отекла шея.
источник