Среди наиболее часто встречающихся причин болей, локализованных в этой области, можно выделить миалгии различной этиологии, проблемы с сосудами, травмы, заболевания соединительной ткани, невралгии, грыжи и новообразования.
При сильном ударе, падении с высоты, автомобильной аварии резкая боль по внутренней стороне бедра, отдающая в пах, может свидетельствовать о травме костей и суставов:
- переломах шейки бедра, бедренной кости, крестца, лобковой кости;
- вывихе или ушибе тазобедренного сустава.
К нетравматическим причинам болей можно отнести заболевания опорно-двигательного аппарата:
- Артрит тазобедренного сустава – хроническое воспалительное заболевания синовиальной ткани, сопровождающееся её дегенеративными изменениями.
- Синовит – воспаление, протекающее в синовиальной сумке сустава, вызванный травмой или инфекцией, сопровождающийся скоплением экссудативной жидкости в тканях.
- Коксартроз – патология дегенеративного характера, вызывающая дистрофические изменения в тканях сустава вплоть до его полного разрушения.
- Тендинит – воспаление тканей сухожилий мышц, удерживающих и приводящих в движение тазобедренный сустав.
- Бурсит – воспалительное заболевание мягких тканей синовиальной сумки сустава, имеющее инфекционную или травматическую природу.
Часто боли на внутренней поверхности бедра и в паху вызваны микротравмами мышц и связок. Повреждение мышечных волокон, отек, воспалительный процесс в мышечной ткани, вызывающие болезненные ощущения, могут быть следствием:
- ненормированных и неадекватно высоких нагрузок при занятиях спортом или любым другим видом физической активности;
- бытовых и производственных травм;
- длительного статического пребывания в неудобной, нефизиологичной позе;
- недостатка коллагена и эластина в организме, отвечающих за прочность и эластичность тканей;
- дегенеративных изменений мышечной ткани, вызванных малоподвижным образом жизни;
- генетически обусловленных заболеваний соединительной ткани.
Боль в левом бедре и паху может быть обусловлена патологией внутренних органов, находящихся в непосредственной близости от тазобедренного сочленения. Отраженные боли могут быть одним из признаков заболеваний:
- Паховая грыжа — патологический выход петель кишечника через паховый канал за пределы брюшной полости.
- Аппендицит – острое воспаление аппендикса. В этом случае боль может локализоваться в бедре и паху справа.
- Воспалительные заболевания органов мочеполовой системы – цистит, уретрит, мочекаменная болезнь и другие.
- Геморрой – застой каловых масс, вызванный затруднением дефекации из-за патологически увеличенных и воспаленных геморроидальных узлов, может вызвать боли внизу живота, отдающие в пах и внутреннюю часть бедра.
Боль в описываемой области может быть связана и с нарушениями функций крупных сосудов кровеносной системы. В ряде случаев боль может свидетельствовать о состоянии, угрожающем жизни пациента. Особо пристального внимания заслуживают следующие возможные причины боли:
- Окклюзия брюшной аорты. Полная закупорка просвета главной артерии, снабжающей кровью нижние конечности, может вызывать резкую боль в бедре и паху.
- Стеноз бедренных артерий — сужение просвета крупных сосудов, которое вызывает обширное нарушение кровообращения в нижних конечностях и малом тазу.
- Эмболия почечной артерии — закупорка тромбом, жировым, воздушным или жидкостным эмболом просвета сосуда.
- Атеросклероз сосудов.
К другим причинам, вызывающим болевые ощущения на внутренней поверхности бедра и в паху, можно отнести:
- Лимфаденит – воспаление крупных лимфоузлов, расположенных в паховой зоне.
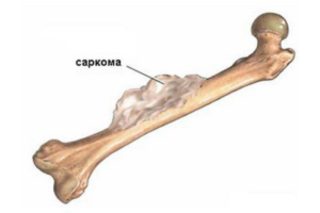
- Саркому – злокачественное заболевание, при котором здоровые клетки костной ткани замещаются раковыми. Боль в левом бедре и паху может косвенно указывать на опухоль в левой бедренной кости, соответственно, в правом – о наличии новообразования в правом бедре.
- Физиологические изменения, происходящие в организме женщины во время беременности. Подобное состояние на поздних сроках вынашивания не считается патологией и встречается у подавляющего большинства беременных женщин. Как правило, спустя некоторое время после родов болезненные ощущения полностью исчезают.
- Рост костной ткани. В некоторых случаях активный рост костей у детей и особенно подростков может сопровождаться умеренными болевыми ощущениями.
Боль в паху у ребенка может быть обусловлена множеством причин. Причиной боли в паху у девочек может стать травма, паховая грыжа или увеличение паховых лимфоузлов. Последнее зачастую бывает обусловлено простудным воспалением придатков матки.
Боли в паху у мальчика могут быть связаны:
- с травмой;
- с паховой грыжей;
- с перекрутом яичка;
- с орхитом;
- с водянкой яичка;
- с образованием варикоцеле.
Так или иначе, при наличии одного или нескольких симптомов такой боли у ребенка необходимо обратиться к врачу.
Врачи рекомендуют средство для восстановления мужского здоровья
Статья расскажет о том, почему могут возникнуть боли в паху у ребенка, чем они могут объясняться. Вы узнаете, что необходимо делать, если у ребенка болит в паху.
Очень часто маленькие дети жалуются на боли в паху.
Причин для появления такой боли много. Она может возникнуть при подвывихе тазобедренного сустава, может появиться при растяжении мышцы. Малыши — очень подвижный народец. Но не смотря на повышенную гипермобильность суставов, обусловленных юным возрастом, всегда есть риск травматизма связок и суставов. Но самым грозным поводом для боли в паху у ребенка, может быть паховая грыжа.
В таких случаях необходима немедленная консультация хирурга. При возникновении подвывиха может начаться отек мягких тканей и околосуставной сумки, что может привести к затруднениям в выправке вывиха. Отек нарушит полноценное кровоснабжение мягких тканей, а это может спровоцировать длительные и трудноизлечимые патологические изменения.
Если боли в паху являются симптомами паховой грыжи, то есть риск защемления. При защемлении стремительно развивается некроз защемленной кишки. В любом случае, только врач может сказать точно, Почему у ребенка болит в паху?
Боли в паху, как правило, свидетельствуют о грыже в этой области. Такое явление возможно вследствие защемления мышцами отрезка петли кишечника. Когда мышцы по некоторым причинам ослабевают, то выпадение петли кишечника в ослабшую зону становится возможным. Так образуется грыжа или, как его еще называют ущемленная грыжа.
Но не только она может стать причиной болей в паховой области. Некоторые инфекционные заболевания вызывают точно такие же симптомы, отличить одно от другого может только врач. Камни в почках тоже могут вызвать боль в паху.
Когда ребенок жалуется на боль, не стоит игнорировать подобные обращения о помощи. Ведь любая, даже незначительная, жалоба может говорить о значительных проблемах со здоровьем малыша. Что делать, если ребенок жалуется на боль в паху?
Маленький организм в большинстве случаев успешно справляется с инфекцией. Сигнализируют о невидимой борьбе лимфатической системы с микробами и вирусами увеличенные лимфоузлы в паху у ребенка (лимфаденопатия) . Воспаление или лимфаденит возникает в результате повреждения кожных покровов нижней части тела, занозы, царапины, раны мягких тканей ног.
Мириады инфекционных агентов, инородных молекул проникают в организм. Иммунная система детей в первые годы жизни только формируется и активно отвечает на любые раздражители. Лимфоузлы у некоторых малышей несколько выдаются над прилегающими участками кожи, что беспокоит родителей. Однако вполне допустимо небольшое увеличение этих образований при сохранении мягкой эластичной консистенции, отсутствии признаков заболевания.
Что вызывает воспаление и увеличение лимфоузлов в паху у ребенка:
- инфекционные и воспалительные заболевания органов половой системы, мочевыделения;
- вакцинация БЦЖ, когда ослабленные микобактерии вводят в бедро;
- пеленочный дерматит в тяжелой форме, с язвами на коже;
- инфекции и воспаления суставов нижних конечностей;
- аллергические реакции;
- укусы насекомых;
- болезни крови;
- опухоли;
- экзема и др.
Заноза, порез, царапина ног — вероятные причины незначительного увеличения лимфатических узлов в паху у детей. Припухлость возникает не сразу после повреждения кожи и подкожной жировой клетчатки, а спустя 10–20 дней. Необходимо какое-то время для иммунного ответа. При благоприятном течении процесса организм сам справляется с инфекцией, опухоль рассасывается без лечения.
Увеличение лимфоузла — лишь признак того, что иммунная система, лимфатическая сеть работают с нагрузкой. Если лимфатический узел увеличился до 3–4 см, окружающая кожа становится красной, то это состояние называют « лимфаденитом ». Потребуется обследование для установления причины воспаления.
Воспаление одного или группы лимфоузлов характерно для вирусных и бактериальных инфекций, которым особенно подвержены маленькие дети. Можно понять родителей, желающих минимизировать использование сильных медикаментов, особенно антибиотиков. Народные рецепты помогут вылечить ребенка и укрепить его иммунитет. Среди наиболее доступных средств — травы с противовоспалительным действием, повышающие защитные силы организма.
При небольшом увеличении лимфатических узлов в паху дают настойку эхинацеи — четыре раза в день по 10 капель аптечного или собственноручно приготовленного раствора. Рекомендуется заваривать для ребенка фитосборы, чай с ягодами рябины, шиповника . Пропорции для настоя — 1 ст. л. сухого сырья на чашку кипящей воды. Шиповник нужно варить на водяной бане 10 минут (под крышкой). На один прием дают 30–50 мл отвара.
Противовоспалительными свойствами обладают многие лекарственные растения. Они содержат фитохимические вещества, устраняющие отек, покраснение, боль и жар. Рекомендуется включить в состав фитосборов для приема внутрь корни алтея, цветки ромашки, календулы, эхинацеи, листья подорожника . Для фитованн желательно использовать отвары череды, зверобоя, лаванды, шалфея, листьев березы .
При болях в паху, ребенок испытывает определенные страдания. Это проявляется беспокойством, плачем. В таких случаях возможен отказ от пищи и еды. И это очень мудрая реакция детского организма. При паховой грыже необходимо воздержаться от обильного приема пищи, до посещения специалиста.
Обязанность родителей, как можно быстрее, показать ребенка детскому хирургу. Пока родители с ребенком будут ждать врача, можно дать обезболивающие детские препараты. Старайтесь заставить ребенка лежать спокойно, чтобы он своими движениями не ухудшил ситуацию.
В случае вывиха, и паховой грыжи, лишняя нагрузка на мышцы приводит к увеличению сдавливания воспаленного участка.
Любой симптом — сигнал организма о том, что нарушен какой-либо орган, отдел или целая система. Чтобы узнать, почему возникает боль в области паха, нужно исключить некоторые заболевания. Позаботьтесь о том, чтобы ваш малыш прошёл своевременную диагностику, уточните у врачей, отчего появилась боль в области паха, и как быстро и эффективно улучшить состояние ребенка.
Боли в паху возникают вследствие различных причин, которые может установить только специалист. Не рискуйте здоровьем ребенка, и не пытайтесь самостоятельно лечить в домашних условиях, так как боли в паху могут быть симптомами серьезных заболеваний.
В некоторых случаях подобные симптомы проявляются, как реакция на повышенное газообразование. Все это уточнит врач, и в случае необходимости назначит соответствующее лечение. В более серьезных ситуациях, например ущемленная грыжа, может быть назначено хирургическое вмешательство.
При болях внизу живота ребенок становится капризным, беспокойным, плачет. У него может отсутствовать аппетит. До прихода к врачу можно дать обезболивающее для детей, чтобы облегчить состояние малыша. Ребенок должен находиться в состоянии покоя, лежать.
- Первое, что вызывает боли в паху, это грыжа. Она появляется тогда, когда ткани становятся слабыми и больше не могут держать петли кишечника. Ее, особенно, видно, когда ребенок стоит. В зависимости от того, какая именно это грыжа, возможно, нужна будет операция. Поэтому лучше всего сразу же обратиться за консультацией к врачу, если малыша беспокоят боли в паховой области.
Если есть припухлость лимфатических узлов, но боли нет, то это может говорить о развитии рака или доброкачественной опухоли.
Варикоцеле — заболевание, связанное с повышенным давлением в почечной артерии, которое приводит к расширению вен семенного каната.
Заболевание диагностируется у взрослых мужчин и подростков, но известно немало случаев, когда оно проявляется и в более раннем возрасте.
В силу строения тела, расширение вен обычно наблюдается в левой части мошонки. Реже варикоцеле проявляется на венах обоих яичек.
Если же венозное расширение появилось справа — требуется дополнительное медицинское обследование подростка, так как оно может быть следствием других заболеваний, в том числе, опухолей брюшины.
Сегодня и поговорим о варикоцеле у подростка: что это, причины возникновения и симптомы.
Одна из причин варикоцеле у подростков — врожденная предрасположенность организма к этому заболеванию. Расположение вен и их строение сугубо индивидуальны. Слабость стенок сосудов и расширение венозного просвета приводит к тому, что кровь в околосеменных сосудах циркулирует плохо, застаивается, поэтому вены постепенно расширяются.
Возникновению варикоцеле могут способствовать и другие причины. Излишнее напряжение брюшных мышц при занятиях тяжелой атлетикой, культуризмом, выполнение тяжелой физической работы способствуют тому, что внутренние органы и кровеносные сосуды смещаются вниз.
Сосуды, ведущие к яичку, пережимаются, что препятствует циркуляции крови, и вены увеличиваются в диаметре. Это также может произойти при запорах, сильном кашле, при росте аденомы простаты.
Для профилактики варикоцеле родители должны следить за состоянием здоровья подростка. Физические упражнения в этом возрасте должны быть разнообразными и умеренными. Нельзя привлекать мальчиков и подростков до 18 лет к работам, связанным с подъемом и перемещением тяжестей.
Лечением боли в паху у детей должен заниматься только квалифицированный специалист. Только врач может сказать вам, чем лечить боль в паху у ребенка, как избавиться от осложнений от болей в паху и предотвратить её появления у малыша в дальнейшем.
Ребенок, как правило, может показать, где у него болит и описать степень тяжести болевых ощущений. Но природу явления может определить только специалист. Чтобы избежать серьезных осложнений и не усугублять ситуации, рекомендуется при умеренных болях в паху немедленно обращаться в поликлинику к специалисту.
Не будет лишним еще раз напомнить, что заболевание выявленное на ранней стадии лечится быстрее и эффективнее, чем запущенные состояния. Лекарственные препараты назначаются врачом в соответствии с возрастом ребенка.
Вооружайтесь знаниями и читайте полезную информативную статью о заболевании боль в паху у детей. Ведь быть родителями – значит, изучать всё то, что поможет сохранять градус здоровья в семье на отметке «36,6».
Узнайте, что может вызвать недуг , как его своевременно распознать. Найдите информацию о том, каковы признаки, по которым можно определить недомогание. И какие анализы помогут выявить болезнь и поставить верный диагноз.
В статье вы прочтёте всё о методах лечения такого заболевания, как боль в паху у детей. Уточните, какой должна быть эффективная первая помощь. Чем лечить: выбрать лекарственные препараты или народные методы?
Также вы узнаете, чем может быть опасно несвоевременное лечение недуга боль в паху у детей, и почему так важно избежать последствий. Всё о том, как предупредить боль в паху у детей и не допустить осложнений.
А заботливые родители найдут на страницах сервиса полную информацию о симптомах заболевания боль в паху у детей. Чем отличаются признаки болезни у детей в 1,2 и 3 года от проявлений недуга у деток в 4, 5, 6 и 7 лет? Как лучше лечить заболевание боль в паху у детей?
Берегите здоровье близких и будьте в тонусе!
Любое лечение боли в паху невозможно без предварительного обращения к специалисту. Оно подразумевает медикаментозное или хирургическое устранение причин, вызвавших заболевание. Просто заглушать подобную боль анальгетиками нельзя ввиду того, что она может являться признаком серьезных заболеваний, ведущих к патологическим изменениям в организме.
Постоянный контакт врача с родителями подростка поможет справиться с болезнью. При лечении варикоцеле юноша должен наблюдаться у уролога и приходить на плановые осмотры. Врач может назначить медикаментозное лечение, лечебную физкультуру или рекомендовать проведение операции.
Если варикоцеле выявлено в нулевой или первой стадии, уролог поставит подростка на учет и рекомендует являться на плановые осмотры через определенные периоды времени (обычно раз в полгода). Если нет болевых ощущений, то лечение не назначается. Врач должен просто наблюдать пациента, чтобы не упустить время для начала лечения.
Врач может назначить подростку легкий массаж яичек и специальные упражнения для ног и нижней части тела. Упражнения и массаж обеспечат равномерную циркуляцию крови в области живота и таза. На занятиях физкультурой в школе и в спортивных секциях юноша не должен испытывать экстремальных нагрузок и сильно напрягать область живота.
Родителей подростков пугает предстоящая операция, поэтому часто они обращаются к урологу с просьбой выписать лекарства для приема внутрь. Многие урологи считают лечение варикоцеле у подростков без операции неэффективным, поэтому применяют его только на самой ранней стадии.
Больному назначают антиоксиданты и препараты, улучшающие микроциркуляцию крови в сосудах. Лекарства принимают курсами, раз в несколько месяцев. Если заболевание не прогрессирует, то вопрос об операции не ставится.
Операцию назначают, если яичко стало уменьшаться в объеме или прекратило рост, при постоянных болях в мошонке, а также при двухсторонней форме заболевания (2 и 3 стадии). Операция показана, если стала заметной разница в консистенции яичек (яичко на пораженной стороне стало более мягким).
Решение об операции принимается отдельно для каждого конкретного случая, с учетом мнения родителей подростка. Если по каким-либо причинам было принято решение отложить оперативное вмешательство, то подросток должен повторно обследоваться у уролога через полгода.
Во время операции производится перетяжка семенной вены, после чего снабжение яичка кровью будет происходит через другие сосуды. Перевязка одной артерии не приводит к атрофии яичка. Существует три способа доступа к кровеносным сосудам — забрюшинный, подпаховый и паховый.
Операция может проводиться на открытой полости, делаться через небольшой разрез (из минидоступа), в настоящее время подросткам все чаще делают эндоскопические операции. Менее распространенной является операция по склеротированию семенного канатика. Для восстановления нормальной циркуляции крови также проводят микрохирургическую реваскуляризацию яичка.
Как правило, пациент выписывается из больницы на третий – четвертый день, уже через неделю он может посещать школу. Врач назначает время плановых приемов для снятия швов и контроля за состоянием юноши.
В течение нескольких месяцев уролог контролирует состояние подростка, чтобы вовремя принять меры в случае осложнений. После восстановления пациент должен постоянно посещать врача и самостоятельно контролировать изменения.
Вовремя выявленное варикоцеле поможет подростку избежать многих неприятных моментов в будущем, своевременное лечение избавит от неприятных ощущений и поможет в дальнейшем испытать радость отцовства.
Родителям следует учесть, что у детей раннего возраста лимфоузлы в паховой области могут воспалиться после любых повреждениях стоп, икр, бедер. Раны, царапины или ссадины необходимо правильно и своевременно обработать антисептиками. Иначе лимфатической системе приходится работать с удвоенной нагрузкой.
Нередко воспаление лимфоузлов в паху у ребенка без видимых повреждений кожи возникает при серьезных заболеваниях, метаболических нарушениях. На патологический процесс указывает сочетание лимфаденита с беспричинной потерей веса, потливостью по ночам, стойкой лихорадкой. Следует обратиться за медицинской помощью в тех случаях, когда объем лимфатического узла продолжает расти или не уменьшается до нормальных значений в течение нескольких недель.
Врач на приеме внимательно осмотрит нижние конечности, складки бедер и живот малыша. Однако педиатру не всегда удается поставить диагноз, исходя только из результатов осмотра ребенка и беседы с его родителями. Врачи назначают исследование мочи, общий и биохимический анализы крови, тесты на присутствие паразитов, серологическое исследование крови на антитела к герпесвирусам.
Если боль в бедре и паху возникла вследствие удара, падения, подворота ноги, ушиба, скорее всего, она имеет травматическую природу. За помощью необходимо обратиться к врачу-травматологу. Если же внутренняя часть бедра и паховая складка болит без видимых на то причин, необходимо обратиться к терапевту, который проведет осмотр и после сбора анамнеза назначит консультацию узкого специалиста: хирурга, ортопеда, невропатолога или сосудистого хирурга.
Так как успешное лечение прежде всего зависит от правильного и вовремя поставленного диагноза, важно как можно раньше выявить причину болей. Первым этапом диагностики заболевания является физикальный осмотр, во время которого врач выяснит степень и характер проявления болей, осмотрит поврежденную область, оценит подвижность конечности. Для более точной постановки диагноза могут понадобиться лабораторные и инструментальные методы диагностики:
- общий клинический и биохимический анализ крови;
- анализ крови на стерильность для выявления бактериального поражения;
- рентгенография тазобедренного сустава и бедренной кости для уточнения их положения и оценки состояния тканей;
- УЗИ органов малого таза и брюшной полости для исключения патологий в этой области;
- МРТ и КТ для более точной оценки состояния органов и тканей.
Если боль в области внутренней поверхности бедра и паховой складки возникла в результате травмы, главная помощь будет заключаться в иммобилизации пострадавшей конечности и купировании болевого синдрома при помощи анальгетиков или инъекционной блокады. На этапе реабилитации могут быть назначены физиотерапевтические методы лечения для ускорения регенерации тканей и восстановления подвижности.
В остальных случаях лечение будет зависеть от первопричины возникновения болевых ощущений. Для купирования воспалительных процессов в тканях и органах могут назначаться нестероидные противовоспалительные препараты и глюкокортикоиды, при инфекционной природе боли – антибиотики и противовирусные препараты.
К оперативному вмешательству прибегают в том случае, если боли вызваны:
- острым аппендицитом;
- паховой грыжей;
- окклюзией бедренных сосудов;
- мочекаменной болезнью;
- сложным переломом со смещением костных отломков.
На этапе реабилитации могут назначаться физиотерапевтические методы лечения:
- лечебная физкультура;
- массаж;
- электрофорез;
- бальнеотерапия;
- магнитотерапия;
- УВЧ-прогревания;
- лазерная терапия.
Боль в области внутренней поверхности бедра – сигнал организма, который нельзя игнорировать: своевременная диагностика и лечение помогут устранить болевые ощущения и не допустить развития осложнений, а профилактические меры позволят избежать рецидивов заболевания и сохранить здоровье на долгие годы.
Сын 3.5 г. сегодня пожаловался на боль в паху справа. Темпы нет. Внешних изменений нет. При нажатии больно, при приседании и на цыпочки встает — тоже больно. Боль не острая, состояние у него нормальное, лег спать как обычно.
Завтра понятное дело будем пробиваться к хирургу детскому.
Кто-нибудь сталкивался с таким? Что делали?
Может быть пахово-мошоночная грыжа, а может быть и просто скопление кальцината. Однозначно надо к хирургу Вам, ну и наблюдать: если внешне увеличится в этом месте, то может быть ущемление, тогда сразу скорую вызывать
Мамы, киньте идею пожалуйста, что может беспокоить ребенка. в чем причина боли?
Сыну 5 лет, последний год иногда (примерно раза 3 это было за год) жалуется на боль в паху со стороны бедра. Бывает это крайне редко и не всегда связано с повышенной физической активностью.
Визуально до сего дня изменений ни со стороны яичек, ни на коже, ни на косточке, ни на мышцах не было.
Сегодня пожаловался, я осмотрела и обнаружила в паху со стороны бедра небольшую припухлось, чувствуется она только пальцами, на глаз практически незаметна, но если сравнивать с аналогичным местом на другом бедре, то все таки припухший участок есть
Что это может быть ?
Может параллельно детского хирурга посоветуете внимательного и хорошего? Лучше внизу серой и оранжевой веток.
Мой сын вот уже по — хорошему пару недель жалуется на сильную ноющую боль в области паха — по его словам даже ноги сложно переставлять, не то что переворачиваться с бока на бок во время сна. Мы с мужем очень обеспокоены, ведь обратиться к врачу у нас пока нету возможности, а сами мы и знать не знаем, чем вообще могут быть вызваны боли в паху у мальчика! Выручайте срочно — помогите разобраться, как действовать в этой ситуации!
Что ж, весьма печально, что Вы на данный момент не можете проконсультироваться у специалиста, ведь с подобными вещами перво — наперво лучше идти именно к врачу!
Но раз уж на то пошло, постарайтесь для начала припомнить, не перегружал ли Ваш сын себя как — либо физически в последнее время, ведь одним из возможных вариантов проявления подобной боли вполне может стать паховая грыжа. Однако, опять же, грыжа это или что — то другое, Вам сможет сказать только специалист, поэтому мой Вам совет: скорее находите эту самую «возможность» посетить доктора!
Половая система мальчиков очень уязвима. Редко, но случаются у мальчиков серьезные травмы наружных половых органов, угрожающие их мужскому здоровью в будущем.
Боль в паховой области у мальчиков может возникать из-за заворота или перекрута яичка. Заворот яичка чаще всего происходит в возрастелет. При травме паховой мошонки и области, внезапном напряжении брюшного пресса, резких движениях, упорном кашле, мастурбации, яичко может повернуться вокруг горизонтальной или вертикальной оси.
При перекруте яичка нарушается кровообращение в придатке с яичком. Острое нарушение лимфо- и кровотока, возникающее из-за сдавливания сосудистой ножки, может вызвать тотальный геморрагический инфаркт. Если кровообращение в ближайшее время не восстанавливается, в яичке могут наступить необратимые патологические изменения. Некроз яичка у детей наступает быстро – уже через 6-10 часов от начала заболевания. Другими словами, омертвение яичка может произойти очень быстро.
Если мальчик не проходит такие обследования по какому-то другому поводу, то начинающееся варикоцеле не будет выявлено при обычном осмотре. Болевые ощущения в области паха, как правило, отсутствуют.
При варикоцеле 1 степени у подростков набухание вен мошонки наблюдается только при повышенном внутрибрюшном давлении. Подростки могут жаловаться на болевые ощущения в области паха и в прилегающих тканях.
Боль возникает после горячего душа или ванны, после поднятия тяжестей, при напряжении мышц брюшного пресса, после полового акта. Иногда боли появляются при беге и быстрой ходьбе. Это неприятные, тянущие боли, которые исчезают в покое и в лежачем положении.
Для диагностики заболевания уролог может провести пробу Вальсальвы. Если пациент напрягается, тужится и задерживает дыхание, и у него набухают вены в мошонке, то, скорей всего, у него варикоцеле 1 стадии.
Если заболевание достигло второй стадии, оно легко определяется при осмотре подростка, находящегося в вертикальном положении. Врач обнаруживает увеличение вен в мошонке при пальпации. На 2 стадии варикоцеле могут появиться довольно сильные боли, нарушение потенции, усиленная потливость, жжение в паховой области.
Боли могут иметь неприятный тянущий характер. При пальпации врач может обнаружить снижение упругости одного из яичек и уменьшение его размера. Яичко, находящееся в пораженной стороне мошонки, начинает смещаться вниз. Часть мошонки может иметь голубоватый оттенок.
На третьей стадии развития варикоцеле меняется внешний вид мошонки, при профилактическом осмотре в школе врач может обнаружить набухшие вены. Вены видны через кожу мошонки. Кожа с пораженной стороны часто становится синюшной, яичко располагается значительно ниже, чем на здоровой стороне. Заболевание сопровождается тянущими болями, жжением, снижением потенции.
При проведении более глубоких исследований на второй и третьей стадиях заболевания могут обнаруживаться атрофические изменения сосудов внутри яичка и изменение зародышевого эпителия. При обследовании подростков, как правило, не делают спермограмму, этот метод диагностики подходит для мужчин более старшего возраста.
Постоянные боли мешают юноше заниматься спортом, выполнять физическую работу, они могут привести к снижению потенции. К тому же, юношалет может чувствовать себя неполноценным из-за того, что его половые органы деформированы.
Это заболевание не опасно для жизни, но может сильно ухудшить ее качество, так как в конечном счете приводит к мужскому бесплодию. Согласно статистике, в 20-30% случаев в бездетности семьи «виноват» мужчина.
Заболевание, проявившееся влет, может прогрессировать и привести к ограничению годности к службе в армии. Во время первого осмотра врачами призывной комиссии (в 16 лет) подростку с варикоцеле во второй и третьей стадии дают направление на обследование и операцию.
Если он письменно отказывается от операции, то его признают временно негодным к службе. Если же врач военкомата обнаруживает варикоцеле на первой стадии, и заболевание не проявляет себя болевыми ощущениями (не было нескольких обращений к урологу в течение года), то молодой человек будет признан годным к службе.
Для юношей, желающих поступить в военные училища, пройти срочную службу, крайне важно вылечить это заболевание до 18 лет.
источник
Боли в паху, как правило, свидетельствуют о грыже в этой области. Такое явление возможно вследствие защемления мышцами отрезка петли кишечника. Когда мышцы по некоторым причинам ослабевают, то выпадение петли кишечника в ослабшую зону становится возможным. Так образуется грыжа или, как его еще называют ущемленная грыжа.
Но не только она может стать причиной болей в паховой области. Некоторые инфекционные заболевания вызывают точно такие же симптомы, отличить одно от другого может только врач. Камни в почках тоже могут вызвать боль в паху.
Любой симптом — сигнал организма о том, что нарушен какой-либо орган, отдел или целая система. Чтобы узнать, почему возникает боль в области паха, нужно исключить некоторые заболевания. Позаботьтесь о том, чтобы ваш малыш прошёл своевременную диагностику, уточните у врачей, отчего появилась боль в области паха, и как быстро и эффективно улучшить состояние ребенка.
Перечень заболеваний, при которых у детей встречается боль в области паха:
- паховая грыжа у мальчиков;
- водянка яичек;
- воспаление;
- травма;
- орхит;
- варикоцеле;
- ветряная оспа.
Боли в паху возникают вследствие различных причин, которые может установить только специалист. Не рискуйте здоровьем ребенка, и не пытайтесь самостоятельно лечить в домашних условиях, так как боли в паху могут быть симптомами серьезных заболеваний.
В некоторых случаях подобные симптомы проявляются, как реакция на повышенное газообразование. Все это уточнит врач, и в случае необходимости назначит соответствующее лечение. В более серьезных ситуациях, например ущемленная грыжа, может быть назначено хирургическое вмешательство.
Лечением боли в паху у детей должен заниматься только квалифицированный специалист. Только врач может сказать вам, чем лечить боль в паху у ребенка, как избавиться от осложнений от болей в паху и предотвратить её появления у малыша в дальнейшем.
На вопрос о том, что делать, если у вашего ребенка возникла боль в паху, могут ответить следующие врачи:
Ребенок, как правило, может показать, где у него болит и описать степень тяжести болевых ощущений. Но природу явления может определить только специалист. Чтобы избежать серьезных осложнений и не усугублять ситуации, рекомендуется при умеренных болях в паху немедленно обращаться в поликлинику к специалисту.
Не будет лишним еще раз напомнить, что заболевание выявленное на ранней стадии лечится быстрее и эффективнее, чем запущенные состояния. Лекарственные препараты назначаются врачом в соответствии с возрастом ребенка.
Вооружайтесь знаниями и читайте полезную информативную статью о заболевании боль в паху у детей. Ведь быть родителями – значит, изучать всё то, что поможет сохранять градус здоровья в семье на отметке «36,6».
Узнайте, что может вызвать недуг , как его своевременно распознать. Найдите информацию о том, каковы признаки, по которым можно определить недомогание. И какие анализы помогут выявить болезнь и поставить верный диагноз.
В статье вы прочтёте всё о методах лечения такого заболевания, как боль в паху у детей. Уточните, какой должна быть эффективная первая помощь. Чем лечить: выбрать лекарственные препараты или народные методы?
Также вы узнаете, чем может быть опасно несвоевременное лечение недуга боль в паху у детей, и почему так важно избежать последствий. Всё о том, как предупредить боль в паху у детей и не допустить осложнений.
А заботливые родители найдут на страницах сервиса полную информацию о симптомах заболевания боль в паху у детей. Чем отличаются признаки болезни у детей в 1,2 и 3 года от проявлений недуга у деток в 4, 5, 6 и 7 лет? Как лучше лечить заболевание боль в паху у детей?
Берегите здоровье близких и будьте в тонусе!
источник
Добавил tanechka 286 дней назад в категорию Pазное
Репродуктивная система детей мужского пола крайне уязвима. Иногда у малышей случаются механические повреждения и недуги, которые могут отразиться на состоянии их здоровья в будущем. Нередко родители сталкиваются с ситуацией, когда у мальчика болит в паху. С чем может быть связан такой дискомфорт? Рассмотрим это подробнее в разделах статьи.
Если у мальчика болит в паху, подобное состояние может быть связано с различными патологиями или механическими повреждениями. Некоторые из них представляют прямую угрозу для жизни ребенка. Далеко не всегда дискомфорт появляется в результате наличия недугов половой сферы. Его причиной может быть грыжа. Она часто встречается у детей. Патология представляет собой защемление участка кишечника мускулами. Когда мышцы в результате определенных причин становятся слабыми, происходит выпадение петли.
Однако не только грыжа является объяснением того, почему у мальчика болит в паху, можно просто простудить яички как описано в этой статье: https://cureprostate.ru/420027a-zastudil-yaichki-chto-delat-i-kak-lechit. Дискомфорт может быть вызван инфекционным процессом или патологией системы мочевыделения. Точную причину возникновения симптома способен определить только специалист.
При появлении дискомфорта в области паха необходимо показать ребенка доктору. Чтобы поставить точный диагноз, мальчику нужно будет пройти обследование. Как известно, боль является лишь отдельным симптомом. Она указывает на определенные нарушения работы организма. Среди самых распространенных недугов, которые ее вызывают, можно назвать следующие:
- Грыжа в паховой области.
- Расширение сосудов семенного канатика.
- Воспалительный процесс в мужских половых железах.
- Водянка яичек.
- Ветрянаяоспа.
- Нарушения деятельности кишечника, которые сопровождаются метеоризмом.
Кроме того, малыши обычно ведут более активный образ жизни, чем взрослые, много двигаются. В связи с этим у них часто происходят механические повреждения.
Каков может быть диагноз, если у ребенка болит в паху? У мальчиков причиной возникновения этого симптома могут быть травмы органов репродуктивной системы. При появлении дискомфорта не стоит пытаться справиться с ним самостоятельно. Лечение в домашних условиях и несвоевременное обращение к специалисту приводят к развитию серьезных осложнений. Ведь некоторые патологии (например, грыжа) требуют немедленной госпитализации и хирургического вмешательства. В любом случае, нельзя применять ни один метод терапии без предварительной консультации врача.
Обычно такая патология встречается у детей в возрасте десяти-двенадцати лет. Она может возникнуть при внезапном напряжении мускулатуры брюшного пресса, приступах сильного кашля, в результате мастурбации. Недуг заключается в том, что половая железа переворачивается вокруг своей оси в горизонтальном или вертикальном направлении. Из-за этого происходит нарушение циркуляции крови и лимфы, сдавливание. При перекруте яичка у мальчика болит в паху слева или справа.
Патология является достаточно серьезной. В случае отсутствия адекватного лечения она приводит к серьезным осложнениям (геморрагическому инфаркту или процессу некроза в половой железе). Такие последствия развиваются уже через шесть-десять часов после начала болезни.
- Сильная припухлость тканей мошонки.
- Увеличение объема половой железы.
- Дискомфорт в области семенного канатика.
- Беспокойство.
- Повышение температуры тела.
- Трудности с выделением мочи.
- Тошнота и приступы рвоты.
Если у мальчика болит в паху и наблюдаются другие симптомы, свидетельствующие о перекруте яичка, необходимо срочно вызывать службу скорой помощи. Результаты терапии зависят от степени повреждения органа, длительности патологии, наличия или отсутствия осложнений. Через двадцать четыре часа после начала развития болезни половую железу уже невозможно восстановить. Лечение заключается в хирургическом или консервативном возвращении яичка в нормальное положение. При наличии некроза необходима операция по удалению пораженного органа.
Диагностикой и терапией данного состояния должен заниматься только квалифицированный доктор.
Своевременное и адекватное лечение позволит предотвратить появление проблем во взрослом возрасте (сексуальных дисфункций, трудностей с зачатием и так далее). Необходимо обратиться к врачам следующего профиля:
Если у мальчика болит в паху, он, как правило, способен указать точную локализацию неприятных ощущений, сообщить об их характере и интенсивности. Препараты, которые нужны для устранения дискомфорта и необходимые дозировки медикаментов подбираются с учетом возраста ребенка. На начальных этапах патологии лечатся гораздо быстрее и проще, чем запущенные стадии недугов. Кроме того, своевременная терапия значительно снижает вероятность возникновения опасных осложнений.
источник
Если вы не нашли нужной информации среди ответов на этот вопрос , или же ваша проблема немного отличается от представленной, попробуйте задать дополнительный вопрос врачу на этой же странице, если он будет по теме основного вопроса. Вы также можете задать новый вопрос , и через некоторое время наши врачи на него ответят. Это бесплатно. Также можете поискать нужную информацию в похожих вопросах на этой странице или через страницу поиска по сайту . Мы будем очень благодарны, если Вы порекомендуете нас своим друзьям в социальных сетях .
Медпортал 03online.com осуществляет медконсультации в режиме переписки с врачами на сайте. Здесь вы получаете ответы от реальных практикующих специалистов в своей области. В настоящий момент на сайте можно получить консультацию по 48 направлениям: аллерголога , анестезиолога-реаниматолога , венеролога , гастроэнтеролога , гематолога , генетика , гинеколога , гомеопата , дерматолога , детского гинеколога , детского невролога , детского уролога , детского хирурга , детского эндокринолога , диетолога , иммунолога , инфекциониста , кардиолога , косметолога , логопеда , лора , маммолога , медицинского юриста , нарколога , невропатолога , нейрохирурга , нефролога , онколога , онкоуролога , ортопеда-травматолога , офтальмолога , педиатра , пластического хирурга , проктолога , психиатра , психолога , пульмонолога , ревматолога , рентгенолога , сексолога-андролога , стоматолога , уролога , фармацевта , фитотерапевта , флеболога , хирурга , эндокринолога .
Мы отвечаем на 96.91% вопросов.
источник
Сыпь! С температурой или без, мелкая и крупная, зудящая и не очень, «пузырьками»; или «бляшками» — она всегда одинаково пугает родителей, ведь найти причину «высыпаний» порой бывает непросто. Неожиданно покрывшийся красными пятнами ребенок и сам напоминает ожившего монстра, и жизнь родителей превращает в фильм ужасов. Бояться не надо, надо лечиться!
Возбудитель: вирусварицелла-зостер (Varicella-Zoster virus, VZV).
Способ передачи: воздушно-капельный. Передается от больного человека здоровому при разговоре, кашле, чихании.
Иммунитет к ветрянке: пожизненный. Вырабатывается либо в результате болезни, либо после вакцинации. У детей, чьи матери болели ветрянкой или были привиты от нее, иммунитет к ветряной оспе передается от матери внутриутробно и сохраняется первые месяцев жизни.
Инкубационный период: от 10 до 23 дней.
Заразный период: весь период сыпи +5 дней после последнего высыпания.
Проявления: красные точки появляются одновременно с подъемом температуры. Впрочем, иногда температура может оставаться нормальной или повышаться незначительно. Пятнышки очень быстро превращаются в одиночные пузырьки-везикулы, наполненные прозрачной желтоватой жидкостью. Вскоре они подсыхают и покрываются корочками. Отличительная особенность ветрянки — сыпь на голове под волосами и на слизистых (во рту на веке и т.д.). Очень часто эта сыпь чешется.
Лечение: ветряная оспа проходит самостоятельно, поэтому лечение может быть только симптоматическим: сбить температуру, обработать зудящую сыпь зеленкой (для того чтобы, расчесывая пузырьки, ребенок не занес туда дополнительную инфекцию), дать антигистаминный препарат, чтобы чесалось меньше. Купаться при ветрянке можно! Но при этом нельзя растирать пораженные места — вместо этого нужно аккуратно промакивать их полотенцем.
Важно: использовать зеленку или другие красители (фукорцин и т.д.) нужно и для того, чтобы не пропустить очередные высыпания, — ведь намазанными будут только старые пятнышки. Так же проще отследить и появление последнего очага сыпи.
Возбудитель: вирус простого герпеса. Бывает двух типов: вирус простого герпеса I типа вызывает высыпания в области рта, II типа — в области половых органов и заднего прохода.
Способ передачи: воздушно-капельный и контактный (поцелуи, общие предметы обихода и т.д.).
Иммунитет: не вырабатывается, болезнь протекает с периодическими обострениями на фоне стресса или других инфекций (ОРВИ и т.д.).
Заразный период: все время высыпаний.
Проявления: за несколько дней до появления сыпи могут отмечаться зуд и болезненность кожи. Потом в этом месте появится группа тесно расположенных пузырьков. Температура поднимается крайне редко.
Лечение: специальные противовирусные мази, например с ацикловиром и т.д.
Важно: мазь использовать сразу после возникновения зуда и болезненности еще до появления пузырьков. В этом случае высыпания могут и вовсе не возникнуть.
(от английского названия Hand-Foot-and-Mouth Disease, HFMD), или энтеровирусный везикулярный стоматит с экзантемой.
Способ передачи: фекально-оральный и воздушно-капельный. Вирус передается от человека к человеку при общении, разговоре, использовании общих предметов обихода (посуда, игрушки, постель и т.д.).
Иммунитет: после перенесенного заболевания — пожизненный.
Инкубационный период: от 2 дней до 3 недель, в среднем — около 7 дней. Заразный период: с начала заболевания.
Проявления: вначале повышается температура и начинается стоматит: высыпания на слизистой рта, боль при приеме пищи, обильное слюноотделение. Температура держится нередко на ее фоне отмечается понос, в некоторых случаях появляются насморк и кашель. На второй-третий день болезни появляется сыпь в виде одиночных пузырьков или небольших пятнышек. Название болезни идет от мест дислокации сыпи: она располагается на кистях, стопах и вокруг рта. Сыпь держится после чего бесследно исчезает.
Лечение: специфического лечения нет, используются симптоматические средства для снижения температуры и облегчения боли при стоматите. Заболевание проходит самостоятельно, осложнения возможны только в случае присоединения бактериальной или грибковой инфекции в полости рта.
Поставить диагноз энтеровирусного везикулярного стоматита нелегко, т.к. сыпь проявляется не сразу и очень часто ее расценивают как проявление аллергии.
Важно: несмотря на активное использование в лечении стоматита различных обезболивающих средств, первые несколько дней ребенку может быть очень больно есть. В таких случаях хорошо использовать максимально жидкую пищу (молоко, кисломолочные продукты, молочные коктейли, детское питание для малышей, супы и т.д.) и давать ее через соломинку. Обязательно следите за температурой пищи: она не должна быть ни холодной, ни слишком горячей — только теплой.
(внезапная экзантема, шестая болезнь)
Возбудитель: еще один представитель славного семейства герпесвирусов — вирус герпеса типа.
Способ передачи: воздушно-капельный. Инфекция распространяется при разговорах, общении, чихании и т.д.
Иммунитет: после перенесенного заболевания — пожизненный. У детей до 4 месяцев есть иммунитет, полученный внутриутробно, от матери. Инкубационный период:
Заразный период: все время заболевания.
Проявления: внезапный подъем температуры и через дней ее самопроизвольное снижение. Одновременно с нормализацией температуры появляется розовая мелко- и среднепятнистая сыпь. Располагается она преимущественно на туловище и, как правило, не вызывает зуда. Проходит самостоятельно через 5 дней.
Лечение: только симптоматическая терапия — обильное питье, снижение температуры и т.д.
Заболевание проходит самостоятельно, осложнений практически нет.
Розеолу нередко называют псевдокраснухой, т.к. кожные проявления этих болезней очень похожи. Отличительной чертой розеолы является появление высыпаний после падения температуры.
Важно: как и в случае с энтеровирусным стоматитом, сыпь, появившуюся не в первый день болезни, часто расценивают как аллергическую, Иногда их действительно сложно отличить, но аллергическая сыпь, как правило, довольно сильно чешется, при розеоле же зуда быть не должно.
Возбудитель: вирус краснухи (Rubella virus)
Способ передачи: воздушно-капельный. Вирус передается при общении, кашле, разговоре.
Иммунитет: пожизненный. Вырабатывается либо после болезни, либо после вакцинации. Детям, чьи матери болели краснухой или были привиты от нее, иммунитет к краснухе передается внутриутробно и сохраняется первые месяцев жизни.
Инкубационный период: от 11 до 24 дней.
Заразный период: с дня от заражения и до полного исчезновения сыпи + еще 4 дня.
Проявления: повышается температура. На лице, конечностях, туловище появляется мелкая, бледно-розовая, не зудящая сыпь, и одновременно с этим увеличиваются заднешейные лимфоузлы. Температура держится не больше а сыпь проходит на 2-7-й день от возникновения.
Лечение: только симптоматическая терапия: обильное питье, при необходимости снижение температуры и т.д. Дети переносят болезнь легко, а вот у взрослых часто бывают осложнения. Краснуха особенно опасна в первом триместре беременности: вирус проникает через плаценту и вызывает у ребенка врожденную краснуху, в результате которой у новорожденного могут быть глухота, катаракта или порок сердца. Поэтому всем, особенно девочкам, настоятельно рекомендуется проводить курс вакцинации от этого заболевания.
Возбудитель: вирус кори (Polinosa morbillarum)
Способ передачи: воздушно-капельный. Необычайно заразный и очень летучий вирус кори может не только передаваться при непосредственном общении с больным человеком, но и, например, распространяться по вентиляционным трубам, заражая людей в соседних квартирах.
Иммунитет: пожизненный. Вырабатывается либо после болезни, либо после вакцинации. Детям, чьи матери болели корью или были привиты от нее, иммунитет к кори передается внутриутробно и сохраняется первые месяцев жизни.
Заразный период: С двух последних дней инкубационного периода до дня высыпаний/
Проявления: повышение температуры, кашель, осиплость голоса, конъюнктивит. На 3-5-й день болезни появляются яркие, крупные иногда сливающиеся пятна на лице, при этом температура сохраняется. На день сыпь появляется на туловище, на на конечностях. Примерно на четвертые сутки от момента возникновения высыпания начинают угасать в таком же порядке, как и появились.
Лечение: симптоматическая терапия: обильное питье, затемненная комната (т.к. конъюнктивит сопровождается светобоязнью), жаропонижающие. Детям до 6 лет назначают антибиотики для предотвращения присоединения бактериальной инфекции. Благодаря вакцинации корь стала сейчас довольно редким заболеванием.
Возбудитель: парвовирус В19
Способ передачи: воздушно-капельный. Чаще всего инфекция встречается у детей в организованных детских коллективах — яслях, детских садах и школах.
Иммунитет: после перенесенного заболевания — пожизненный.
Заразный период: инкубационный период + весь период болезни.
Проявления: все начинается как обычное ОРВИ. В течение дней ребенок ощущает некоторое недомогание (болит горло, небольшой насморк, головная боль), но стоит ему «поправиться», как на фоне полного здоровья, без всякого повышения температуры, появляется красная, сливающаяся сыпь на щеках, больше всего напоминающая след от пощечины. Одновременно с этим или через несколько дней возникают высыпания на туловище и конечностях, которые образуют «гирлянды» на коже, но при этом не чешутся. Красный цвет сыпи быстро сменяется синевато-красным. На протяжении последующих двух-трех недель держится невысокая температура, а сыпь то появляется, то исчезает, в зависимости от физических нагрузок, температуры воздуха, контакта с водой и т.д.
Лечение: специфического лечения нет, только симптоматическая терапия. Заболевание проходит самостоятельно, осложнения бывают крайне редко.
Возбудитель: бета-гемолитический стрептококк группы А.
Способ передачи: воздушно-капельный. Возбудитель передается при разговоре, кашле, использовании общих предметов обихода (посуда, игрушки и т.д.).
Иммунитет: после перенесенного заболевания — пожизненный.
Заразный период: первые несколько дней заболевания.
Проявления: болезнь начинается так же, как и обычная ангина (боль в горле, температура). Характерные для скарлатины высыпания появляются на 1-3-й день от начала заболевания. Сыпь мелкая, ярко-розовая, располагается в основном на щеках, в паху и по бокам туловища и через дней проходит. Носогубный треугольник остается бледным и свободным от сыпи — это отличительный признак скарлатины. После исчезновения сыпи на ладонях и стопах начинает активно шелушиться кожа.
Лечение: только антибиотиками широкого спектра действия. Очень важно начать лечение как можно раньше, т.к. скарлатина может спровоцировать развитие таких аутоиммунных заболеваний, как ревматизм, гломерулонефрит, аутоиммунное поражение головного мозга.
Иногда болезнь протекает в стертой форме, без выраженного повышения температуры, воспалений в горле и сыпи. В таких случаях родители замечают только внезапно начавшееся шелушение на ладонях. Если это произошло — надо обязательно консультироваться с врачом.
Важно: так как скарлатина может провоцировать развитие серьезных аутоиммунных заболеваний, то для ранней диагностики возможных осложнений врачи рекомендуют делать анализы крови и мочи. В первый раз их сдают во время болезни, а потом повторяют через две недели после выздоровления, Тогда же рекомендуется сделать и электрокардиограмму.
Суламифь Вольфсон, врач-педиатр,
сотрудник Клиники питания НИИ питания РАМН
источник