Ваш ребенок отказывается кушать, просится на ручки чаще обычного и слабеет прямо на глазах. Если вы замечаете что-то подобное, необходимо скорее вызывать скорую, ведь это ведет к обезвоживанию всего организма! Такое состояние опасно, в первую очередь, тем, что может привести к возникновению ацетонемического синдрома. А это состояние намного серьезнее. У меня случилось вот как.
Поехали мы с доченькой ( ей 1 год и 2 мес.) в село к бабушке отдохнуть, набраться сил и свежим воздухом подышать. Но нынешнее лето выдалось настолько жарким, что обычного спокойного отдыха не получилось. В одну из ночей у ребенка началась сильная рвота, которая повторилась и под утро. Температура тела при этом не была повышена. Дочка отказывалась кушать, просила только грудь, после чего снова рвала. Я испугалась не на шутку, все симптомы указывали на пищевое отравление.
Немного успокоившись, я начала лечить ребенка в домашних условиях, не вызывая скорую. Заваривала ромашковый чай ( 1ч.л. цветков ромашки на стакан кипятка ), и поила дочку маленькими глоточками, но часто. Ребенок, что называется, «таял на глазах», появилась слабость, сонливость, вялость. Позвонила педиатру, объяснила всю ситуацию, она посоветовала давать ребенку сорбент. Я купали в аптеке «Elektrolyt» ТМ «HUMANA», поила ребенка в течение дня, кушать не давала, рвота прошла, но началась диарея. Снова звонок падиатру, советует «Смекту» и «Креон 10000». Ребенок отказываетя глотать лекарства, все выплевывает. Вижу, что состояние доченьки ухудшается, решаю вернуться домой в город, там продолжить лечение.
Один момент: в селе очень жарко и в доме нету кондиционера, а нынешнее солнышко очень сильно бьёт по детскому иммунитету. А еще водичка со скважины ухудшила наше состояние. Как потом я узнала, от такой сильной жары в воде проснулись бактерии, к которым в нашем организме, а тем более в детском, нет иммунитета. Дома, в городе мы пьем бутыллированную воду и кипятим её.
Дома сразу же нашла в интернете на форумах различную информацию о рвоте и поносе у ребенка и возможных причинах. Купила в аптеке тест-полоски для определения ацетона в моче. Тест показал +, я начала отпаивать дочку, вымывать ацетон из мочи. Давала компот из сухофруктов, «Elektrolyt» ТМ «HUMANA», изюмную водичку. Давала шприцом 2-кубовым по-немногу, где-то по 1 ч.л., чтобы жидкость поступала в организм маленькими глотками, дабы не вызвать рвоту. И постоянно делала тест. Сложнее всего было ночью, я не спала, все время давала жидкость по глоточку и не давала грудь. В такой ситуации очень важно не давать грудное молоко, оно тяжелое для нездорового детского желудка и ребенок сразу все вырвет. Если рвота не прекращается, можно сделать ребенку очистительную клизму (2 ч. ложки соды на 200 г прохладной воды).
Наутро стало лучше, тест показал остатки ацетона в моче, а к обеду результат уже был негативным, но продолжать поить ребенка я не переставала, ведь организм был сильно обезвожен, только «Elektrolyt» я убрала, оставила компот, чай и водичку.
Не побоюсь повторить: ОЧЕНЬ ВАЖНО ДАВАТЬ МНОГО ЖИДКОСТИ И МАЛЕНЬКИМИ ПОРЦИЯМИ, ОТ ЕДЫ ЛУЧШЕ ПОКА ОТКАЗАТЬСЯ, как только ребенку станет лучше, он сам попросит кушать.
Какова причина появления ацетона в моче ребенка?
Появлению ацетонемического криза есть вполне логичное объяснение. Организм человека получает энергию в основном из глюкозы, которая накапливается в печени в виде особого вещества – гликогена. Его запасы у деток незначительные. При физической нагрузке, эмоциональном стрессе, неправильном питании (слишком жирная пища) в крови малыша начинает вырабатываться большое количество кетоновых тел (ацетон и ацетоноуксусная кислота), которые блокируют выработку глюкозы. Запасы гликогена истощаются. Организм пытается получить энергию из жиров. И здесь происходит сложный биохимический процесс: молекула жира распадается на три молекулы глюкозы и одну молекулу ацетона. Отсюда и запах из ротика, который является сигналом того, что в организме закончились запасы глюкозы.
Если результат показал +++ или ++++, скорее всего решить проблему можно будет лишь с помощью капельниц с глюкозой. Необходима скорая помощь.
Когда ребенка стало лучше
Поскольку именно нехватка глюкозы – первопричина ацетонемического криза, нужно восполнять стратегические запасы. Этим я и занялась, как только малютке стало лучше!
Часто предлагала ребенку сладкие напитки – чай, компот из сухофруктов, изюмную водичку. Старалась как можно чаще давать пить ребенку, чтобы избежать обезвоживания организма. И еще одно важное замечание: как можно меньше бывать с ребенком на солнце и в душных, непроветриваемых местах, потому что солнце и жара значительно снижают иммунитет ребенка.
источник
У ребенка рвота, повышенные значения ацетона в моче и Вы не знаете что делать? В этом обзоре постараюсь четко описать Ваши действия.
Я вроде бы мама с опытом, детям 6 лет, и с ацетоном сталкивалась не один раз. Но каждый раз в состоянии стресса я сумбурно пытаюсь вспомнить, что надо делать и как. Потому эту тему пишу не только для других родителей, но и для себя тоже.
Если у ребенка ацетон, как правильно выходить из этого состояния?
Как остановить рвоту у ребенка?
Что такое ацетон, откуда он берется и какие препараты есть для его снижения?
На эти и другие вопросы постараюсь детально ответить в этой теме.
На сегодняшний день ацетон далеко не редкость, с этой проблемой столкнулись многие родители. Но не все знают, почему это происходит. Я думаю, что это знать важно, поскольку, имея элементарные знания о причине ацетона, будет проще бороться с самой проблемой и корректировать свои действия.
Почему появляется ацетон
Источником энергии в человеческом организме является глюкоза. Когда ее запас заканчивается (в результате болезни, температуры, стресса и пр), то организм начинает для получения энергии расщеплять гликоген, который накопляется организмом прозапас и содержится в мышечной массе и в печени. У взрослого человека запасов гликогена при отсутствии пополнения запасов глюкозы может хватать примерно на 1-2 жизни, в зависимости от интенсивности его использования. У детей запасов гликогена на порядок меньше в силу физиологических особенностей и его хватает всего на 2-3 часа. После расходования запасов гликогена источником энергии становятся жиры. Промежуточным продуктом превращения жира в энергию являются кетоны – это ацетоацетат, гидроксибутерат и ацетон. Эти три вещества для простоты восприятия называют одним словом – ацетон.
Вот так по выше описанной схема ацетон появляется в крови, а соответственно и в моче, так как выводится он с организма в большей степени через почки.
Возникнет у ребенка ацетонемическое состояние или нет, определяется индивидуальными особенностями обмена веществ: запасами гликогена, интенсивностью распада жира, способностью почек выводить ацетон. Поэтому, есть дети, у которых ацетон не накапливается никогда, даже при очень высокой температуре и очень тяжелом состоянии, а есть такие, у которых ацетонемическое состояние возникает практически при любой болезни. Нужно отметить, что от ацетонемического синдрома чаще страдают худые дети.
Вместе с тем, нужно понимать, что появление ацетона – это не нарушение, это нормальная физиологическая реакция организма. Ацетон может появиться при повышении температуры, отравлении, вирусных заболеваниях, неправильном функционировании поджелудочной железы, стрессе, физических нагрузках и пр. Повышение ацетона у детей само по себе не является болезнью, но этот синдром может указывать на имеющееся заболевание или проблему.
Но, не смотря на это, ацетон у детей (ацетонемическое состояние, синдром) требует принятия соответствующих мер профилактики.
Как определить есть ли у ребенка ацетон
При ацетонемическом синдроме в первую очередь заметны изменения в поведении ребенка. Ребенок становится вялым, часто появляется нервозность, раздражительность. Признаком повышения ацетона у ребенка есть запах ацетона изо рта, а иногда и запах кожи (под волосами, за ухом), но случатся и так, что запаха нет. У многих уменьшается количество выделенной мочи. За появлением ацетона следует рвота и важно не допустить этого момента.
Для контроля ацетона в организме существуют специальные тесты, позволяющие определить его концентрацию в моче.
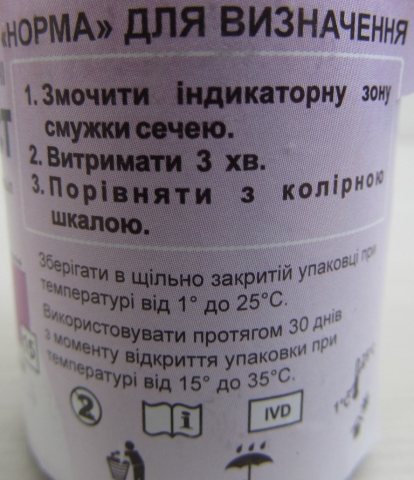
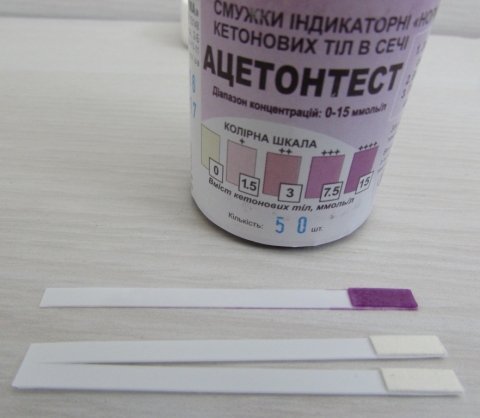
Тест проводится с помощью полосок, содержащих специальный реактив. При контакте с мочой, в которой присутствует ацетон, активная часть полоски меняет свой цвет в зависимости от концентрации ацетона.
На упаковке теста приведена шкала, с которой следует сравнить полученный тест и по цвету определить концентрацию ацетона.
В медицинской практике принято содержание ацетона измерять в плюсах. В шкале концентраций это отвечает следующим значениям (ммоль/л — это миллимоль ацетона в 1 л мочи):
+ 1,5 ммоль/л
++ 3 ммоль/л
+++ 7,5 ммоль/л
++++ 15 ммоль/л
Тест проводится очень просто и быстро.
Индикаторную полоску следует обмокнуть в мочу, положить горизонтально и выждать 3 мин, затем сравнить со шкалой и определить какой цвет самый близкий к полученному.
Из личного опыта могу сказать, что не очень сильно просроченные тесты (пол года точно) также дают правильный результат.
Если тест показывает наличие ацетона, необходимо принять соответствующие меры, чтоб не допустить дальнейшего нарастания его концентрации.
Что делать, если у ребенка ацетон и рвота
Если показатели ацетона в моче не велики (1-2 плюса), то ребенка можно ни в чем не ограничивать, только активно поить, дать глюкозу (в таблетках или растворе) и не отказывать в сладком. При своевременных правильно проведенных действиях нарастание ацетона в организме остановится и ацетонемической рвоты не будет.
При показателях ацетона выше 3 плюсов, а тем более, если к этому подключилась рвота, меры должны быть более кардинальными.
Почему возникает рвота? Ацетон накапливается в крови, раздражает слизистые оболочки желудочно-кишечного тракта и рвотный центр в головном мозге. Ацетономический синдром может сопровождаться также болями в животе.
Рвота может быть выражена настолько, что поить ребенка не удается. Тогда необходимо использовать противорвотные средства. В домашних условиях это может быть Домрид в виде сиропа.

Он представляет собой суспензию достаточно приятную на вкус. Перед применением флакон нужно обязательно хорошо взболтнуть.
Доза препарата для ребенка весом менее 35 кг составляет 0,25 мл суспензии на 1 кг тела.
Например, если ребенок весит 20 кг, то ему следует дать 0,25 х 20 = 5 мл суспензии. Упаковка укомплектована специальной мерной ложкой, в которой есть деления 2,5 мл и 5 мл. Если Вам нужна меньшая доза, то можно использовать обычный шприц без иголки.
Фото можно увеличить щелчком мышки.
Советую перед приемом внимательно читать инструкцию, препарат не простой.
Скажу с личного опыта, что нам хватало для остановки рвоты и половину возрастной дозы.
После приема препарата следует подождать 30 мин и только затем приступать к выпаиванию, иначе рвота может опять возобновиться.
Максимальная суточная доза препарата не должна превышать 0,75 мл на кг массы тела, т.е в нашем случае при массе 20 кг препарат можно пить не более 3 раз в сутки по 5 мл: 0,75х20 = 15 мл
Если Вы не можете остановить рвоту сами, Вам придется обращаться за врачебной помощью. В таких случаях ребенку вводят внутримышечно укол противорвотного препарата, после чего, пока действует лекарство, пытаются напоить или прибегают к помощи стационара, где вводят жидкость внутривенно (капельница с глюкозой и другими препаратами).
Часто в качестве противорвотного средства медики используют церукал , хоть и не все врачи его одобряют (пишу для себя – ребенку нужно половину стандартной ампулы. Из инструкции: «Препарат вводят внутримышечно или внутривенно медленно. Взрослым и подросткам обычно назначают в дозе 10 мг (2 мл препарата) 3-4 раза в день. Детям старше 3 лет обычно назначают из расчета 0,1 мг/кг массы тела, при необходимости дозу повышают до 0,5 мг/кг массы тела.»).
Аналог церукала — метоклопрамид.
Внимание! Не применяйте противорвотные препараты без назначения врача.
Для снижения ацетона применяют комплексную терапию, куда входят:
- препараты глюкозы;
- сорбенты;
- электролиты;
- гепатопротекторы (или без их использования);
- другие препараты исходя из симптоматики.
При этом используют так называемое выпаивание: ребенку малыми дозами (чаше по 1 чайной ложке) с малым интервалом времени дают растворы выше указанных препаратов. Растворы для выпаивания должны быть комнатной температуры.
Рассмотрим перечисленные группы препаратов по очереди.
Препараты глюкозы
Препараты глюкозы препятствуют нарастанию ацетона в организме.
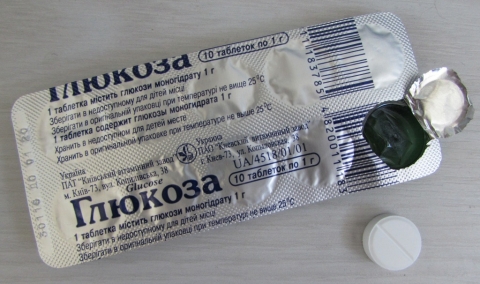
Для выпаивания можно использовать аптечную глюкозу (в порошке, таблетках, ампулах или флаконах).
Аптечный препарат глюкозы имеет следующие концентрации (в порядке снижения):
- 100% в порошке;
- менее 100% в таблетках — 1 таблетка содержит 1 г глюкозы моногидрата; (вспомогательные вещества, чтоб можно было сформировать таблетку: крахмал картофельный, тальк, стеарат кальция, стеариновая кислота);
- 40% я в ампулах;
- 5% или 10%-я во флаконах.
Указанная концентрация 40% означает, что в 100 г раствора содержится 40 г глюкозы. Одна чайная ложка вмещает примерно 2,5-3 мл жидкости. Поскольку в 1 мл 40% раствора содержится 0,4 г глюкозы, то в чайной ложке раствора глюкозы будет 0,4х(2,5-3) = 1-1,2 г.
Таким образом, 1 чайная ложка 40% раствора равноценна 1 таблетке.
Из порошка глюкозы можно приготовить раствор нужной концентрации, например 40%: 40 г порошка растворить в 100 мл питьевой воды.
Поить глюкозой следует по чайной ложке примерно каждые 5 минут. Большие объемы давать не желательно, чтоб не спровоцировать рвоту. Нужно учитывать, что всасывание жидкости при ацетонемическом синдроме протекает хуже, чем у здорового ребенка и выпитая жидкость может накапливаться в желудке, а затем вылиться при рвоте в полном объеме.
Если показатели ацетона в моче достаточно высоки, то лучше выпаивать более концентрированным раствором, 40%. При снижении ацетона можно использовать растворы меньшей концентрации. Примите к сведению, что ребенку не приятен на вкус очень сладкий 40% раствор глюкозы, он приторный и может также спровоцировать рвоту.
Для выпаивания можно использовать сладкий узвар (лучше всего сушенные яблоки), отвар изюма. Из опыта многих родителей хорошие результаты дает Кока-кола (без газа), но ее можно рекомендовать для детей постарше (не для детей до года, я бы сказала даже не до 3 лет)
Появление ацетона приводит к интоксикации организма, для снижения которой применяют сорбенты. Некоторые сорбенты работают только в желудке (уголь активированный, белый уголь и др.), а некоторые сохраняют активность вплоть до попадания в кишечник (энтеросорбенты).
При ацетонемическом синдроме можно применять как угли, так и энтеросорбенты, но вторые более эффективные.
Чаще всего используют атоксил и энтеросгель, а также смекту. Детям легче пить атоксил, он более мелкодисперсный и меньше провоцирует рвотный рефлекс. Атоксил — это диоксид кремния с высокой удельной поверхностью, за счет чего он имеет способность «цеплять» к своей структуре, похожей на мочалку, различные вещества.
Энтеросгель ребенку более сложно выпить, особенно если он содержит более плотные агрегаты геля (зависит от формы препарата, это может быть гель, порошок, паста, и от производителя). Иногда структура энтерослегя однородная, такой препарат более легко принимается. В продаже есть гелеобразная паста, она выпускается в тюбиках. Мне кажется, что это самый лучший вариант этого препарата.



Смекта представляет собой сорбент природного происхождения. Раствор достаточно приятный на вкус. Его часто используют в качестве сорбента в педиатрической практике.
Сорбентов есть достаточно большое количество. Они имеют разную точку максимального приложения и эффективность у них тоже разная. Также выбор сорбента зависит от индивидуальных особенностей организма. Более детальная информация о сорбентах — это предмет другого обзора.
Электролиты
Для быстрого снятия ацетономического синдрома следует обеспечить поступление в организм жидкости и минеральных солей. Для этого при выпаивании применяют электролиты, которые содержат физиологически необходимые соли (электролит) и воду. Это предотвратит обезвоживание организма и будет способствовать выведению ацетона и других токсинов.
В качестве электролита можно использовать Регидрон, Электролит Хумана.
Они имеют примерно одинаковый состав. Хумана более приятна на вкус.

Оба препарата содержат в своем составе глюкозу, но в значительно меньшем количестве (например, в 1 мл раствора Регидрона содержится 0,0135 г глюкозы), чем ее нужно при выраженном ацетонемическом синдроме, потому глюкозой нужно допаивать дополнительно.
Растворы электролитов, применяемых для этой цели, также называют щелочное питье, так как они имеют щелочную реакцию за счет наличия в составе цитрата натрия (соль слабой кислоты и сильного основания, потому дает при растворении щелочную реакцию)

Для выпаивания также можно использовать минеральную воду Боржоми, из которой удален газ длительным отстаиванием.
Если у Вас нет покупного электролита, его можно приготовить самостоятельно: для этого в 1 литре питьевой воды нужно растворить 1 чайную ложку соли (NaCl) и 1 чайную ложку питьевой соды (NaHCO3). Эту рецептуру рекомендовал Комаровский.
Гепатопротекторные лекарственные средства
Эти препараты способствует выведению конечных продуктов распада белка из организма, а также усиливает детоксикационную функцию печени.
Чаще всего при повышенном ацетоне используют препараты Бетаргин, наш аналог Гепаргин, а также Цитраргинин.

Вот так оригинально выглядит ампула Бетаргина. Препарат дорогой, но в аптеке его можно покупать поштучно, по одной ампуле.
Чтоб вылить содержимое ампулы, ее нужно обламывать с обеих концов.
Для применения следует разбавить содержимое ампулы в стакане воды и пить дробно по 1 чайной ложке.
Приведу ссылки на препараты той же фармакологической группы. Если нет возможности купить перечисленные выше препараты, то можно применить имеющейся препарат из этого списка.
http://www.medcentre24.ru/betargin-analogi
http://www.medcentre.com.ua/betargin-analogi
http://medbrowse.com.ua/citrarginin-analogi
Другие препараты
Из препаратов, которые эффективны и часто применяются при ацетонемии можно перечислить следующие:
Никотинамид — это витамин, одним из эффектов которого является регуляция обмена глюкозы. Бывает в таблетках и в ампулах. Принимать в дозе 5 мг на 1 кг веса 3 раза в день; 1 мл 5% раствора содержит 50 мг вещества.
Можно добавить аскорбинку с глюкозой (белые витаминки). В страционаре практически всегда вводят кокарбоксилазу-внутримышечно, в домашних условиях ее можно выпить.
Для улучшения пищеварения и снижения нагрузи на поджелудочную железу врачи часто рекомендуют пропить ферменты: Панкреатин, Креон, Мезим, Фестал, Энзиситал, Сомилаза, Панзинорм, Нигедаза, Ораза и др.
В схему лечения их можно включить сразу, а можно добавить в период восстановления, когда миновал ацетоновый криз. Лично я не использую их во время скачков ацетона, чтоб не увеличивать лекарственную нагрузку на организм в этот период.
В схему восстановления часто включают пробиотики и энзимы, например, энтерожермину, симбитер и пр.
О ферментах, пробиотиках и энзимах будет более детальная информация в другом обзоре.
Приведу схему выпаивания для примера:
Эта схема включает в себя препараты, действие которых направлено на остановку выделения ацетона, его сорбцию и выведение. Чаще всего именно такой схемой я пользуюсь для лечения своих детей.
1. Ампула глюкозы, 40%. Пить по 1 чайной ложке каждые 5-10 мин. Затем использовать глюкозу меньшей концентрации. Глюкозу лучше записать водой (по чайной ложке), чтоб не спровоцировать рвоту.
2. Пакет порошка Регидрона развести в 0,5 литра питьевой воды (кипяченной и охлажденной до комнатной температуры).
Пить по 1 чайной ложке каждые 3-5 мин
3. Атоксил развести в 100-150 мл питьевой воды (кипяченной и охлажденной до комнатной температуры)
Пить по 1 чайной ложке каждые 15 мин.
4. Узвар пить по 1 чайной ложке каждые 5 мин.
Если ребенку не нравится вкус электролита или Атоксила, то можно попытаться запивать его узваром. Узвар обладает мочегонным эффектом, что в данном случае очень полезно, ацетон будет выводиться быстрее. Лучше всего использовать сухофрукты собственного приготовления без добавок.
Очень важно проводить выпаивание мелкими порциями, чтоб не спровоцировать у ребенка очередную рвоту. Даже если ребенок просит пить и готов выпить много, этого лучше не делать, так как новым приступом рвоты можно усугубить положение.
Выпаивание нужно проводить на протяжении всего времени, пока есть повышенные значения ацетона и рвота, даже когда ребенок спит. Если не получается поить с чайной ложки, для этих целей удобно использовать любой дозировочный шприц с мерными делениями в мл от другого лекарства или обычный шприц для инъекций (без иголки).
Следует учесть, что глюкоза срабатывает быстрей, чем щелочное питье, потому это первое что нужно сделать.
Из дополнительных мер следует указать очистительную клизму. Чаще всего ее делают щелочным раствором. Щелочная среда (как питье, так и клизма) способствует распаду и выведению ацетона.
Если рвота продолжается меньше суток, то существенного обезвоживания еще не произошло и, следуя простым правилам, ребенка можно быстро вывести из сложившегося положения. При большом обезвоживании организма при затянувшейся рвоте, поносе и больших показаниях ацетона в моче, следует принимать более радикальные меры — лучше обратиться в стационарное отделение и проводить деинтоксикацию под присмотром врача. Внутривенное капельное введение препаратов быстрее снижает ацетон, чем перорально принятые лекарства.
Дети перерастают склонность к ацетонемии примерно к 7-10 годам. Но если ацетон появляется у ребенка старше 7 лет, это повод для серьезного обследования. Необходимо сдать анализ на сахар крови из пальца, а также анализ мочи на сахар.
Дефицит глюкозы и, соответственно, появление ацетона — один из симптомов сахарного диабета. Но при этой болезни проблема заключается не в том, что глюкозы не хватает, а в том, что она не усваивается. Отсюда и совершенно другие методы лечения.
Диета и меры профилактики
Какие продукты можно употреблять в пищу, а какие нельзя, следует с самого определения источника появления ацетона. А именно, необходимо исключить все продукты, что содержат животные жиры, в том числе бульоны и молочные продукты (за исключением обезжиренных).
Также следует исключить продукты, раздражающие слизистые оболочки желудка и кишечника, чтоб не провоцировать и не усугублять рвоту. В этом случае хорошо следовать диете№5.
Не нужно совсем отказывать ребенку в сладком (кроме шоколада и сладостей, включающих животные жиры), в данном случае такие продукты необходимы, но при этом не перестараться, найти оптимальную середину и смотреть по состоянию ребенка. Хорошо заменить сахар (сахарозу) фруктозой.
Разумно включить в диету печеные яблоки, они содержат пектин, который является хорошим сорбентом и действует как, к примеру, атоксил.
Во время высокого ацетона и рвоты следует придерживаться более строгой диеты. В первые дни криза часто совсем отказываются от пищи. По мере улучшения состояния определенное время нужно держать диету, чтоб дать возможность организму восстановится. Питание нужно вводить очень аккуратно, оно должно быть малыми порциями и часто. Для поддержания поджелудочной можно пропить ферменты.
Выбирая какие продукты можно, а какие нельзя, также надо учитывать наличие аллергических реакций. Ведь они тоже могут быть причиной повышения ацетона.
Полное восстановление после ацетононемического синдрома у всех наступает по разному: это может быть неделя, может быть три, а иногда и значительно больше. Все зависит от тяжести протекания, состояния организма, специфики обменных процессов, сопутствующих заболеваний и пр. Чем дольше ребенка держать на правильной диете после ацетонемического синдрома, тем меньше шансов его возврата.
Для примера покажу один из случаев протекания ацетонемического криза у моего ребенка — в показателях теста. Для лечения применялась выше описанная схема.
Ацетон резко поднялся вечером или ночью, момент начала был упущен, ночью открылась сильная рвота с большим количеством жидкости. Температуры не было. Тестовая полоска показала ацетон более 4 плюсов (значительно темней последнего значения цветовой шкалы).
Для остановки рвоты был использован Домрид (единоразово). При постоянном выпаивании по выше приведенной схеме к вечеру первого дня ацетон практически не снизился. Вечером рвота повторилась. Была дана половинная доза Домрид и продолжили выпаивание.
Ночью ацетон начал снижаться (3 плюса), это произошло примерно через сутки активного выпаивания.
Через пару часов снизился до 2 плюсов. Рвоты больше не было. Ребенок уснул.
Утром было незначительное увеличение концентрации ацетона. Так всегда бывает, так как утренняя моча более концентированная, если ребенок ночью не ходил в туалет.
Весь последующий день и далее ацетона в моче не было.
В нашем случае скачек ацетона был спровоцирован, скорее всего, вирусом активно гуляющего сейчас кишечного гриппа (ротавируса).
Надеюсь, в условиях неблагоприятной на данный момент эпидемиологической обстановки мой обзор будет полезен родителям, потому спешила его опубликовать.
Напоследок, хочу поблагодарить доктора Комаровского за разъяснения и рекомендации, они мне были очень полезны http://video.komarovskiy.net/aceton-06-03-2011.html
Спасибо за внимание!
Всем крепкого здоровья!
источник
Поднялся у сына ацетон на фоне простуды,температура каждый день поднимается по несколькор раз в день,до 37-38,рвоты нет и поноса нет,так у же несколько дней. Даю глюкозу,компот из яблок,смекту,креон,в принципе удается залить 3-4 раза в час так как пить любит.Но что делать с температурой?давать жаропонижающее?ребенок мучается именно от температуры,стул нормальный,ест по немногу то что даю(диетическое не отказывается),состояние не вялое а очень даже бодрое просто никак не уборемся не могу понять почему,раньше за день управлялись,а сеейчас за три дня никаку не выведем,в чем может быть причина?
Приезжал врач,сказала сдать анализ,сдали завтра будут результаты
Опубликовано 30 июня 2015, 15:03
боржоми теплую без газа пить давайте
Попробуем конечно,но у менч сын шилопоп и недотрога,попробую поймать и сделать
Как хорошо,что я не заходила и не видела о самогоне )))
Того,кто ребёнка этим лечит,я бы судила .
Конечно давать жаропонижающее))))
Снижает ацетон чёрный сладкий сладкий чай, с лимоном. И конечно же жаропонижающее.А что это за врач, который Вам не дал дельного совета!!
да, странный врач.
ацетон очень даже может гнать температуру.
Она у нас старенькая,но дело даже в этом,она сама по себе как мне кажется не очень хороший специалист,я еще у нее лечилась будучи подростком,ничего и никогда толкового сказать не может,вот думаю о переводе к другоиу педиатру
та дело не в возрасте. У нас в неотложке бабушка старенькая на приеме звонков сидит. Так до приезда врача она мне столько ценных рекомендаций дает!
Про колу даже в инфекционке говорили,кола в стекле пол стакана+пол стакана боржоми в стекле перемешайте и давать по рюмочке.Я не пробовала,девочки говорили помогает.
На крайний случай придется дать,спасибо
Согласна. И подтверждаю (как врач). У моих детей не было. Но другим рекомендовала- говорили, что помогает лучше в\в вливаний глюкозы.
температуру конечно сбивайте (тем что лучше для вас — у нас это эфералган упса), еще хорошо Бетаргином по отпаивать — он снимет интоксикацию и если температура из за этого и ее частично уберет.
Кола хороша в том случае, если она под рукой, а раствора глюкозы нет. А если есть возможность дать глюкозу или сбегать ее купить, то кола и не нужна.
А про самогон-это жесть и мрак из каменного века, в голове не укладывается, что в наше время технологий такое могут рекомендовать.
Тоесть есди есть глюкоза отпаивать лучше глюкозой?
источник
Для лечения гастрита и язвы наши читатели успешно используют Монастырский Чай. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Ротавирусный гастроэнтерит – это инфекция, вызванная вирусным возбудителем. Он чаще всего встречается у детей. Заболевание требует своевременно начатого лечения, которое назначается педиатром. Оно может проводиться в стационаре, или домашних условиях.

Выделяют основные причины заражения этим вирусом:
- Приготовление пищи больным человеком. Ротавирусный гастроэнтерит может возникнуть после посещения заведений общепита. Вспышки инфекции у детей могут возникать в садиках или школах, если человек, готовивший им пищу, является переносчиком инфекции.
- Заражение в больницах. Очень часто ротавирусная инфекция «гуляет» по детским больницам, ее может не специально распространять медицинский персонал.
- Несоблюдение ребенком основ личной гигиены. Вирус может попасть в его организм через грязные руки. Приучите своего малыша регулярно мыть руки перед каждым приемом пищи и после посещения улицы.
Инкубационный период этого вирусного заболевания составляет 1-5 дней. Это означает, что после заражения, пройдет несколько дней до появления первых симптомов ротавирусного гастроэнтерита. Заболевание начинается остро.

- Тошнота, сопровождающаяся обильной рвотой. Сначала, рвотные массы состоят из остатков съеденной малышом пищи. Затем они могут быть прозрачными и желтыми, так как в них присутствует желчь и желудочный сок. Тошнота может наблюдаться до 10-15 раз в сутки.
- Диарея. Понос обильный, водной консистенции. Ребенок может за сутки сходить 15 раз по большому в туалет. Кал пенистый, и имеет неприятный запах.
- Интоксикационный синдром. У больного может подниматься температура тела до субфебрильных цифр (37,0-37,5). Может наблюдаться головная боль, общая слабость. Ребенок не активный, все время проводит в постели. Эти симптомы вызваны сильным обезвоживанием организма.
- Боль в животе сначала может локализироваться в области желудка, и потом распространяться по всем отделам живота.
- Метеоризм (повышенное газообразование).
При вовремя начатом лечении, ротавирусный гастроэнтерит у детей не опасен. Но при его тяжелом течении, длительном удерживании симптомов, и неправильной терапии, может привести к следующим осложнениям:
- Обезвоживание. Это состояние развивается вследствие обильной диареи и рвоты. Малыш теряет большое количество жидкости, электролитов. Из-за постоянной рвоты, он не может пить. Обезвоживание проявляется общей слабостью, снижением упругости кожи, сухостью во рту, снижением артериального давления, развитием тахикардии (учащенного сердцебиения). Это состояние очень опасно для детского организма, особенно для детей до года, и в редких случаях приводит к летальному исходу.
- Ацетонемический синдром является частым осложнением вирусных инфекций у детей. Он вызывается обезвоживанием и нарушением работы поджелудочной железы. В крови происходит повышение кетоновых тел. Симптомы: запах ацетона изо рта и от мочи, рвота, общая слабость.
- Панкреатит развивается на фоне поражения вирусом пищеварительной системы. У ребенка, среди других симптомов, может наблюдаться опоясывающая боль в животе, тошнота, рвота, метеоризм.

Пока они едут, вы можете оказать своему малышу первую доврачебную помощь, которая состоит из:
- Питья. Это может быть минеральная щелочная вода или слабый чай. Пить следует по чуть-чуть, чтобы не спровоцировать новые приступы рвоты.
- Сорбентов. Для ребенка отлично подойдет активированный уголь. На 10 кг веса дается 1 таблетка.
Это все, что вы можете сделать самостоятельное, последующее лечение должно быть назначено врачом.
Диагноз может быть поставлен доктором на основе клинической картины. Но иногда необходимо ребенка обследовать, что бы исключить сальмонеллез, поражение поджелудочно железы и ацетононемический синдром.
С этой целью врачом могут быть назначены следующие обследования:
- Общий анализ крови поможет исключить бактериальную инфекцию, покажет степень обезвоживания.
- Общий анализ мочи для исключения поражения почек.
- Посев кала – для выявления возможных бактериальных возбудителей заболевания.
- Анализ мочи на ацетон. Для этого используются специальные тест полоски, которые опускаются в мочу, и по изменению их цвета можно определить наличие кетоновых тел.
- Биохимический анализ крови необходим для оценки 1 состояния поджелудочной железы, печени и почек.
- Ультразвуковое исследование внутренних органов (УЗИ) проводится для выявления нарушений в работе внутренних органов.

Ниже представлены основные компоненты:
- Диета. Ребенку нужно придерживаться диетического питания. Кушать желательно по чуть-чуть и часто. Следует избегать жирной, копченой и жареной пищи. Готовить лучше в пароварке, или отваривать продукты. Так же, нужно отказаться от соков, газированных напитков, свежих фруктов и овощей.
- Питьевой режим. Пить можно минеральную щелочную воду и сладкий чай. Так же, в первые дни можно использовать Регидрон для восполнения водных и электролитных потерь. По своему составу он похож на растворы, которые вводятся внутривенно при обезвоживании. 1 пакетик Регидрона растворяется 1 литром простой воды, и выпаивается больному.
- Сорбенты назначаются для очищения кишечника от токсинов и бактерий. Можно использовать активированный уголь, Смекту, Сорбекс, Энетросгель, Белый уголь, Атоксил. Внимательно читайте правила дозировки для ребенка.
- Ферменты назначаются для улучшения переваривания пищи. Детям удобнее всего дозировать Креон.
- Спазмолитические препараты назначаются для снятия болевого синдрома. Чаще всего назначается НОШ-ПА.
А вот этиологического лечения нет для ротавируса. Антибиотики давать ребенку нет необходимости, так как возбудитель заболевания – вирус. Противовирусные препараты, как правило, не назначаются из-за низкой их эффективности при этом заболевании.
Ротавирусный гастроэнтерит является распространенным кишечным заболеванием у детей. Заразиться им можно от больного человека. Инкубационный период, в среднем, составляет 1-5 дней. Главной отличительной чертой этого заболевания является пенистый и обильный стул, водянистой консистенции. Лечение заболевание может проводиться в стационаре или в домашних условиях. Все медикаментозные препараты назначаются врачом. При лечении важную роль играет диета и питьевой режим. Прогноз заболевания благоприятный, при условии вовремя начатого правильного лечения.
Урчание живота в большинстве случаев спровоцировано сокращением мышечного пласта кишечника, при котором в ЖКТ наблюдается скопление газов.
Вследствие газообразования возникает звук в брюшной области. Данное явление может возникать у взрослого и ребенка, как вариант физиологической нормы. Но порой урчание в кишечнике и животе может быть тревожным сигналом, который предупреждает о сбое в функциональности организма.
Вопрос, почему возникает посторонний звук и как избавиться от урчания в животе интересует многих. Что характерно, бульканье в животе может возникнуть спонтанно. Специалисты выделяют следующие причины, из-за которых возникает урчание в животе:
 Причины урчания в животе
Причины урчания в животеВ животе урчание может возникнуть из-за банального чувства голода. Следовательно, в животе от голода возникает довольно громкий звук, напоминающий бульканье. Звук в брюшной зоне может возникать как по утрам, так и в течение дня.
Все перечисленные причины не угрожают здоровью человека. Но иногда урчание в брюшной полости может сигнализировать о развитии патологии, такой как:
 Дисбактериоз кишечника
Дисбактериоз кишечникаДисбактериоз. Патология может возникнуть из-за: неверного питания, продолжительного приема антибиотиков, психоэмоционального напряжения, пагубных привычек. Данный недуг весьма интересно себя проявляет. К примеру, при таком недуге помимо урчания наблюдается вздутие живота и боли разной интенсивности. При данном недуге наблюдается сбой процессов пищеварения и понижение барьерной задачи слизистой ЖКТ.
Следовательно, если урчит живот нужно устремиться к специалисту. Необходимо понимать, что причины и лечение выявленной патологии должен производить специалист. Многих интересует почему вздувается и бушует живот? Специалисты отмечают, что газы в желудке могут возникнуть после еды у совершенно здорового человека, следовательно, спровоцировать вздутие, бурление и урчание в животе по ряду причин:
- В большинстве случаев в процессе потребления пищи происходит заглатывание воздуха, особенно если еда потребляется на ходу и плохо пережевывается.
- Причины урчания живота — большое поглощение газов. В процессе трапезы за сутки человек поглощает более 1 л. воздуха. Следовательно, желудок насыщается газами. Вследствие такого насыщения возникает отрыжка, благодаря которой они отходят.
- У новорожденного во время кормления за счет газов, проникающих в организм, возникает срыгивание и отрыжка.

Причины газообразования в тонком кишечнике:
- Как правило, доля разных веществ в газообразном виде заглатывается вместе с пищей.
- В большинстве случаев газы формируются в протяженном отделе ЖКТ в результате перемешивания содержимого ДПК и кислоты. Вследствие чего происходит насыщение организма газами, часть которых поглощается сосудами. А потом происходит переливание их остатков в толстую кишку. В результате этого газы устремляются к природному выходу, поэтому и происходит бурление.
- Урчание — результат взаимосвязи газов и жидкости в кишечнике. Основным способ устранения данного симптома заключается в дробном питании.
Газообразование в толстом кишечнике:
- Толстой кишкой называется нижний отдел ЖКТ. Толстой кишкой выполняется 2 задачи: всасывание воды и вывод останков еды в виде кала.
- Увеличенное газообразование (научной терминологией газообразование принято называть флатуленция) наблюдается после потребления газированных напитков, спиртного, капусты. Как правило, совместно с отхождением кала наружу вырываются и газы со свойственными звуками в животе.
- Вылечить метеоризм и урчание в животе поможет корректировка рациона.
Важно! Установить причины и лечение урчания в животе после еды должен только специалист, поскольку, не зная первопричины возникновения такого рода симптоматики можно лишь причинить вред организму.

Урчание в животе и понос означает, скорее всего, развитие дисбактериоза. Поскольку такое нарушение пищеварения наиболее встречаемое. Так как урчание или бурление в животе и жидкий стул может спровоцировать несвежая пища, либо потребление продуктов на ходу. А быстрая пища провоцирует развитие болезни, название которой – дисбактериоз. Понос и урчание в животе может вызвать лечение на основе антибиотиков. Поскольку такое лекарство не только способствует нарушению микрофлоры, но и убивает бактерии потребные для нормального функционирования кишечника, желудка.
Понос, сопровождающийся бурлением в брюшной области, может возникнуть на фоне инфекционного недуга. Вполне возможно, что жидкий стул и бурление возникло из-за потребления некачественных продуктов. Медики отмечают, что урчание может сопровождать вздутие, боль в животе и понос. Бульканье и жидкий стул может говорить об осмотической и секреторной диарее. Осмотический понос возникает при потреблении веществ, которые плохо усваиваются кишечником. К примеру, такой понос вполне может возникнуть из-за непереносимости лактозы. Секреторный понос возникает из-за воды, скопившейся в просвете кишечника.
Иногда у ребенка и взрослого бурчание наблюдается в ночное время. Специалисты отмечают, что ночью причины такого проявления заключаются в большом перерыве меж трапезой и отдыхом. Для того, чтобы устранить данную проблему, достаточно просто поесть.
Важно! Первая помощь в такой ситуации является принятием абсорбирующих препаратов. Если диарея и бульканье не проходит продолжительное время, тогда необходимо устремиться к специалисту.

Для здорового организма постоянное урчание является естественным. Но частое бурление и возникающие боли в животе свидетельствуют о нарушениях в пищеварительной системе.
- Вздутие, метеоризм.
- Расстройство стула.
- Новообразования злокачественного характера.
- Расстройство циркуляции крови.
- Грыжа.
В период материнства многие женщины сталкиваются с нарушением пищеварения, причиной которых становится гормональная перестройка организма. В процессе беременности активно формируется прогестерон. Этот гормон способствует расслаблению гладкой мускулатуры. Результатом таких изменений является изменение расположение кишечника. Следовательно, урчание в животе при беременности является естественным процессом.
Если присутствует тошнота, бурление и тяжесть, то в такой ситуации прежде чем лечить данное явление, нужно выяснить первопричину его возникновения. У некоторых людей такие симптомы возникают на голодный желудок. Иногда признаки дополняются позывами, вызывающими рвоту. Для того, чтобы быстро убрать неприятную симптоматику, следует поесть. Также такие симптомы могут свидетельствовать об интоксикации организма.

Иногда люди ощущают, что урчание начинается в верхней части живота захватывая правую сторону живота. Однозначно сказать, что же поспособствовало возникновению данного симптома сложно. Следовательно, нужно обращать внимание на сопутствующую симптоматику. К примеру, если бурление сопутствуется кислой отрыжкой, то в таком случае такие признаки могут свидетельствовать о наличии холецистита либо панкреатита. Если неприятные звуки в животе сопровождаются поносом и рвотой, это может служить признаком интоксикации. В такой ситуации рекомендуется промывание желудка.
Наличие отрыгивания и урчания может свидетельствовать о развитии панкреатита либо холецистита. О чем может свидетельствовать урчание слева? Специалисты отмечают, что урчание, наблюдающееся в левом боку, свидетельствует о том, что перистальтика желудка либо кишечника усилена. Как правило, в такой ситуации пищевой ком достаточно быстро перемещается.
Урчание внизу живота часто появляется на фоне голода либо употребления некачественных продуктов. Своеобразное бурление нижнего отдела желудка провоцирует газировка, сальная и жареная пища.

Дети также могут иметь проблемы с животиком. Кормящая мама контролирует состояние младенца, поэтому, когда бурлит в животе у грудничка, это вызывает опаску. Когда ребенку 1 год, такие симптомы подталкивают мамочку к процессу кормления. Если после вскармливания симптом остался и дополняется поносом, это может свидетельствовать о развитии дисбактериоза. Если у ребенка возникают периодические болезненные ощущения, тогда рекомендуется откорректировать рацион.
У многих людей возникает вопрос, как избавиться от досадного урчания в животе. Специалисты отмечают, для того, чтобы методы лечения принесли желаемый результат, прежде всего необходимо определить первопричину возникновения данного симптома. Если бурление спровоцировано не голодом, то в таком случае следует прибегнуть к медикаментозной помощи. Для врачевания используются типичные таблетки, такие как Мотилиум, Эспумизан, Линекс.
Можно попробовать освободиться от неприятной симптоматики народными средствами. Отличное средство на основе ромашки избавит от урчания в животе. Для этих целей потребуется 1 ст. горячей воды и 1 ст. л. ромашки. Лекарство рекомендуется настаивать около 30 минут. Данным средством возможно заменить чай. Следует помнить, что самолечением заниматься не стоит. Поскольку бесконтрольное употребление медпрепаратов и неправильная их дозировка может привести к неконтролируемым последствиям.
источник