Шунтирование протока поджелудочной железы
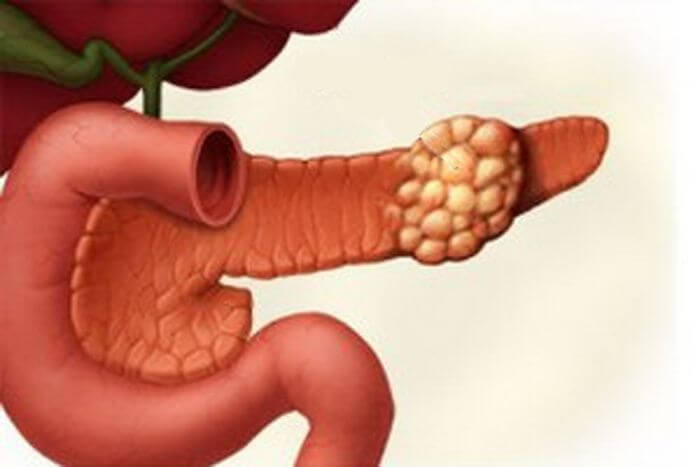
Опухоль поджелудочной железы симптомы и лечение. По своему происхождению новообразования в поджелудочной железе бывают доброкачественными или злокачественными.
Часто их выявляют после инструментального обследования других органов. На УЗИ однозначно вид опухоли не определить. При подозрении на новообразование в поджелудочной железе нужно обратиться к врачу, который назначит дополнительное всестороннее обследование.
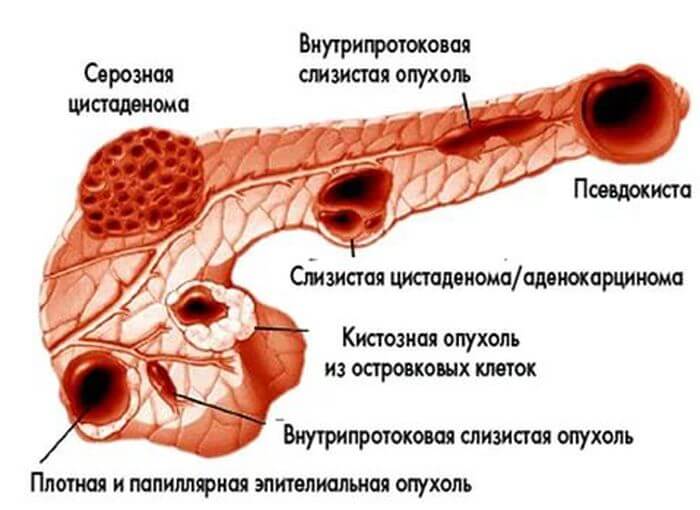
Классификация опухолей
Новообразование в поджелудочной железе разделяются:
По локализации — месту возникновения в структуре железы:
Гистологическому строению определяется, из каких клеток образовалась опухоль:
- эпителиальное происхождение;
- железистой паренхимы;
- из островкового эпителия;
- неэпителиального генеза;
- дизонтогенетические.
Функциональным нарушениям – состояние, связанное с изменением регуляции в организме: гормональной или нервной. Орган остается неповрежденным, но деятельность поджелудочной железы нарушается.
Симптомы
Развитие опухоли до поры протекает без видимых симптомов. Когда она разрастается и возможно прорастает в близлежащие органы: желудок, тогда появляются типичные симптомы, с которыми доктор знаком. По симптомам он назначает всестороннее обследование.
Злокачественная опухоль поджелудочной железы проявляет свои симптомы при значительном разрастании:
Закупорка протоков
Закупорке протоков (обтюрация) – появляется при сдавливании образованием органов, которые нарушают свое функционирование, и проявляется болями, свидетельствующими о том, что новообразование просочилось сквозь нервные окончания. У каждого пациент симптомы проявляются индивидуально и зависят от места возникновения.
Опухоль головки поджелудочной железы провоцирует боль в правом подреберье. Опухоль хвоста поджелудочной железы вызывает дискомфорт и боль в левом подреберье. Если образованием охвачено тело поджелудочной железы, то боль проявляется вкруговую, опоясывающая.
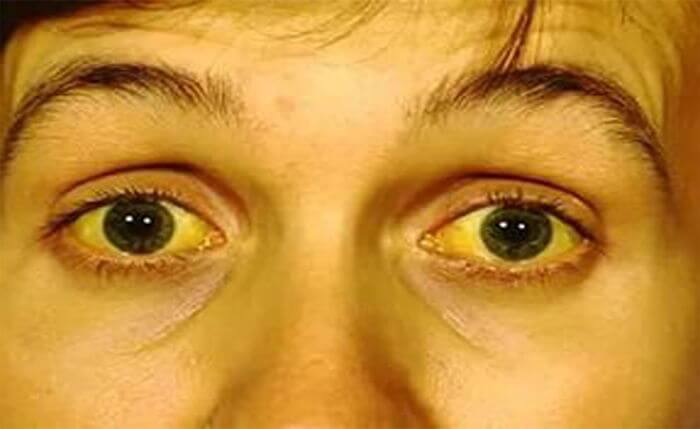
Боль сильно увеличивается при несоблюдении диеты, а также лежа на спине. Сдавливание органов приводит к закупорке желчных протоков, проявляющееся в оттоке желчи из печени в кишечник. Результатом становится механическая желтуха. У нее свои симптомы:
- желтушное окрашивание кожи, склер или слизистых оболочек;
- обесцвечивание стула;
- потемнение мочи;
- изменение размера печени и желчного пузыря в сторону увеличения;
- возникновение кожного зуда.
Рак поражает близлежащие органы, из которых может, в любой момент открыться кровотечение.
Интоксикация
Интоксикация организма. Ее признаки часто путают с признаками заболеваний и отклонений в ЖКТ. Симптомы похожи, но действие на организм интоксикации значительно тяжелее:
- резкое снижение веса;
- потеря аппетита;
- вялость, немощь, апатия;
- повышение температуры.
Доброкачественная опухоль поджелудочной железы позволяет классифицировать симптоматику 2 видов:
Ранняя стадия имеет бессимптомное течение, и приобретает их в процессе роста:
- боли вверху живота, подреберьях, правом или левом, отдающая в спину, усиливающаяся по ночам;
- дискомфорт и боль после приема пищи;
- постепенная потеря веса;
- тошнота, снижение аппетита, немощь и потеря трудоспособности.
Поздняя стадия – проявляется симптомами, как и при злокачественной опухоли. Помимо перечисленных выше, симптомов вызывает страх и нервные расстройства, повышает потоотделение. Симптомы могут возникать постепенно или внезапно. И они отличаются, завися от типа доброкачественного образования.
Риски возникновения
Точной причины появления раковых клеток нет. Но опухолевый процесс имеет свои факторы риска, о которых многие знают. Среди них:
- Вредные привычки: алкоголь, курение.
- Генная предрасположенность.
- Неправильное питание.
- Панкреатит.
- Неблагоприятная экологическая обстановка.
Диагностика
Всесторонне обследование пациента, используя различные методы исследования, позволит выяснить тяжесть опухоли: очаги, размеры, действие на соседние органы, метастазирование.
Обследование поможет определиться с методикой лечения:
- УЗИ. Позволяет увидеть новообразование, очаг его распространения.
- Компьютерная томография с введением контрастного вещества выявит не только очаги опухоли, но и метастазы, если они есть.
- Рентгенологические методы: А) Рентгенография определяет последствия прорастания опухоли на желудок и двенадцатиперстную кишку, сдавливание органов, диффузия слизистых оболочек, снижение моторики. В) Релаксационная дуоденография определяет локализацию опухоли и последствия ее разрастания. С) Ирригография выявляет дефекты в поперечно-ободочной кишке в результате прорастания опухоли.
- Эндоскопическая ретроградная холангиопанкреатография позволяет осмотреть желчную и панкреатическую системы с целью выявления их поражений. Взять материал для биопсии из неблагополучных очагов.
- Эндоскопический ультразвук. За счет технического оснащения: эндоскоп, видеокамера, ультразвуковой датчик, возможно, исследовать новообразование, введя инструменты через кишку. Такое исследование позволяет выявить новообразование на ранних стадиях.
- Рентгенохирургическая диагностика с контрастом позволяет выявить причины механической желтухи и смещение артерий.
- Радионуклидное исследование позволяет выявить закупорку общего с поджелудочной железой желчного протока.
- Нашумевший спорный тестер Джека Андраки, основан на анализе крови или мочи, используя специальную бумагу.
Главное в диагностике — установка медицинского диагноза на основании интерпретация полученных результатов исследования и анализов, формирование экспертного заключения.
Лечение
Необходимое лечение подбирается доктором на основании диагностики и анализов.
Хирургическая терапия всегда показана при обнаружении доброкачественного образования. Исследование гистологии со срезов образования позволит точно установить была ли она доброкачественной. Основные операции по удалению новообразований:
- Резекция состоит в удалении части поджелудочной железы, чаще в ее хвосте.
- Удаление непосредственно образования способом вылущивания. Выполняются для опухолей, которые продуцируют гормоны: доброкачественная инсулома.
- Панкреатодуоденальная резекция производится в случае размещения образования на головке железы. Оно удаляется вместе с 12-перстной кишкой.
- Селективная артериальная эмболизация закупоривает сосуд, на котором растет образование с целью отключить подпитку кровоснабжением. Используется при гемангиоме.
Химиотерапия
Химиотерапия призвана лечить злокачественное образование при помощи токсинов и ядов, которые называются химиопрепаратом. Она бывает: предоперационной, послеоперационной, профилактической, лечебной.
Поскольку раковые клетки бесконечно делятся, то химиотерапия циклично повторяется в расчете с клеточным циклом деления. Процедура состоит из капельного введения препарат или приёмом таблеток.
Наружная радиотерапия, являющаяся разновидностью терапии лучевой. Суть излечения — бомбардирование зоны новообразования излучением от медицинского ускорителя в виде пучка элементарных частиц. Проводится сеансами через фиксированный промежуток времени. Показания к применению:
- Сокращение размера опухоли на поджелудочной железе перед хирургическим вмешательством.
- Локально-возникшем раке поджелудочной железы.
- Уменьшение страданий при метастазах.
- Предотвращение рецидивов рака после хирургической операции.
Симптоматическая терапия направлена на снятие болей и облегчения страданий умирающего пациента: гормональная терапия – это лечение с помощью применения гормонов, способных тормозить рост рака. Продлевает продолжительность жизни.
Виротерапия применяет онкотропные или онколитические вирусы в терапевтических целях, мобилизуя против злокачественных клеток естественные защитные силы иммунной системы организма.
Нанонож как необратимая электропорация, разрушающая раковые клетки путем воздействия на них электрическим полем большой интенсивности локализовано. Для этого применяется специальный аппарат — нанонож.
В настоящее время слывет одним из самых результативных способов уничтожения опухоли в поджелудочной железе. Факт возможности повторения процедуры важное обстоятельство для повторного проведения при рецидивах или неоперабельном раке.
Шансы на выздоровление или жизнь после оперативного лечения
Сама операция на поджелудочной железе мало опасна. Прогноз оптимистичней при ранних сроках выполнения операции. Полностью выздоравливают пациенты с доброкачественными опухолями: глюкагономы, инсуломы, гастриномы и их разновидности
Рак поджелудочной железы имеет печальную статистику:
- На операцию поступают пациенты, у которых отсутствуют множественные метастазы, А это, как правило, лишь 15% больных. Для 85 % предоставляются виды лечения, направленные на продление жизни.
- Смертность на операционном столе у одного пациента из 6.
- Продолжительность жизни до 5 лет у каждого десятого больного после хирургического вмешательства, у остальных меньше.
После оперативного лечения возможны осложнения в функционировании организма. Любая операция влечет приспособление организма к потере органа или его части. Если орган жизненно важен, то адаптация проходит тяжелее. У пациентов после удаления опухоли поджелудочной железы, симптомы и лечение влекут 2 проблемы: сбои при пищеварении, снижение инсулина в организме.
Решаются проблемы дефицита путем назначения медикаментозных препаратов. При сопутствующих удалениях частей близлежащих органов: желудка, селезенки, двенадцатиперстной кишки врач посоветует надлежащую терапию и диету.
Профилактика
Поскольку ученые неутомимо работают над вопросом изучения причин, дающих толчок развитию рака, а ответа на них нет со 100 % достоверностью, поэтому руководства во избежание заболевания нет.
Лучший способ профилактики исключить знакомые всем факторы риска. Быть внимательным к себе при проявлениях болей в месте расположения железы. Не откладывать визит к доктору и хотя бы поверхностное обследование УЗИ.
Опухоль поджелудочной железы симптомы и лечение животрепещущая тема для многих страдающих заболеванием.
Источник статьи: http://clinica-opora.ru/%D1%82%D0%B5%D1%80%D0%B0%D0%BF%D0%B8%D1%8F/%D0%BF%D1%80%D0%B8%D0%B3%D0%BE%D0%B2%D0%BE%D1%80-%D0%BB%D0%B8-%D0%BE%D0%BF%D1%83%D1%85%D0%BE%D0%BB%D1%8C-%D0%BF%D0%BE%D0%B4%D0%B6%D0%B5%D0%BB%D1%83%D0%B4%D0%BE%D1%87%D0%BD%D0%BE%D0%B9-%D0%B6%D0%B5/
Шунтирование протоков поджелудочной железы
Стадии рака поджелудочной железы
относится к раку in situ. Опухоль ограничивается верхними слоями клеток поджелудочной железы и не проникает в более глубокие ткани, не распространяется за пределы поджелудочной железы. Нет метастазирования в ближайшие лимфоузлы и отдаленные органы.
Стадия 1A: опухоль в поджелудочной железе составляет 2 см или меньше, не распространилась на лимфатические узлы или другие части тела.Стадия 1B: опухоль размером 2-4 см находится в поджелудочной железе, не распространилась на лимфатические узлы или другие части тела.Средняя пятилетняя выживаемость при экзокринном типе опухоли составляет 12-14% в зависимости от подстадии, при эндокринном — 61%.
Стадия 2A: опухоль больше 4 см и выходит за пределы поджелудочной железы. Не распространяется на соседние артерии, вены, лимфатические узлы или другие части тела.Стадия 2B: опухоль может быть любого размера, не распространяется на близлежащие артерии или вены, но поразила 1-3 регионарных лимфатических узла.
В чем опасность симптома механическая желтуха?
В нормальном состоянии организма билирубин тоже присутствует в крови, но его максимально допустимая концентрация составляет не более 20,5 мкмоль/л. , желтуха вызывает постоянное нарастание концентрации билирубина в крови, которая в итоге может достигать сотен мкмоль/л. Высокое содержание билирубина оборачивается токсическим отравлением организма, нарушая все биохимические процессы, работу всех систем и органов.
Механическая желтуха делает невозможным химиотерпевтическое и хирургическое лечение основного заболевания. Если концентрация билирубина в крови продолжает нарастать, то пациент погибает. Немного снизить его концентрацию помогает инфузионная терапия, но её положительный эффект длится лишь короткий срок. Единственное, что может уменьшить содержание билирубина в крови – это восстановление нормального оттока желчи из печени.
Преимущества лечения рака поджелудочной железы в Израиле
- главное преимущество лечения рака поджелудочной железы в Израиле — в уровне хирургии поджелудочной железы, это очень сложные операции, которые выполняются только самыми опытными и квалифицированными хирургами;
- в Израиле в лечении применяются новейшие разработки в области химиотерапии и таргетной терапии;
- низкий статистический уровень послеоперационной смертности и осложнений.
Методы лечения
Оперативное лечение рака поджелудочной железы является основным, но лишь 20% пациентов могут рассчитывать на этот вид терапии, поскольку в большинстве случаев рак обнаруживается уже на той стадии, когда поражена вся железа и окружающие органы. Операции на поджелудочной железе относятся к категории сверхсложных и требуют большого мастерства от хирурга. Чаще всего опухоль поражает головку железы, и операция проводится в этой области. Если рак локализуется в теле или хвосте поджелудочной железы, операция проводится только в случае возможного полного удаления опухоли.
Для лечения рака поджелудочной железы выполняется три вида операций, в зависимости от стадии и локализации опухоли.Панкреатодуоденальная резекция, или операция Уиппла — это наиболее распространенная операция по удалению рака поджелудочной железы. Хирург удаляет головку, иногда и тело поджелудочной железы.
Соседние структуры, такие как часть тонкого кишечника, часть желчного протока, желчный пузырь, лимфатические узлы вблизи поджелудочной железы, часть желудка также удаляются. Оставшийся желчный проток и поджелудочную железу затем соединяют с тонким кишечником, чтобы желчь и пищеварительные ферменты попадали в тонкую кишку.
Чаще всего эта операция выполняется открытым способом, но возможно и выполнение методом лапароскопии. Это очень сложная процедура, которая осуществляется только самыми опытными хирургами, так как велик риск серьезных осложнений, которые могут угрожать жизни.
Дистальная панкреатэктомия — удаление только хвостовой части поджелудочной железы или части ее тела. Также обычно удаляется селезенка. Селезенка выполняет в организме защитную функцию и помогает организму бороться с инфекциями. Если ее удалить, организм подвергается повышенной опасности инфицирования различными бактериями. Чтобы избежать этого, до операции пациенту вводят определенные вакцины.
Общая панкреатэктомия — удаление всей поджелудочной железы, а также желчного пузыря, части желудка, тонкой кишки и селезенки. Эта операция проводится, если опухоль распространилась на всю железу, но все еще резектабельна. К ней прибегают достаточно редко, полное удаление поджелудочной железы несет тяжелые последствия для организма, так как прекращается выработка инсулина и некоторых других гормонов, а также ферментов для переваривания пищи.
Паллиативная хирургия — если опухоль распространилась слишком широко, чтобы ее можно было полностью удалить, проводятся операции по уменьшению ее объема не с целью борьбы с заболеванием, а с целью облегчения состояния пациента.Опухоль, расположенная в головке поджелудочной железы, может блокировать общий желчный проток, который проходит через эту часть поджелудочной железы.
Существует 2 основных варианта решения проблемы блокировки желчных протоков.Размещение стента — наиболее распространенный подход к решению проблемы блокированного желчного протока. Внутри канала размещается стент (маленькая трубка, обычно сделанная из металла), чтобы поддерживать открытым проток желчи. Обычно это делается эндоскопически под наркозом — через горло или чрескожно.
Через несколько месяцев стент может засориться и, возможно, потребуется очистить его или заменить.
На сегодняшний день эффективнее всего бороться с применением хирургических дренирующих вмешательств на желчных протоках при их сдавливании опухолями. Обычно их выполняют под контролем рентгенотелевидения и ультразвука. Первый вариант – это пункция желчных протоков длинной тонкой иглой через межреберье.
Иглой вводится контрастное вещество, проявляющее на рентгене желчные протоки. С помощью этого определяется степень их блокирования. Эта процедура носит название «пункционная холангиография». После этого в желчные протоки устанавливают дренаж при помощи особого инструмента. Дренирование может быть наружным и наружновнутренним.
В первом случае вся желчь выводится наружу. Второй вариант — дренаж устанавливается так, что часть желчи выходит наружу, а часть отправляется естественным путем в кишку. Более физиологичным является наружновнутреннее дренирование, так как оно позволяет сохранить полезные вещества, содержащиеся в желчи и необходимые организму.
В норме они всасываются в кишечнике обратно. Случается, что опухолью сдавливается сразу несколько ветвей желчных протоков. В этом случае требуется установка нескольких дренажей. Дренирование существенно снижает качество жизни пациента. Дренаж вызывает раздражение брюшной стенки, требует тщательного ухода, бережного отношения, соблюдения осторожности для предотвращения его смещения, случайного удаления и развития инфекционных процессов в области его установки.
Эти недостатки могут быть ликвидированы, если дренирование завершать стентированием желчных протоков. Эта процедура основана на установке стента в области сдавливания желчного протока – специального металлического эндопротеза. Он будет поддерживать проток в открытом состоянии, так как обладает высокой радиальной жесткостью. При помощи стента восстанавливается естественный отток желчи, поэтому дренажная трубка в дальнейшем становится не нужна.
Инновации в лечении рака поджелудочной железы
- лечение с помощью инновационных методик радиотерапии: кибер-нож и стереотаксической терапии SBRT (подробнее о методах в разделе Лучевая терапия)
- лечение опухолей поджелудочной железы с помощью технологии нано-нож на основе тока высокого напряжения: специальные зонды, по которым подается ток, помещаются внутрь опухоли под контролем УЗИ или КТ/МРТ. Уничтожению подвергаются только опухолевая ткань. Методика эффективна для неоперабельных пациентов;
- новейшие разработки в области химио- и таргетной терапии: индивидуализированное лечение, направленное на специфические мутации раковых клеток конкретного пациента.
Когда необходимо шунтирование желчных протоков
Эффект от стентирования и дренирования – это снижение уровня билирубина в крови, остановка токсического отравления. Результат – избавление пациента от гипербилирубинемии, которая может вызвать смерть. В то же время появляется возможность провести активное лечение основного заболевания – операции, радиочастотной аблации, химиоэмболизации, системной химиотерапии.
В случае, если опухоль не поддается удалению, а желчные протоки необходимо освободить от закупорки, то для восстановления оттока желчи выполняются другие операции, которые позволяют избавиться от механической желтухи.Блокаду желчных протоков часто лечат хирургическим путем, соединяя желчный пузырь или проток с тонкой кишкой.
Благодаря этому желчь обходит стороной заблокированный участок и беспрепятственно выводится из печени в кишечник. При выполнении операции на желчном пузыре она носит название холецисто-еюностомией или холецисто-дуоденостомия. На желчном протоке – гепато-еюностомия.Если нарушена проходимость двенадцатиперстной кишки, то проводится другое вмешательство – гастро-еюностомия.
Как проходит лечение рака поджелудочной железы в Израиле
На первичный прием к онкологу в Израиле вы попадаете после сдачи основных анализов (кровь, моча, онкомаркеры). Врач изучит вашу историю болезни, произведет осмотр пациента. Основными диагностики являются УЗИ и КТ с контрастированием.
Для более точного обследования возможно проведение эндоскопического УЗИ: доступ к железе осуществляется через пищевод и желудок. При необходимости возможно одновременное взятие биопсии.
Эндоскопическая ретроградная холангиопанкреатография — исследование протоков поджелудочной железы с использованием контрастного вещества. Доступ к протоку осуществляется с помощью эндоскопического зонда, который вводится через горло. После этого выполняются рентгеновские снимки. При обнаружении подозрительных новообразований врач может сразу взять биопсию.
Магнитно-резонансная холангиопанкреатография — это неинвазивный способ исследования протоков поджелудочной железы с использованием МРТ-сканера. Этот вид холангиопанкреатографии не требует вливания контрастного вещества. Во время его проведения невозможно взятие биопсии.Чрескожная трансгепатическая холангиография — инвазивная процедура, когда доступ к желчному протоку осуществляется через прокол в печени в области живота.
Затем через иглу в проток вводят контрастное вещество и выполняются рентгеновские снимки. При выполнении этого исследования возможно взятие биопсии, установка стента (подробнее об этом в разделе Хирургия).Для диагностики эндокринных гормонально-зависимых опухолей проводится такое исследование, как сцинтиграфия рецепторов соматостатина.
Все эти исследования позволяют визуализировать опухоль, выяснить степень ее распространения, размер и расположение, но поставить диагноз со 100% точностью — стадию, вид опухоли, степень ее злокачественности — можно только на основании данных биопсии. Если у вас есть с собой стекла и блоки с материалом, взятым ранее по месту жительства, повторно биопсию брать не будут, но проведут ее ревизию, чтобы исключить ошибки.
Если биопсию ранее не брали, то ее могут взять одновременно с одним из визуализирующих обследований: эндоскопически или чрескожно.
Выбор протокола лечения будет зависеть от типа опухоли — экзокринная или эндокринная, ее размера, стадии, степени агрессивности клеток, вида мутации и т.д.
Основным методом лечения чаще всего бывает операция, но, к сожалению, в очень небольшом числе случаев она позволяет полностью удалить опухоль, так как часто этот вид рака обнаруживается уже на продвинутой стадии. Тем не менее операция все равно проводится в большинстве случаев — с целью облегчения состояния пациента и продления его жизни.
Операция может проводиться открытым способом или лапароскопически, то есть с использованием специального оборудования с камерой, через несколько небольших разрезов. Преимуществом данного метода является меньшая травматичность для пациента и быстрое восстановление.
Открытая полостная операция проводится сегодня крайне редко и в тех случаях, когда опухолью поражена большая область брюшной полости.
Как правило, оперативное лечение сопровождается химиотерапией, лучевой или таргетной терапией. Выбор метода лучевой терапии зависит от размера и расположения опухоли, а также от пожеланий самого пациентаДля лечения неоперабельных случаев назначается таргетная терапия в комплексе с химиотерапией или операции по технологии нано-нож.
В сожалению, рак поджелудочной железы имеет очень невысокий процент полного излечения, особенно в случае экзокринных типов опухоли. Но добиться ремиссии на несколько лет израильской медицине под силу. Крайне важно после завершения основного лечения держать ситуацию под контролем, проходить регулярные осмотры и сдавать назначенные врачом анализы. Как правило, это анализы крови с тестом на специфические онкомаркеры рака поджелудочной железы, мониторинг функций печени и почек. Для контроля над метастазами выполняется ПЭТ КТ всего организма.
Часто после основного лечения рака поджелудочной железы требуется периодическое прохождение дополнительных курсов химиотерапии, лучевой или таргетной терапии, чтобы сдерживать рост опухоли. Препараты в ходе длительной терапии могут заменяться на другие, так как опухолевые клетки имеют свойство привыкать и адаптироваться к лечению.При появлении каких-либо жалоб нужно незамедлительно обратиться к врачу и пройти дополнительное обследование.
Стоимость лечения рака поджелудочной железы в Израиле
Финальная стоимость диагностики и лечения рака поджелудочной железы зависит от набора процедур, квалификации врача, клиники, категории палаты и т.д. Ниже приведены цены на основные процедуры, назначаемые при раке поджелудочной железы.
| Консультация хирурга: осмотр, изучение анамнеза, составление плана оперативного лечения. | от 440 |
| Консультация гастроонколога: изучение предоставленной медицинской документации, составление протокола лечения. | от 500 |
| Биопсия поджелудочной железы | по запросу |
| Ревизия биопсии. При наличии блоков и стекол с биопсией, взятой ранее. Готовность результатов в течение 72 часов. | 480-590 |
| ПЭТ КТ – проводится при подозрении на метастазы. | 1285-1580 |
| Холангиопанкреатография | по запросу |
| УЗИ поджелудочной железы | 330 |
| Анализ крови (общий, онкомаркеры, биохимия, ферменты поджелудочной железы) | 685 |
| Хирургическое удаление опухоли поджелудочной железы. Цены зависят от объема предстоящего оперативного вмешательства, больницы (частная или государственная) и квалификации хирурга. | по запросу |
| Химиотерапия один день (проведение в амбулаторном стационаре) | от 960 |
| Лекарственные препараты для биологического лечения | от 900 |
| Лучевая терапия. Стоимость 1 поля облучения | от 170 |
Получите персональную программу лечения рака поджелудочной железы в Израиле
Свяжитесь с нашей медицинской группой и мы предоставим вам понятный и подробный план действий: врач-эксперт ознакомится с вашей историей болезни, на основании чего будет составлен график анализов и тестов. Вы также получите досье врачей, специализирующихся на раке поджелудочной железы, актуальные цены на все процедуры. Вся информация предоставляется бесплатно.
Важно помнить, что онкология — это не приговор, а этап вашего жизненного пути, который нужно преодолеть. Мы помогли многим людям и сможем помочь вам!
Звоните 972 (77) 4450480 | 8 (800) 707-6168 (Звонок из России бесплатно)

Исследования показывают, что лечение рака поджелудочной железы более успешно и несет меньшие риски, если проходит в крупном онкологическом центре и выполняется под руководством врачей, обладающих большим опытом.
Если Вы нуждаетесь в высокопрофессиональной медицинской помощи, наша компания, МС «Tlv.Hospital», может предложить организацию лечения в Израиле. Данная услуга включает подбор врачей, профилирующей клиники, планирование и координирование всего процесса диагностики и лечения, бронирование жилья, сопровождение на всех этапах, перевод документов, трансфер, по желанию программы отдыха и пр.
МС «Tlv.Hospital» обладает опытом работы в области медицинского туризма в Израиле – более 10 лет, является членом Израильской Ассоциации компаний медицинского туризма.
Оперативные методы лечения онкологии поджелудочной железы очень сложны. Хирург должен иметь высокий уровень мастерства и большой опыт, чтобы добиться качественного результата. Израильские клиники могут предложить услуги высококвалифицированных и опытных специалистов. Самые высокие шансы на успешное лечение обеспечивает 100% удаление опухоли. Это требует также наличия современного медицинского оборудования – применения мощных микроскопов.
Операция при раке поджелудочной железы преследует в основном две цели – удаление злокачественного образования в полном объеме или снижение болевых ощущений и других проявлений болезни.
Только примерно в 10% случаев заболевания опухоль локализована в границах поджелудочной железы, когда ставят диагноз рак.
Даже используя расширенные возможности диагностики, врачи не всегда могут точно установить стадию заболевания, не прибегая к хирургии. На основе визуализационных тестов бывает, что специалисты приходят к выводу об операбельности опухоли. Однако во время операции выясняется, что злокачественное образование неоперабельное, что есть вторичные очаги.
Если результаты диагностики рака поджелудочной железы показывают, что опухоль нельзя резецировать, могут быть выполнены паллиативные операции. Они направлены на облегчение боли, уменьшение признаков заболевания.
В израильских клиниках проводятся следующие виды операций при раке поджелудочной железы. Также могут быть применены иные способы терапии до или после хирургического вмешательства.
Операция Уиппла (панкреатодуоденальная резекция) в Израиле
Операция Уиппла чаще всего проводиться при данном недуге. Она используется для удаления злокачественного образования в головке поджелудочной железы или в отверстии панкреатического протока. В процессе хирургического вмешательства производиться резекция:
- головки поджелудочной железы с начальным отделом тонкой кишки (двенадцатиперстной кишки);
- желчного пузыря;
- сегмента общего желчного протока;
- привратника желудка (пилоруса);
- лимфоузлов около головки поджелудочной железы.
В ряде случаев может проводиться модифицированная операция Уиппла, она не оказывает влияние на нормальную функцию желудка.
Показания к панкреатодуоденальной резекции
Этот вид операции выполняют с цель лечения рака, поразившего разные органы – поджелудочную железу, желчные протоки, желчный пузырь, тонкую кишку.
Как проводится панкреатодуоденальная резекция?
Это очень серьезная операция, которая проводится под общим наркозом. Она длится от шести до двенадцати часов. Хирург делает разрез в брюшной полости, осматривает органы, чтобы удалить опухоль, не повредив жизненно важные структуры. Если есть возможность, врач резецирует злокачественное образование с частью здоровой ткани (так называемым хирургическим краем). Удаленные ткани отправляются в лабораторию, где их исследует патолог, определяет стадию болезни, наличие раковых клеток в хирургическом крае. Основываясь на результатах отчета патолога, врач будет решать, какое лечение далее необходимо.
Во время операции Уиппла хирург удаляет головку поджелудочной железы, желчный пузырь, начальный отдел тонкой кишки (двенадцатиперстную), пилорус, сегмент общего желчного протока, окружающие лимфоузлы. После резекции этих органов он соединяет желудок с тощей кишкой – создает гастроэтероанастомоз. Оставшийся сегмент общего желчного протока также состыковывает с тощей кишкой, чтобы желчные и панкреатические соки поступали в нее. Они будут способствовать нейтрализации желудочной кислоты, и снижать риск язвы в этой области.
Модифицированная операция Уиппла
В отличие от стандартной панкреатодуоденальной резекции в процессе модифицированной сохраняется привратник желудка — пилорус. Такой вид хирургии не влияет на желудок, он продолжает нормально функционировать. После модифицированой операции не возникает проблем с питанием, как после стандартной хирургии.
Модифицированную панкреатодуоденальную резекцию рекомендуют:
- Если злокачественное образование в головке поджелудочной железы не является большим и громоздким.
- Когда опухоль не вросла в начальный отдел тонкой кишки.
- Нет раковых клеток в лимфоузлах вокруг привратника.
После панкреатодуоденальной резекции
После хирургического вмешательства больной остается в больнице на протяжении семи-десяти дней. Назначаются обезболивающие внутривенно. Может использоваться эпидуральная анестезия или контролируемая пациентом анельгезия. Также устанавливается капельница, через которую в организм поступает внутривенное питание и жидкость, пока больной не будет в состоянии самостоятельно есть и пить. Будет размещен катетер для отведения мочи из организма. Спустя несколько дней они будут удалены. Процесс восстановления занимает около месяца. Потребуется приблизительно три месяца, пока полностью восстановится работа пищеварительной системы.
После частичного удаления поджелудочной железы, оставшаяся часть не может вырабатывать достаточное количество инсулина для контроля уровня сахара в крови. Назначаются инъекции инсулина до тех пор, пока орган не восстановиться после операции и не начнет синтезировать инсулин вновь. Возможно, понадобиться прием пищеварительных ферментов, чтобы помочь организму расщеплять и усваивать жиры и белки.
Особые рекомендации для детей
Операция Уиппла часто применяется для лечения опухолей поджелудочной железы у детей (аденокарциномы, к примеру). Подготовка может включать снижение беспокойства, укрепление сотрудничества, оказание помощи ребенку в развитии навыков самоконтроля и зависит от возраста ребенка. Врачи и родители помогают подготовить его, объясняя ему, что произойдет.
Дистальная панкреатэктомия
Данную операцию выполняют, когда злокачественное образование располагается в теле и хвосте железы. В процессе оперативного вмешательства хирург удаляет хвост железы или хвост, сегмент тела и ближайшие лимфоузлы. Если патологический процесс поразил селезенку или кровеносные сосуды, снабжающие ее кровью, удаляется селезенка. Головка поджелудочной железы присоединяется к начальному отделу тонкой кишки.
Тотальная панкреатэктомия
Тотальная панкреатэктомия выполняется редко. Врачи рассматривают этот вариант хирургии, если рак распространился по всей железе, или когда ее нельзя безопасно подсоединить к тонкой кишке. В процессе тотальной панкреатэктомии хирург удаляет полностью поджелудочную железу, начальный отдел тонкой кишки, пилорус, сегмент общего желчного протока, желчный пузырь, иногда селезенку и рядом расположенные лимфоузлы. После этого врач соединяет желудок с тощей кишку, создавая гастроэнтероанастомоз. Оставшийся сегмент общего желчного протока также подсоединяет с тощей кишке.
Поскольку поджелудочная железа удаляется, у пациентов развивается диабет, возникает необходимость в приеме инсулина. Диабет часто трудно контролировать.
Также поджелудочная железа вырабатывает ферменты, которые помогают переваривать пищу. После ее резекции возникает потребность в приеме ферментов всю оставшуюся жизнь.
Паллиативная хирургия
К ней прибегают, чтобы облегчить симптомы при местно-распространенном, метастатическом или рецидивирующем раке поджелудочной железы. Новообразования в области головки железы часто блокируют общий желчный проток или начальный отдел тонкой кишки. Паллиативную операцию выполняют, чтобы убрать закупорку.
Установка стента
Размещение стента – способ, к которому чаще всего прибегают, чтобы устранить блокировку, вызванную опухолью. Стент представляет собой тонкую, полую трубку, как правило, изготовленную из металла. Его размещают в желчном протоке, удерживая проток открытым, оказывая давление на стенки с внутренней стороны. После этого желчь стекает в тонкий кишечник.
Стент устанавливают обычно во время эндоскопической ретроградной холангиопанкреатографии (ЭРХПГ). Иногда врачи отдают предпочтение так называемому чрескожному методу, когда выполняется разрез через кожу, чтобы разместить стент в желчный проток. После такой процедуры желчь стекает в сумку, которая располагается вне тела.
Стент необходимо менять каждый 3-4 месяца или даже чаще. Новые виды стентов шире, располагают большими возможностями. Их применяют, чтобы постараться сохранить проток открытым.
Хирургическое шунтирование
Установку эндоскопического стента можно заменить процедурой шунтирования, которая уменьшает блокировку, вызванную новообразованием поджелудочной железы в ряде случаев. В зависимости от места закупоривания применяются различные операции шунтирования.
- Холедохоеюностомия предполагает присоединение общего желчного протока к тощей кишке. Данная процедура шунтирования может быть проведена лапароскопически.
- Гепатикоеюностомия – операция, в ходе которой подсоединяют общий печеночный проток к тощей кишке.
Шунтирование желудка или гастроэнтероанастомоз – тип шунтирования, когда желудок напрямую соединяют с тощей кишкой. Иногда эту операцию применяют, чтобы избежать второго хирургического вмешательства, если есть риск, что двенадцатиперстная кишка будет заблокирована, когда болезнь прогрессирует.
Возможные побочные эффекты после панкреатодуоденальной резекции (и иных операций при раке поджелудочной железы)
Операция Уиппла несет достаточно высокий риск осложнений. Примерно у 30-50% людей, которые перенесли эту хирургическое вмешательство, отмечаются нежелательные последствия. Важно сообщать врачам, если возникают какие-либо из следующих побочных эффектов.
- Боль часто возникает после операции из-за травмы тканей. Для ее контроля используют анальгетики на протяжении нескольких дней. Понадобиться определенное время прежде, чем боль уйдет, зависит от процесса выздоровления и уровня болевого порога.
- Риск инфекции. В рану могут быть размещены дренажи, чтобы убрать лишнюю жидкость и ускорить процесс заживления. Врачи назначают антибиотики, чтобы предотвратить или лечить инфекцию. Это временный нежелательный эффект, который может появиться после любого вида хирургического вмешательства.
- Кровотечение может быть следствием проблем со свертыванием крови, к примеру, или следствием неизолированного в ходе операции кровеносного сосуда. Небольшое количество крови может быть в сборе отделяемого дренажа, что рассматривается в качестве нормы.
- Утечка анастамоза. Иногда наблюдается утечка желчи, желудочной кислоты или панкреатических соков из вновь объединенных органов после удаления пораженной ткани. Врач может назначить окреотид (сандостатин), чтобы снизить количество панкреатических соков, что обеспечит более быстрый процесс заживления анастомоза.
- Задержка опорожнения желудка представляет собой состояние, при котором пища остается в желудке дольше, чем обычно. Это происходит, когда наблюдается частичный паралич органа в результате повреждения нерва во время операции. Задержка опорожнения желудка может вызвать тошноту, рвоту. Спустя 4-12 недель симптом проходит. Может быть применено кормление через трубку для обеспечения необходимого питания. Чаще всего данный симптом встречается после модифицированной операции Уиппла, чем после стандартной.
- Демпинг-синдром является группой симптомов, которые развиваются, когда пища слишком быстро перемещается из желудка в тонкий кишечник. Также он может быть вызван быстрым опорожнением желудка. Чаще наблюдается после стандартной операции Уиппла, после хирургии на привратнике и двенадцатиперстной кишке. Признаки демпинг-синдрома включают потливость, спазмы, вздутие живота, диарею. Врачи в израильской клинике предложат пациенту способы управления данным состоянием – изменения в рационе, лекарства или операцию.
- Проблемы с питанием могут отмечаться после панкреатодуоденальной резекции, когда возникает недостаток пищеварительных ферментов поджелудочной железы, соков или желчи. Это приводит к плохому аппетиту, сниженному усвоению жира (организм не получит достаточное количество жирорастворимых витаминов — А, D, Е и К), диареи, вздутию живота и расстройству желудка. Врачи в Израиле будут консультировать, как сохранить после операции здоровое питание. Возможно, что пациенту потребуется прием пищеварительных ферментов. Также будет рекомендован более частный прием пищи, употребление нежирных продуктов, назначены лекарства против тошноты, витаминные добавки. Если возникнуть серьезные проблемы, может понадобиться питание с помощью зонда, чтобы организм получал достаточно количество питательных веществ.
В лечебных учреждениях Израиля для пациента разрабатывают персонализированные программы терапии, когда во главу угла ставят не только болезнь, но и самого человека. Больным и их близким предоставляется исключительная медицинская помощь.
С пациентом работает команда специалистов – гастроэнтерологи, онкологи, лучевые терапевты, патологи, рентгенологи, врачи паллиативной помощи, медсестры и др. Проводится регулярное обсуждение лечения и его результатов, рассматриваются все доступные подходы к терапии, что обеспечивает сочетание методов лечения, которое лучше всего подходит для данного, конкретного случая. Предлагаются самые передовые способы терапии из возможных, что поддерживает качество жизни во время лечения.
Источник статьи: http://mr-gergebil.ru/shuntirovanie-protokov-podzheludochnoj-zhelezy/