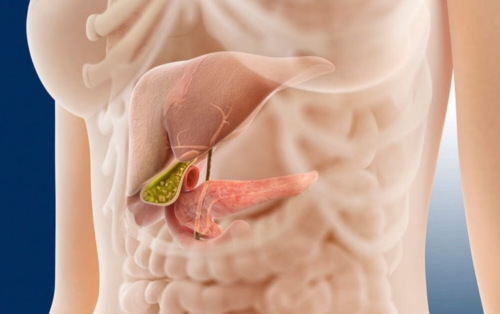
Как и почему болит хвост поджелудочной железы
Когда болит хвост поджелудочной железы, состояние сопровождается нарушением функций эндокринной и пищеварительной систем, что обусловлено строением тканей в этой части органа.
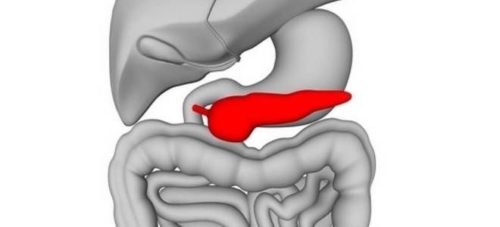
Поджелудочная железа – важный орган, относящийся к пищеварительной и эндокринной системе. Структурные изменения органа приводят к гормональным нарушениям или расстройствам процесса усвоения еды. Железа условна разделено на три части: головка, тело, хвост.
Боль в хвосте локализуется в левой половине живота, иногда может ирридировать в грудную клетку, в участок сердца, и поэтому при обследовании проводят дифференциальную диагностику.
Характеристика железы
Поджелудочная является крупной железой, расположенной в брюшной полости позади желудка и тесно примыкающей к ДПК. Железа является важным органом пищеварительной системы, вырабатывающим специальные ферменты, которые участвуют в расщеплении белков, жиров и углеводов. Среди этих ферментов числятся трипсин, химотрипсин, панкреатическая амилаза и др.
Поджелудочная одновременно является и железой внутренней секреции, вырабатывающей инсулин и один из контринсулярных гормонов — глюкагон. Соотношение внешнесекреторной и внутрисекреторной частей органа составляет 9:1. Специфика строения хвостовой зоны ПЖ состоит в преобладании в паренхиме островков Лангерганса. Их размер составляет 0,1 – 0,2 мм, а общее количество этой структурной единицы в поджелудочной железе вирирует от 200 тыс. до 1,8млн. Клетки островков Лангерганса вырабатывают гормоны, контролирующие обмен веществ в организме. Инсулин, глюкагон и амилин, влияющие на углеводный обмен, при любой этиологии поражения хвостовой части железы приводят к серьезным нарушениям, в первую очередь к сахарному диабету.
В здоровом состоянии железа не прощупывается. Увеличение размера поджелудочной железы свыше 25 см для тела и 35 мм для хвоста свидетельствует о наличии патологии. Нормальные размеры у женщин и мужчин ПЖ одинаковы. Отек и увеличение органа свидетельствует о панкреатите, раковых заболеваниях. Уменьшение органа говорит о его атрофии.
Наиболее вероятной причиной возникновения болей в зоне поджелудочной железы является развитие панкреатита. Для точной диагностики гастроэнтеролог назначает УЗИ, если имеет место воспаление поджелудочной железы. В процессе обследования фиксируется изменение органа, чаще всего увеличение размеров хвоста и головки железы.
Панкреатит трудно обнаружить в период обострения заболевания. На фоне интенсивных болей размеры ПЖ соответствуют норме, и орган в целом не носит изменений. Прежде чем поставить окончательный диагноз, специалист должен подождать приблизительно 7 часов, после острого приступа, и только потом определить состояние хвоста и поджелудочной в целом. Даже незначительные изменения ПЖ могут быть сигналом о серьезных заболеваниях (панкреатит или рак поджелудочной железы). При онкологических заболеваниях наблюдается локальное увеличение хвоста или головки поджелудочной железы. Для панкреатита характерно увеличение всего органа и нарушение его однородности и границ.
Что такое хвост поджелудочной железы?
Хвост поджелудочной железы представляет собой самую узкую и завершающую часть органа. Как у всей железы, так и его паренхима имеет железистую структуру, имеются и некоторые особенности. Ткань представлена ацинусами и островками Лангерганса.
Ацинус (долька) – несложная функциональная единица ПЖ, состоящая из нескольких форм различных клеток с ферментообразующей функцией. Все дольки имеют отдельный первичный выводящий проток с сосудами, их клетки вырабатывают несколько разновидностей ферментов, участвующих в расщеплении белков, жиров и углеводов. Совокупность ацинусов формирует доли с более крупными протоками, впадающими в общий вирсунгов проток, что обеспечивает экзокринную функцию.
За эндокринную функцию отвечают островки Лангерганса, которые расположены между ацинусами и также состоят из разных типов клеток, синтезирующих гормоны. Гормональные активные вещества сразу попадают в кровь и начинают действовать. В значительных количествах они вырабатываются бета – клетками. Это инсулин, отвечающий за углеводный обмен. При нехватке этого фермента развивается сахарный диабет, который является тяжелым заболеванием, с неблагоприятным прогнозом.
Где находится хвост ПЖ?
Определить изменение размеров ПЖ возможно только с помощью УЗИ. При визуализации удается фиксировать место расположения органа. В проекции на переднюю брюшную стенку он находится на 5 – 10 см выше пупка, головка находится в правом подреберье, а хвост граничит с селезенкой, левой почкой и надпочечником.
По направлению к селезенке хвостовая часть сужается. Она вытянута горизонтально, чуть задрана вверх. Поскольку данная часть железа находится в проекции левого подреберья, расположена глубоко и закрыта соседствующими органами, процесс диагностики довольно затруднен.
Почему болит хвост поджелудочной железы?
В большинстве случаев причина функциональных нарушений хвостовой части ПЖ – панкреатит. Воспалительный процесс хвоста железы может развиваться при интоксикациях, инфицировании, частом использовании спиртных напитков и вредной пищи. При этом болевые ощущения локализуются в левом боку, у больного фиксируется гипертермия, диспепсические проявления, общетоксический синдром.
Патологические процессы вызывают нарушение продуцирования инсулина, вследствие чего происходит неконтролируемый рост уровня глюкозы в крови. Состояние корректируется с помощью введения искусственного гормона инъекционным способом. Для избегания ежедневных уколов используют инсулиновые помпы. Устройство позволяет равномерно и постоянно подавать гормон в организм. Способ является также профилактическим и предупреждает липодистрофию.
Панкреатит при отсутствии недостаточности инсулина лечат медикаментозным способом и с применением специальной диеты. Используются антибиотики, противовоспалительные препараты, обезболивающие и спазмолитики.
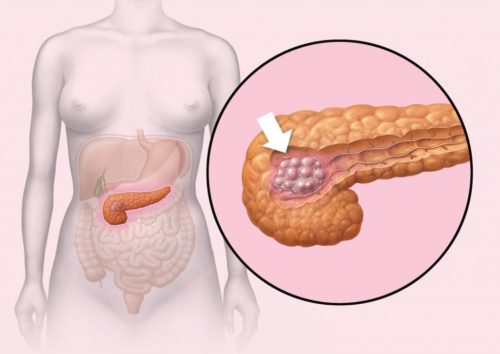
Причиной появления болей в хвостовой зоне ПЖ также являются онкологические заболевания. Опасность и коварность злокачественных новообразований в том, что они не вызывают болевые ощущения на начальных фазах. В большинстве случаев заболевание диагностируется тогда, когда опухоль уже имеет большие размеры, имеются метастазы. Состояние больного при этом тяжелое, прогноз — крайне неблагополучный.
Увеличение хвостовой части ПЖ может фиксироваться и при развитии доброкачественных новообразований. К таким опухолям числятся новообразования:
- Несклонные к метастазированию;
- Сохраняющие дифференциацию ткани;
- Растущие только в пределах одного органа или его части.
Причиной болей и увеличения хвоста ПЖ может стать локальный воспалительный процесс, который имеет тенденцию распространяться на все участки органа, однако, на начальном этапе выявляется отеком и изменениями в тканевых структурах хвоста.
Боли в хвостовой зоне ПЖ могут быть связаны с поражением рассматриваемых структур. Патологическое состояние называется муковисцидозом и характеризуется образованием в протоках поджелудочной железы множественных мелких псевдокист, которые и становятся причиной нарушения оттока панкреатического сока в кишечнике. Наряду с состоянием у пациента наблюдается диффузный фиброз ПЖ и утолщение соединительнотканных прослоек.
Из клеток островков Лангерганса, выполняющих эндокринные функции и локализирующихся в большом количестве в хвостовой части ПЖ, под воздействием определенных факторов формируются доброкачественные аденомы или злокачественные аденокарциномы.
Воспаление поджелудочной при беременности
Причиной боли в поджелудочной железе при беременности может стать нарушение ранее назначенной диеты или переедание. Для купирования боли назначают спазмолитики и другие медикаменты, антибиотики для лечения беременных женщин не используются, поскольку они опасны для здоровья плода и мамы. В большинстве случаев специалисты для решения проблемы применяют ферментативные препараты, с помощью которых снимают нагрузку на ПЖ и нормализуют функционирование органа.
Воспаление поджелудочной железы при беременности чаще всего появляется на первых месяцах физиологического состояния, поэтому иногда принимается как токсикоз, который также выявляется тошнотой и рвотой. Заболевание диагностируется довольно трудно. Если у женщины до беременности были проблемы с поджелудочной, следует при появлении первых же признаков обратиться к врачу для предотвращения серьезных осложнений.
Диагностирование у беременных проводят с помощью биохимического анализа крови и обследования мочи. Анализ мочи позволяет выявить диастаз и амилазу в крови. Врач внимательно исследует и клиническую картину заболевания, поскольку симптомы воспаления ПЖ зависят от формы болезни. Выделяют два вида воспалительных заболеваний поджелудочной – асимптоматическое и диспепсическое воспаление.
При диспепсической форме заболевания у беременной фиксируются нарушения пищеварения, понос, рвота, метеоризм, потеря веса. Появление симптомов обусловлено ростом бактерий в кишечнике (дисбактериоз). Воспаление ПЖ и дисбактериоз могут стать причиной развития вагинального кандидоза, пищевой аллергии и гиповитаминоза. Такие патологии представляют серьезную опасность для здоровья женщины, особенно в период беременности.
Асимптоматическая форма воспаления характеризуется болями во время или после приема пищи. Данный тип панкреатита очень сложно диагностировать, в отдельных случаях заболевание сопровождается болями в верхней части живота.
Симптомы патологий при болях хвоста ПЖ
Симптоматика при болях хвостовой части ПЖ связана с индивидуальной переносимостью боли и зависит от течения и тяжести болезни, от осложнений и локализации. Клиническая картина заболевания схожа с другими симптомами патологий ЖКТ, и назначить лечение только на их основе невозможно.
У больного могут наблюдаться:
- Болевые ощущения в левой части тела;
- Боли под лопаткой, ирридирующие в область сердца;
- Тошнота и рвота;
- Снижение аппетита, слабость;
- Интенсивные боли в пояснице;
- Расстройство кишечника;
- Повышение температуры;
- Окоченение и посинение конечностей;
- Желтушность кожного покрова;
- Жажда, нервозность, паническое состояние;
- Сухость во рту.
Боли могут быть очень сильными и вызвать болевой шок, что опасно для жизни пациента, и поэтому при первых же признаках необходимо госпитализировать больного.
Если причиной появления болей в хвосте ПЖ является новообразования, клиническая картина обусловлена клетками, из которых формировалась опухоль, от гормона, который вырабатывают данные клетки, от размера новообразования.
Патологии, возникающие в хвосте железы
При всех заболеваниях поджелудочной железы не всегда фиксируется равномерное увеличение органа. Уплотнение хвостовой части ПЖ обнаруживается при использовании функциональных методов исследования. Такого рода изменения в тканях приводят к нарушению проходимости селезеночной вены и развитию портальной подпочечной гипертензии.
Расширение хвоста ПЖ может проявляться при:
- Наличии конкрементов, перекрывающих вирсунгов канал;
- Доброкачественной кистозной аденоме;
- Абсцессе головки с распространением на ткани концевой зоны ПЖ;
- Псевдокистах, осложняющихся панкреонекрозом;
- Дуодените;
- Наличии злокачественного новообразования.
Причины заболеваний ПЖ
Поджелудочная железа выполняет экзокринные и эндокринные функции и оказывает непосредственное влияние на пищеварение, всасывание, метаболизм и хранение питательных веществ.
Заболевания поджелудочной железы могут прогрессировать и привести к ряду осложнений, влияющих на другие органы, в частности желчный пузырь, печень и желчные протоки, а также на другие системы (пищеварения и обмена веществ).
Чаще всего встречается воспаление поджелудочной железы – панкреатит в острой или хронической форме. Если своевременно не приступить к лечению панкреатита, то может развиться некроз ткани, а также могут образоваться абсцессы или псевдокисты.
Острый панкреатит развивается в результате преждевременной активизации ферментов ПЖ, когда происходит их скопление в органе и начинается переваривание ткани, что приводит к разрушению тканевых структур. Причинами обострения могут стать камни в желчном пузыре, злоупотребление спиртными напитками, врожденные аномалии ПЖ.
Хронический панкреатит развивается в результате несвоевременного лечения острой фазы, несоблюдения диеты, а также под воздействием определенных факторов. Характеризуется заболевание рецидивами, которые появляются в основном как последствие несоблюдения диеты и излишней нагрузки ПЖ.
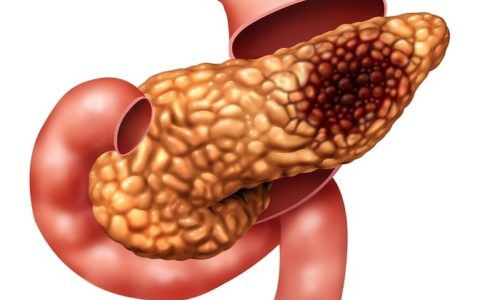
Причиной заболевания поджелудочной железы могут являться злокачественные новообразования. В основном опухоль формируется из-за аденокарциномы протоков, начинающейся в протоках поджелудочной железы. Другими причинами являются цинарно-клеточная карцинома и панкреатобластома. Рак поджелудочной железы имеет один из самых высоких показателей смертности среди всех форм болезни и является одним из распространенных типов онкологического заболевания. Чаще он наблюдается у мужчин и связан с возрастом, курением, наличием хронического панкреатита. Также играют роль наследственные факторы и генетические изменения.
К распространенным заболеваниям относятся кисты поджелудочной железы, которые характеризуется образованием кармана в ее ткани.
Псевдокисты — неопухолевые образования, заполненные некротическим материалом. Причинами возникновения кист и псевдокист являются панкреатит и травмы в области брюшины, а также генетические факторы. Кисты могут быть диагностированы одновременно во многих других органах, в том числе в печени и почках.
Симптоматика вышеуказанных заболеваний невыраженная. Больной может жаловаться на боли в верхней зоне живота, на тошноту. Обнаруживаются кисты при проведении УЗИ, КТ, МРТ, которые назначаются для полноценного исследования патологий брюшной полости. В процессе эндоскопического УЗИ проводят аспирацию жидкости из кисты иглой, что позволяет выявить характер новообразования, дать ответ на вопрос раковая она или нет.
Нормальные размеры ПЖ по УЗИ у детей и взрослых
В строение поджелудочной железы выделяют три части: головку, тело, хвост. У взрослого человека головка ПЖ имеет ширину от 5 см и более, толщина данной части варьируется в пределах 1,5-3 см. Головка имеет длину около 18 – 26см.
Ширина тела поджелудочной железы составляет примерно 1,75-2,5 см. Хвост органа в длину может достигать 3,5 см, а в ширину – приблизительно 1,5 см. Снаружи поджелудочная железа покрыта тонкой соединительнотканной капсулой.
При рождении длина всей ПЖ составляет 5см. В возрасте от 1 месяца до 1 года размеры хвоста составляют 12 – 16 мм, от 1 года до 10 лет – 18 -22 мм. Размеры поджелудочной достигают максимальных значений к 18 годам.
О чем говорит увеличение хвоста поджелудочной?
В отдельных случаях панкреатит приводит к изменениям объема всей поджелудочной железы. Часто фиксируется локализация патологического процесса в разных частях органа: в головке, теле или хвосте поджелудочной. Но во время проведения диагностических процедур могут быть выявлены и другие недуги, приводящие к отклонению от нормы размеров той или иной структурной части ПЖ.
В зависимости от распространенности патологического процесса, увеличение поджелудочной железы делится на:
- Диффузное. Происходят изменения объемов всего органа;
- Локальное. Диагностируется отклонение от нормы только одной структурной части. Увеличиться может головка или хвост органа.
Чаще всего встречается патология хвоста – расширение (уплотнение), приводящее к непроходимости селезеночной вены и портальной подпочечной гипертензии. Патологическое состояние может быть вызвано:
- Формированием псевдокист, являющихся следствием панкреатита;
- Развитием абсцессов, которые содержат гнойную жидкость;
- Доброкачественной опухолью, развивающейся из железистой ткани;
- Элокачественным новообразованием больших размеров, сдавливающим хвост ПЖ;
- Камнем в вирсунговом протоке, находящимся в участке тела железы.
Причины локального увеличения хвоста ПЖ
Локальные изменения проявляются при активных деформациях органа. Возникают диспепсия и астенические проявления в виде утомляемости, головной боли, недомогания. Состояние проявляется при достижении размеров псевдокист более 5см. При обыкновенной кисте симптоматика отсутствует. При поликистозе, когда фиксируется поражение не только хвостовой части ПЖ, но и близ расположенных органов, больной может жаловаться на определенные признаки.
В хвостовой зоне ПЖ расположено основное количество островков Лангерганса. Поэтому и увеличение хвоста поджелудочной часто связано с изменением этих структур. Фиксируются инсуломы, которые представляют собой новообразования из определенных видов клеток островков. Развиваются:
- Инсулинома. Патологическое состояние характеризуется выработкой значительного количества инсулина. Данный гормон отвечает за снижение глюкозы в крови. При его наличии регистрируется не только локальное увеличение хвоста, но и уменьшение в крови глюкозы. Пациент жалуется на головокружение, слабость, повышенное потоотделение, тахикардию, раздражительность, возможно проявление гипогликемической комы при резком снижении уровня глюкозы в крови.
- Глюкагонома. Заболевание вызывает сахарный диабет, возможна малигнизация новообразования. Глюкагон расщепляет гликоген в мышцах и печени и вызывает повышение уровня сахара.
- Гастринома. Вырабатывается гастрином, что приводит к появлению язвенных дефектов слизистой желудка и 12 – перстней кишки, устойчивых к терапии. Гастринома может спровоцировать синдром Золлингера-Эллисона, который проявляется множественными язвами и поносом. Это самая распространенная злокачественная эндокринная опухоль ПЖ.
- Соматостатинома. Новообразование встречается редко, метастазирует с диффузным увеличением хвоста, за короткий срок времени быстро распространяется по всей ПЖ и поражает ближайшие органы. Клиническая картина отсутствует вследствие распространенности метастазов. В большинстве случаев развивается желчнокаменная болезнь, сахарный диабет, диарея с быстрой дегидратацией и снижением веса или анемия.
Диагностика и лечение патологий
Для правильного выбора стратегии терапии врач проводит осмотр больного, составляет анамнез, выслушивает жалобы и уточняет выраженность симптоматики.
При поражении хвостовой части ПЖ симптомы схожи с клинической картиной недугов железы. Больной жалуется на боли в правом подреберье или в зоне эпигастрия с ирридацией болевых ощущений в зону сердца и поясницы. Наблюдаются также тошнота, рвотные позывы, понос, отсутствие аппетита, повышение температуры, головокружение и общая слабость.
Онкологические заболевания протекают бессимптомно, первые признаки проявляются при достижении новообразований крупных размеров.
Путем визуального осмотра и пальпации определить изменения ПЖ невозможно из-за расположения органа за брюшиной. При подозрении изменений структурных частей поджелудочной железы назначаются лабораторные и инструментальные обследования. Лечение назначается на основе результатов обследований. Выбор способа терапии или радикального лечения зависит от степени и характера изменений. К оперативному лечению прибегают при абсцессах, огромных кистах, псевдокистах. Воспалительные поражения лечатся с применением терапии панкреатита.
Методы диагностики
При заболеваниях поджелудочной железы одним из самых информативных способов, часто применяемых специалистами, является УЗИ. Метод позволяет с высокой точностью определить степень изменений, размеры, четкость границ, эхогенность тканевых структур (повышенная или сниженная), состояние вирсунгова протока.
Однако УЗИ не всегда позволяет визуализировать изменения хвостовой части ПЖ. Картина может быть частичной или непостоянной. Способ уделяет возможность с высокой точностью фиксировать более значительные изменения хвостовой части органа, особенно при наличии в ней эхопозитивных образований больших размеров.
При необходимости получения точной картины патологии назначаются:
- МРТ;
- Рентгенография;
- КТ с использованием контрастного вещества;
- Холангиопанкреатография (эндоскопическая и магнитно-резонансная);
- ЭФГДС (эзофагофиброгастродуоденоскопия).
Основой для правильного диагностирования являются также лабораторные обследования. Назначаются:
- Общий анализ крови. Уделяет возможность выявить воспалительный процесс (повышенная СОЭ, лейкоцитоз);
- Определение уровня сахара в крови и моче;
- Определение инсулина в крови, при приступе инсулиномы;
- Определение глюкагона (гормон альфа-клеток островков Лангерганса поджелудочной железы);
- Обследование гастрина на голодный желудок. Гастрин продуцируется в G-клетках слизистой желудка и ДПК, а также островковых клетках поджелудочной железы.
Первая помощь при выявлении признаков заболевания
Увеличение хвостовой части ПЖ — в основном результат сильного воспалительного процесса и развивающегося панкреонекроза. Патология сопровождается интенсивной болью, поносом, рвотными позывами. Состояние опасно для жизни больного, поскольку имеется риск развития болевого шока. При появлении таких симптомов необходимо срочно вызвать бригаду скорой помощи. До приезда медиков больного следует уложить на бок с подогнутыми к животу коленями, что поможет уменьшить боль. Нужно создать атмосферу покоя, комфорта, нельзя кормить пациента. Можно давать только минеральную воду без газа. На живот нужно приложить грелку со льдом. Разрешается давать спазмолитик, если рвотные позывы отсутствуют. Эффективны Папаверин, Дротаверин, Но – шпа. Обезболивающие препараты давать больному не разрешается.
Как и чем лечить хвост поджелудочной железы?
Лечение организуется на основе результатов обследования. На выбор тактики терапии влияет выраженность клинической картины заболевания. В курс комплексной терапии входят:
- Спазмолитики, холинолитические средства, обезболивающие препараты;
- Ингибиторы протеазы, действие которых направлено на снижение активности агрессивных ферментов ПЖ;
- Соматотропины, способствующие ограничению некрозной зоны;
- Лекарственные средства, представляющие группу ингибиторов протонной помпы, которые снижают продуцирование соляной кислоты, стимулирующей выработку энзимов ПЖ;
- Антибиотики, действие которых направлено на лечение или предупреждение инфекции;
- Дезинтоксикационные растворы для активизации вывода токсинов и устранения симптомов интоксикации;
- Средства для детоксикации, способствующие обезвреживанию токсических веществ, образующихся при распаде клеток.
Осложнения после патологий хвоста ПЖ
Поражение хвостовой части поджелудочной железы может стать причиной появления опасных для жизни осложнений. Часто на фоне патологий хвоста ПЖ развивается сахарный диабет, хронический панкреатит. Онкологические болезни опасны тем, что со временем может появиться метастазирование в соседние органы.
Имеется вероятность развития:
- Некроза тканей;
- Кист, свищей и гнойного воспаления брюшины в результате уже сформированных свищей;
- Нарушений моторики желудка.
Диета и профилактика
Заболевания поджелудочной железы требуют соблюдения специальной диеты. При поражении хвоста ПЖ, как и при поражении органа в целом, назначается диетический стол номер 5 после купирования острого приступа и снижения выраженности симптоматики.
На первые три дня после острого приступа больному разрешается давать только минеральную воду без газа. Начиная с 5-7-го дня, в рацион вводят протертые каши на воде, овощные супы-пюре. На 14-ый день заболевания разрешается расширить рацион, добавляя в меню овощные пудинги, рагу, диетические сорта мяса, кислей, домашние сухарики, компоты, нежирный йогурт без добавок.
Вся еда должна быть приготовленной на пару или в духовом шкафу. Категорически запрещается использование жареной, жирной, острой пищи. Еда должна быть дробная, принимать ее нужно 5 – 6 раз за день небольшими порциями, чтобы не загружать ПЖ.
Не рекомендуется употребление свежих овощей и фруктов, полезнее для здоровья, термически обработанные продукты с мягкой структурой и без грубой клетчатки.
Необходимо полностью отказаться от вредных привычек, употребления газированных напитков. Нужно исключить из рациона кофе, сладости, шоколад, торты. Заменить десерт можно овощными или фруктовыми суфле и киселями, а напитки с искусственными компонентами и красителями – отваром шиповника, ромашки.
Для предупреждения появления патологий ПЖ нужно питаться сбалансировано, избегать бесконтрольного использования лекарственных препаратов, своевременно лечить заболевания брюшной полости и пищеварительной системы. Советуется также периодически проходить медицинский осмотр, поскольку многие заболевания на начальных стадиях развития не выявляются специальной симптоматикой и обнаруживаются на опасных для жизни фазах.
При первых же симптомах, характерных для патологии поджелудочной железы, необходимо обратиться к врачу. Своевременно начатое лечение в большинстве случаев является гарантией благополучного прогноза и полного восстановления здоровья.
Отзывы
Дорогие читатели, нам очень важно ваше мнение — поэтому мы будем рады отзыву о боли хвоста поджелудочной железы в комментариях, это также будет полезно другим пользователям сайта.
Боли начались внезапно в правом подреберье. Сопровождались болевые ощущения тошнотой, рвотой. Решила не предпринимать ничего самостоятельно и вызвала скорую помощь. Уже в стационаре поставили диагноз воспаление хвоста поджелудочной железы. Для восстановления здоровья потребовалось много времени и усилий. Уже 6-ой месяц питаюсь по диете, врач пока не разрешает отказаться от нее.
У меня был панкреатит еще в подростковом возрасте. После лечения даже забыла о болезни. Напомнил о себе недуг в период беременности. Тошноту приняла за интоксикацию, характерную для будущих мамочек, однако, когда появились боли с правой стороны и проблемы с пищеварением, обратилась к врачу. Он назначил ферментативный препарат и диету. За 2 недели признаки исчезли, но диету соблюдала до конца беременности и еще полгода после рождения малыша.
Источник статьи: http://ogkt.ru/podzheludochnaya/bolit-hvost-podzheludochnoy-zhelezy.html
При воспалении тела и хвоста поджелудочной железы
Воспаление поджелудочной железы симптомы и лечение – тема сегодняшней статьи. Никто и не задумывается, что поджелудочная железа – это очень важный орган в человеческом организме.
Она вырабатывает нужные для пищеварения ферменты и гормоны, которые регулируют уровень сахара в крови. Если железа не работает должным образом, то пища полностью не переваривается, а сахар, который попадает с едой, не усваивается.
Определить воспаление поджелудочной железы, все симптомы и лечение может только врач. Лечение своими силами просто недопустимо. Теперь разберемся, какие симптомы и причины данной болезни, чтобы при их появлении сразу бежать к доктору.
Что это такое
Заболевание поджелудочной железы, которое связано с ее воспалением врачи называют панкреатитом. Когда орган находится в раздраженном состоянии, он перестает нормально функционировать, пищеварительные ферменты и гормоны продуцируются в недостаточных количествах или не попадают в место переваривания пищи, то есть 12-палую кишку.
Такая болезнь может иметь острый или хронический характер. При остром проявлении все симптомы возникают внезапно, и имеет сильно выраженный характер. В таком случае больной определяется для лечения в стационар сразу после приема.
При хронической форме заболевания, признаки могут время от времени проявляться на протяжении нескольких лет. Ощущения не сильно болезненные и быстро проходят, поэтому больной может и не подозревать о наличии проблемы.
Причины возникновения
Просто так поджелудочная железа не воспаляется. Для того чтобы произошли изменения в органе должны быть какие-то причины. Врачи выделяют три основные причины, по которым может это произойти:
- Неправильное питание. Если человек ест преимущественно жирную и острую пищу, то возникновение панкреатита просто неизбежно. Кроме того, плохо влияет на поджелудочную железу жаренная и пересоленная еда.
- Злоупотребление алкогольными напитками. Ученые пока не установили, как действует алкоголь на такой орган, как поджелудочная железа. Но зато точно известно, что если человек много выпивает, то у него может развиться воспаление.
- Прием некоторых лекарств. Некоторые лекарственные препараты не лучшим образом влияют на органы пищеварительной системы, в том числе может воспалиться и поджелудочная железа.
Но это еще не все причины воспаления поджелудочной железы. Кроме того, оно может возникать при систематическом переедании, травмах брюшной полости, частых стресса и нервных срывах. Врачи утверждают, что женщины значительно чаще болеют панкреатитом чем мужчины. Также к воспалительным процессам склонны пожилые люди или больные диабетом. Человек, который имеет лишний вес, должен быть готов к тому, что поджелудочная железа может воспаляться.
Частые симптомы
При воспалении поджелудочной железы, особенно на начальных стадиях, человек наблюдает болевые ощущения в верхней части живота, тошноту или тяжесть. Чаще всего такие признаки возникают после приема пищи или алкоголя. Но обратив внимание на изменения в пищеварительном процессе, не все сразу обращаются к врачу.
Только когда признаки воспаления поджелудочной железы повторяются очень часто и вызывают сильный дискомфорт, больной бежит к лечащему врачу. Но зачастую процесс уже перешел в хроническое заболевание. Что бы ни пришлось прибегать к радикальным формам лечения, нужно четко знать и понимать симптомы болезни.
Самая страшная для человека – острая форма, поскольку под воздействием выделяемых ферментов орган быстро само переваривается. При этом токсины попадают в ток крови и разносятся по всему организму, вызывая интоксикацию. При заболевании поджелудочной железы в острой форме проявляются:
- Резкая боль, которая может локализироваться как справой, так и с левой стороны под ребрами. Это связано с размерами органа. Иногда болевые ощущения могут появляться в спине.
- Многократные рвотные позывы, которые не вызывают чувства облегчения.
- Чувство тяжести в животе и вздутие.
- Сильная тошнота.
- Если железа резко воспалилась, температура может повышаться.
Если у человека появились все эти симптомы нужно немедленно бежать в больницу. Если вовремя не начать лечить воспаление поджелудочной железы, которое проявляется в острой форме, то это может привести к плачевным последствиям.
Данное заболевание может носить и хронический характер.
При этом симптомы появляются на протяжении многих лет и время от времени либо обостряются, либо затухают. Период обострения чаще всего припадает на те периоды, когда человек употребляет много жирной и жареной пищи или алкоголь.
Основные симптомы при воспалении поджелудочной железы хронического характера:
- Боль в животе через 1,5–2 часа после еды.
- Нежелание есть жирную пищу.
- Болевые ощущения под ребрами при физических нагрузках.
- Потеря аппетита.
- Снижение массы тела.
- В каловых массах могут появляться белесоватые включения.
- Расстроен акт дефекации (запор или диарея).
Симптомы у детей
Нередко это заболевание проявляется и у детей. Сложность заключается в том, что дети не могут четко сказать в какой области и как болит. Поэтому нужно обращать внимание на общую картину симптомов:
- Боль в животе.
- Отказ от приема любой пищи.
- Повышение температуры тела до 38 градусов и больше.
- Капризность.
- Нарушение сна.
- Возможен понос.
Чтобы поставить точный диагноз детям делают УЗИ и все необходимые анализы.
На что должен обратить внимание, лечащий врач на приеме
Кроме того, что доктор внимательно изучает перечисленные симптомы и жалобы пациента, он должен еще и осмотреть его. На приеме человек сильно возбужден и раздражен, при этом кожные покровы бледные и покрыты потом. Если сеть подозрения на воспалительные процессы в области поджелудочной железы, проводят пальпацию брюшной области.
Больной должен лечь на кушетку и согнуть ноги в коленях. Иногда, даже при легком прикосновении пациент может чувствовать сильные боли. Хорошо, когда человек может самостоятельно показать локализацию болевых ощущений.
Для того чтобы более точно определить в какой части органа возникло воспаление врач определяет три главные точки на животе, где проектируется размещение органа:
- Точка Дежардена. Это место, где расположена головка поджелудочной железы. Точка находится на линии, которая соединяет пупок и правую подмышечную впадину. Область в 5–7 см под ребрами на линии соответствуют этой точке. Если здесь есть болезненные ощущения, значит, воспалена именно эта часть железы.
- Точка Мейо – Робсона показывает размещение хвоста органа. Чтобы ее найти нужно визуально провести линию, соединяющую пупок и левую реберную дугу. Дальше линию разделяют на три ровные части. Точка находится на границе между верхней и средней частями.
- Точка Кача определит, есть ли изменения в теле поджелудочной железы. Эта точка будет размещаться на расстоянии 5-7 см от пупка, по внешнему краю левой прямой мышцы живота. Если при пальпации в этой области появились болевые ощущения, то скорее воспаление находится на границе хвоста и тела железы.
Детям пальпацию не проводят. В данном случае этот метод не эффективен.
Что еще нужно чтобы поставить диагноз
Кроме того, что врач проводит осмотр пациента, он еще должен дать направления на ряд других диагностик, которые подтвердят или опровергнут его предположение. К таким диагностикам относят:
- Общий анализ крови и конечно же, на гормоны. По общему анализу понятно воспалена железа если показатели липаз, амилаз, трипсина, а иногда и билирубина вырос. В варианте, когда уже начался некроз, ко всему добавляется еще и недостаточное количество кальция в сыворотке. Если поражается вся железа, то нарушается уровень инсулина в крови.
- Анализ кала и мочи. Кал на предмет волокон мяса и жировых включений, а моча – на наличие амилаз.
- Также необходимо сделать УЗИ, МРТ или КТ, ангиографию сосудов железы и другие обследования.
- Если симптомы воспаления железы возникли у женщины, то врач должен отправить ее на УЗИ органов малого таза. Иногда эти симптомы схожи с перитонитом. У женщин воспаление брюшной полости (перитонит) может быть вызвано некоторыми гинекологическими проблемами, такими как внематочная беременность, разрыв яичника или опухоль.
Врач точно знает какие анализы и обследования нужно провести, чтобы узнать четкую картину заболевания и определить, как лечить и чем лечить. Не стоит пренебрегать советами специалистов.
Способы лечения
Воспаленная поджелудочная железа симптомы и лечение, которой изучили множество специалистов, очень сложная болезнь. Заниматься самолечением с помощью травок или препаратов, купленных в аптеках без назначения врача, чревато непредсказуемым исходом.
Для восстановления воспаленной поджелудочной железы лечение назначает только врач. Оно проходит только в условиях стационара, под наблюдением специалистов. Может быть, исключительно медикаментозным, а может включать комплекс хирургического вмешательства, медикаментозного и терапевтического лечения.
После снятия острых симптомов и нормализации работы органа обязательно нужно придерживаться определенной диеты, чтобы снизить риск повторного воспаления.
Источник статьи: http://clinica-opora.ru/%D1%82%D0%B5%D1%80%D0%B0%D0%BF%D0%B8%D1%8F/%D0%BA%D0%B0%D0%BA%D0%B8%D0%BC%D0%B8-%D0%B1%D1%83%D0%B4%D1%83%D1%82-%D1%81%D0%B8%D0%BC%D0%BF%D1%82%D0%BE%D0%BC%D1%8B-%D0%B8-%D0%BB%D0%B5%D1%87%D0%B5%D0%BD%D0%B8%D0%B5-%D0%B5%D1%81%D0%BB%D0%B8-%D0%BF/