При наклоне вперед боль в поджелудочной железе
Сбой в работе поджелудочной железы может обернуться серьезным приступом. Знать о местонахождении важнейшего органа пищеварения в теле человека нужно. Это поможет определить локализацию болевого синдрома и по основным признакам быстро сориентироваться в проблеме.
Где она находится у человека, где расположена?
Рассматривая анатомическое строение брюшной полости человека, стоящего прямо, можно описать, как размещены органы в ней:
- сразу под диафрагмой находятся печень и желудок (основная часть печени – справа, желудка – слева);
- с левого бока, около желудка есть еще один орган, маленького размера, – селезенка;
- перед печенью, рядом с желудком помещается желчный пузырь;
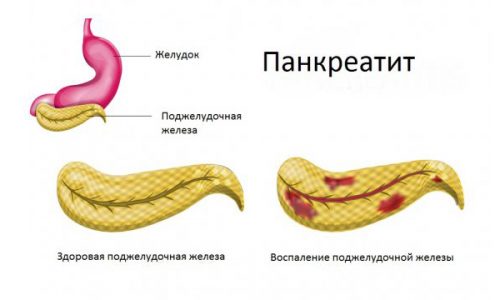
- за желудком, прижимаясь к задней стенке брюшной полости, расположена поджелудочная железа;
- ниже – начинаются толстая и тонкая кишка.
Таким образом, интересующий нас орган лежит не под желудком, как об этом ошибочно думают, исходя из названия, а за ним. Если человек находится в горизонтальном положении, тогда поджелудочная железа действительно, оказывается ровно под желудком.
Со стороны спины расположение поджелудочной определяется по позвонкам: орган упирается изнутри в область между первым и вторым позвонками, принадлежащими поясничному отделу. Со стороны живота ориентируются на пупок: примерно на 6–9 см выше его.
Если говорить о размерах, то нормой у взрослого человека считается примерно 20-сантиметровая, весящая около 75 грамм поджелудочная железа.
Состоит она из трех отделов:
- основного – головки (начинается рядом с желчным протоком);
- тела (за желудком, вдоль поперечной кишки);
- хвоста (проходит возле селезенки).
То есть основная часть поджелудочной располагается справа от срединной линии живота, а ее хвост уходит в область левого подреберья.
Какие функции выполняет орган?
Функции поджелудочной железы условно делят на две основные:
- Эндокринную (или внутреннюю).
- Экзокринную (или внешнюю).
Первая отвечает за выработку гормонов, регуляцию обмена веществ. Вторая – за выделение панкреатического сока.
Внешняя секреция важна для того, чтобы правильно переварить пищу, попавшую из желудка в двенадцатиперстную кишку. Поджелудочная железа выделяет панкреатический сок, включающий в себя достаточное количество следующих ферментов:
- липазов, которые расщепляют жиры;
- лактазов и амилазов, переваривающих углеводы;
- трипсинов и химотрипсинов, так необходимых для усвоения белков.
Ферменты – это еще не все ценные вещества, которые содержит панкреатический сок. В нем также имеются элементы, способные предохранять слизистую кишечника от чрезмерной кислотности. Эти важные вещества нейтрализуют кислоту из желудочного сока и тем самым регулируют щелочной баланс ЖКТ.
Внутренняя секреция заключается в сбалансированной выработке таких гормонов, как глюкагон и инсулин. Первый повышает глюкозный уровень в крови, второй – понижает. В результате получается адекватный углеводный обменный процесс. Если в нем что-то пошло не так – развивается сахарный диабет.
Где болит, с какой стороны?
Очень часто человеку трудно описать болевой синдром, охватывающий его во время панкреатического приступа. Ощущения могут иметь следующие вариации:
- резкая боль в правом подреберье, отдающая в поясницу;
- ноющая боль под диафрагмой с покалыванием в левую руку;
- опоясывающая пупок сильная боль, которая немного облегчается при наклонах вперед.
Воспалившая поджелудочная железа, как правило, начинает болеть с основной своей части – с головки. Поэтому и боли скорее возникают в области, расположенной чуть выше пупка, справа от срединной линии. Если резкая боль резонирует в спину, в ее поясничный отдел, речь идет уже о распространении воспаления на хвост органа и на более серьезные патологии.
Почему болит?
Болевой синдром могут вызвать патологические процессы, происходящие в поджелудочной железе:
- когда повышается внутреннее давление в органе;
- если сдавливается желчный проток;
- возможно, влияние на сенсорные нервы фиброзных изменений в тканях;
- из-за ишемии сосудов, обогащающих кровью орган;
- появление кисты или ракового образования.
Воспаленная, отекшая поджелудочная железа увеличивается в размерах и давит на соседние органы. Из-за этого боль может усиливаться и распространяться по всей брюшной области.
Причин же, по которым панкреатические боли, вообще могут возникнуть, довольно много. К самым основным первичным факторам, по которым поджелудочная железа не справляется со своими функциями и дает сбой, относят:
- систематическое переедание и увлечение жирными блюдами;
- отравление организма никотином, алкоголем, химикатами, медикаментами;
- желчекаменная болезнь.
Нередко панкреатит возникает на фоне долгого психического или физического перенапряжения. Практически все причины панкреатической боли – это длительное систематическое пренебрежение здоровьем, не долечивание хронических болезней, ослабление иммунитета.
Как понять, что болит именно она?
Иногда легко спутать панкреатическую боль с другой патологией. Например, при радикулите неприятные ощущения возникают ближе к левому боку и могут резонировать в подреберье. Поэтому нужно обращать внимание не только на то, как болит поджелудочная, но и на сопутствующие симптомы:
- Если к резкой боли добавляется непрерывная рвота, можно заподозрить пищевое отравление. Острый панкреатит отличается тем, что боль становится все интенсивнее, а рвота не приносит даже временного облегчения.
- Частые давящие неприятные ощущения вверху живота и чувство переедания от малых порций говорят о хроническом панкреатите. Дополнительно об этом могут свидетельствовать снижение веса, сухость и горечь во рту.
О серьезных проблемах поджелудочной железы можно судить и по калу. Массы на вид становятся блестящими, прилипают к стенкам унитаза и могут содержать видимые кусочки не переваренной пищи.
Основные симптомы
Нарушенная секреция поджелудочного сока вызывает типичную и для мужчин, и для женщин симптоматическую картину:
- Болевой синдром. Невыносимая режущая боль над пупком, уходящая в левое подреберье или ноющая, нарастающая. Некоторое облегчение приносит сидячее положение с наклоном вперед или «поза эмбриона».
- Диспепсические расстройства. Тошнота, рвота с желчью, диарея, вздутие, отрыжка – все эти признаки сопровождают сбой ферментации панкреатического сока.
- Интоксикация. Ферменты, заблокированные в поджелудочной железе, начинают разрушать окружающие ткани, а пища в двенадцатиперстной кишке, не получив нужные элементы для расщепления, разлагается. Все это отравляет организм и проявляется в тахикардии, холодном поту, повышении температуры тела, головных болях, сильной слабости, головокружении.
Хронический панкреатит ведет к еще более серьезным патологическим процессам в организме. Например, из-за разбалансировки выработки инсулина, начинается сахарный диабет. А нарушения обменного процесса влияет на печень. В результате появляется желтушность кожных покровов и глазных склер.
Какие симптомы и признаки патологий органа?
По клинической картине и характеру болей врачи могут определять ту или иную патологию органа.
О наличии кисты, которая растет и увеличивает пресс на панкреатические ткани, говорит характерная симптоматика:
- ноющая боль после или во время трапезы;
- приступы тошноты с головокружением;
- рвота без облегчения общего состояния.
Об отечности и увеличении воспаленной железы сигналят симптомы:
- тяжесть и вздутие верхней части живота;
- потеря аппетита и тошнота;
- привкус желчи во рту;
- нестабильный стул.
О панкреатическом неврите, при котором воспаленная зона увеличивает сенсорность нервных окончаний, свидетельствуют признаки:
- боли высокой интенсивности в левом боку с резонацией в поясницу;
- болевой синдром несколько ослабевает, если наклониться вперед и обхватить руками колени;
- тошнота возникает из-за резкого приступа боли, когда становиться трудно дышать.
Чем скорее будет поставлен точный диагноз и начато полноценное лечение, тем меньше вероятность развития патологий и последствий.
Диагностика заболеваний
Для подбора эффективной комплексной терапии, прежде всего, необходим точный диагноз. Для его квалифицированного дифференцирования проводят комплекс диагностических мер, включающий несколько этапов:
- Визуальный осмотр врачом кожных покровов, глазных склер. Прощупывание болевых зон методом пальпации.
- Изучение анамнеза, генетических предрасположенностей, других хронических заболеваний пациента.
- Изучение лабораторным методом показателей крови, кала и мочи. В кровяной сыворотке измеряют уровень панкреатических ферментов. Биохимическим анализом выявляет степень активированности билирубина и печеночной ферментации, а также глюкозо содержание. В моче анализируют амилазный уровень. Содержание не переваренных жиров определяют из кала.
- УЗИ брюшной полости показывает контуры поджелудочной и степень ее увеличения, присутствие каменистых образований или рубцов в желчепротоках. С теми же целями могут назначать рентгенографию или послойную компьютерную томографию.
Только все данные в совокупности могут дать ясную картину патологии и помочь найти наиболее эффективную стратегию лечения.
Лечение
Консервативная методика лечения состоит из медикаментозных препаратов и обеспечения максимального покоя поджелудочной железе (голода с последующим переходом на строгую диету). К терапии могут быть добавлены некоторые домашние средства и рецепты народной медицины, но только после предварительного согласования с врачом.
Антацидные препараты
Медикаментозное лечение обязательно включает прием антацидных препаратов – лекарств, способных подавлять соляную желудочную кислоту. Сила действия, продолжительность эффекта и состав – основные характеристики лекарств, которые различают в этой группе.
К самым эффективным и быстродействующим относят антациды всасывающиеся. Предпочтение отдают проверенным много раз простым соединениям:
- окисю магния;
- фосфорнокислому или сернокислому натрию;
- гидрокарбонату натрия.
В стационарном лечении эти вещества вводят в чистом виде внутривенно. В амбулаторном лечении популярны аптечные препараты, состав которых основывается на перечисленных антацидах (речь идет о микстуре Бурже, смесях Ренни или Тамс).
Антациды не всасывающиеся действуют более продолжительный период, хотя и наступает эффект от них медленнее. На этих элементах (алюминиевой соли кислоты фосфорной, гидроокиси магния, алгината) основывается фармацевтика, выпускающая такие препараты, как «Алмагель», «Фосфалюгель», «Маалокс».
Ферментные препараты
Из-за ферментативных дисфункций пища плохо усваивается, и человеку, страдающему воспалением поджелудочной железы, прописывают препараты-ферменты. Потому, на каком веществе лекарства основаны, их делят на группы:
- их животных белков;
- растительные.
В производстве первых (например, панкреатина, мезима, креона) используют белок свиной. Он улучшает пищеварение и ферментацию панкреатического сока. Но может вызывать аллергии. Особенно у детей и беременных женщин. Вторая группа действует мягче и слабее, зато основывается на не аллергенных папаине или рисовом грибке (сомилаз, пепфиз, юниэнзим).
Гастроэнтерологи предупреждают о зависимости организма, привыкшего к искусственной ферментации. Со временем поджелудочная железа отказывается вырабатывать нужные элементы самостоятельно.
Поэтому, если патология еще не зашла слишком далеко, врачи сами рекомендуют рассматривать лекарственные рецепты народной медицины (травы, отвары, настои) – те, которые улучшают перистальтику желудка и выработку ферментов естественным природным путем.
Оперативное вмешательство
Хирургический метод лечения поджелудочной железы применяют нечасто, только если традиционная терапия не справляется с задачами и патология быстро прогрессирует. Показаниями к операции становятся кисты, раковые образования, некроз поджелудочных тканей, большие камни в желчных протоках.
Операция проходит под общим наркозом. В ходе вмешательства хирург может отсечь часть органа (провести резекцию отдельного пораженного участка) или удалить только опасное образование (кисту, опухоль). В исключительных случаях возможна пересадка поджелудочной железы. Во время операции купируется воспалительный процесс, устраняется болевой синдром, проводится дренаж и вывод желчи.
Как ухаживать за органом?
Лечение поджелудочной железы – это всегда сложный и долгий процесс. Намного легче предотвратить новое воспаление органа, придерживаясь простых советов гастроэнтерологов:
- Отказаться от алкогольных напитков и никотина. Ничто так сильно не разрушает поджелудочную и печень, как эти две опасные привычки.
- Следить за здоровым рационом в питании. Обильная жирная пища ведет к тому, что поджелудочная перестает справляться с выработкой ферментов в достаточном количестве, чтобы переварилась вся вредная еда.
- Периодически нужно очищать организм от шлаков и токсинов. Раз в месяц желательно устраивать разгрузочный день, полностью отказавшись от пищи, принимая лишь целебные отвары из трав.
Укрепить здоровье поджелудочной железы помогают полезные соки, приготовленные дома: морковный, картофельный, из петрушки и алоэ вера. Очень полезно начинать день со стакана чистой воды, в которую добавлена одна столовая ложка лимонного сока и одна чайная ложка меда.
Роль диеты в лечении органа
Диетическое питание – основополагающий фактор здоровой поджелудочной железы. Задача правильного рациона в том, чтобы как можно меньше нагружать ЖКТ тяжелой пищей, перенасыщенной жирами, белками и углеводами.
Пережив панкреатический острый приступ, человеку прописан голод для полного покоя поджелудочной и возможности очиститься от интоксикации. Нормальная ферментация не сможет восстановиться без строгой диеты.
Без нее не помогут ни медикаменты, ни народные средства. Только строжайшее соблюдение советов диетологов способно действительно вылечить заболевания поджелудочной железы.
Источник статьи: http://clinica-opora.ru/%D1%82%D0%B5%D1%80%D0%B0%D0%BF%D0%B8%D1%8F/%D0%BA%D0%B0%D0%BA-%D0%B8%D0%BC%D0%B5%D0%BD%D0%BD%D0%BE-%D0%B1%D0%BE%D0%BB%D0%B8%D1%82-%D0%BF%D0%BE%D0%B4%D0%B6%D0%B5%D0%BB%D1%83%D0%B4%D0%BE%D1%87%D0%BD%D0%B0%D1%8F-%D0%B6%D0%B5%D0%BB%D0%B5%D0%B7/
При наклоне вперед боль в поджелудочной железе
Поджелудочная железа — один из главных внутренних органов человека, но большинство почти ничего не знает о его работе, заболеваниях и даже точном расположении. Однако это полезная информация, необходимая каждому: поджелудочная железа — деликатный орган, и нарушить его работу несложно. Боли в поджелудочной железе — серьезный симптом, который сопутствует многим заболеваниям.
Где находится важный орган пищеварительной системы — поджелудочная железа?
Поджелудочная железа — продолговатый орган, расположенный позади желудка, приблизительно на пять–десять сантиметров выше пупка. Длина поджелудочной железы — 15–22 сантиметра, а вес — всего 50–70 граммов. Орган состоит из трех отделов, которые врачи называют головой, телом и хвостом. Головка прилегает к двенадцатиперстной кишке, тело расположено вплотную к желудку, а хвост находится рядом с селезенкой.
Хотя поджелудочная железа — орган относительно небольшой, на нем лежит множество разнообразных функций. Поджелудочная выделяет панкреатический сок — «коктейль» из ферментов и солей, необходимых для расщепления различных питательных веществ и их усвоения. Без ферментов мы не смогли бы переваривать пищу. Их в нашем теле вырабатываются десятки видов, не только в поджелудочной, но и в желудке, и в слюнных железах, и в кишечнике.
Интересный факт
За сутки поджелудочная железа может выделять до одного литра панкреатического сока.
Каждый фермент предназначен для расщепления строго определенного типа веществ: одни занимаются белками, другие — соединительными тканями, третьи — углеводами, и так далее. Нехватка даже одного из них может привести к существенным проблемам с пищеварением.
Кроме того, поджелудочная железа вырабатывает гормоны, необходимые для обменных процессов — в частности, инсулин.
Почему болит поджелудочная железа: выясняем причины
Боли в поджелудочной железе никогда не возникают просто так. Они всегда сигнализируют о неполадках, более или менее серьезных.
Боли в поджелудочной железе часто возникают при таких заболеваниях, как панкреатит, вирусные гепатиты, патологии желчевыводящих путей, при которых нарушается отток желчи, диабет, опухоли, аутоиммунные заболевания, глистные инвазии. Сильнее всего боль в поджелудочной железе проявляется при панкреатите.
На заметку
Примерно 90% пациентов с панкреатитом жалуются на сильные боли в поджелудочной железе, и только у 10% заболевание проходит без болевого синдрома.
Болевые ощущения нередко сопровождают прием некоторых лекарственных препаратов, таких как кортикостероиды, гормональные препараты, антибиотики тетрациклинового ряда.
Однако очень часто боль в поджелудочной вызывается не болезнями, а погрешностями в диете. Если мы переедаем или употребляем слишком много алкоголя и тяжелых жирных продуктов, железа работает на пределе возможностей, чтобы помочь организму их усвоить.
Как понять, что болит именно поджелудочная железа? Опознать проблему нетрудно, боль в поджелудочной железе проявляется достаточно специфически. Болевые ощущения локализованы в области вокруг пупка, а при остром панкреатите отдает в спину — этот эффект врачи называют «опоясывающей болью». Боли в поджелудочной усиливаются после обильной или жирной пищи, алкогольных напитков, а также в положении лежа на спине. Эта боль практически не купируется анальгетиками и спазмолитиками, носит постоянный, неприступообразный характер и немного ослабевает, если сесть и наклониться вперед. При панкреатите, помимо боли, наблюдаются тошнота и рвота, слабость, потливость.
Что делать, если болит поджелудочная железа: рекомендации
Боль в поджелудочной часто бывает настолько сильной, что у человека не остается иного выхода, кроме обращения к врачам. И это правильное решение: заподозрив неполадки с поджелудочной, ни в коем случае нельзя заниматься самолечением. Как мы уже говорили выше, эта боль сопровождает множество разных заболеваний, которые требуют различной терапии. А определить причину можно только после всесторонней диагностики: лабораторных исследований, УЗИ, томографии, рентген-исследования и, в некоторых случаях, диагностической лапароскопии.
Терапия основного заболевания всегда включает в себя комплекс мер.
- Диета. Первая задача при лечении поджелудочной железы — максимально разгрузить этот орган, облегчить его работу. Вне зависимости от того, что вызвало боль в поджелудочной, назначается щадящая диета. В первую очередь нужно полностью исключить алкоголь, газированные напитки, кофе и крепкий чай, острую, жирную, жареную пищу, шоколад. Даже у здоровых людей злоупотребление этими продуктами может вызвать неприятные ощущения в области поджелудочной железы. Обычно назначается так называемый стол №5 — меню, основанное на ограничении в жирах и кислых продуктах. Стол №5 — это пища, приготовленная на пару или отварная, пудинги и заливное, нежирное мясо, птица и рыба, продукты, богатые пектинами и клетчаткой: зерновой хлеб, сладкие ягоды, макароны, овощи. Питаться нужно часто и понемногу — это позволяет ЖКТ усваивать пищу, не включая «аварийный режим». Желательно есть как минимум пять раз в день, но порции должны быть небольшими. Кстати, такая диета будет полезна не только тем, кто страдает от серьезных заболеваний печени и поджелудочной железы. Она поможет восстановиться после чрезмерного застолья. Даже здоровым людям знакомы такие симптомы, как тяжесть в желудке, тошнота, метеоризм и расстройство желудка — расплата за переедание или непривычную пищу. После праздников с их бесконечными обедами и возлияниями будет полезно временно переключиться на мягкую диету, чтобы вернуть пищеварение в норму. Стол №5 — диета комфортная и не предполагает отказа от широкой группы продуктов.
- Медикаментозная терапия. Лечение зависит от основного заболевания, но в любом случае врач назначит препараты, которые помогут снять симптомы и улучшить работу пищеварительного тракта. При боли в поджелудочной железе назначают обезболивающие средства для купирования острых приступов, антациды для восстановления уровня желудочной кислотности и нормализации функции пищеварения, а также ферментные препараты (при хроническом панкреатите вне периода обострений). Ферменты, которые содержатся в них, практически не отличаются от наших собственных ферментов и помогают справиться с усвоением пищи, если поджелудочная железа не может вырабатывать достаточное количество панкреатического сока. Кроме того, в некоторых случаях назначают желчегонные средства, антисекреторные вещества (так называемые Н2-блокаторы гистаминовых рецепторов и ингибиторы протонной помпы).
Боль в поджелудочной железе — симптом, который нельзя игнорировать. Однако стоит помнить о том, что пусть и редко, но болезни поджелудочной могут развиваться практически бессимптомно. Поэтому желательно хотя бы раз в пару лет проходить общее обследование у гастроэнтеролога. Это особенно актуально для тех, кто не привык отказывать себе в алкоголе, жирной и жареной пище.
Боли в поджелудочной железе свидетельствуют о воспалительном поражении тканей эндокринного органа. Приводят к стремительному ухудшению самочувствия пациента и нарушению его работоспособности, требуют оказания неотложной медицинской помощи.
Боли в поджелудочной железе свидетельствуют о воспалительном поражении тканей эндокринного органа.
Где и что болит
При поражении поджелудочной железы боль имеет распространенный характер. Во многом это зависит от того, в какой части органа локализуется патологический процесс:
- Головка поджелудочной железы. Провоцирует появление боли под ребрами справа, имеет тенденцию к распространению в нижнюю часть живота, по ходу петель кишечника.
- Тело эндокринного органа. Неприятные ощущения локализуются под ложечкой (в верхней части живота, в области эпигастрия).
- Хвост. Приводит к возникновению болей с левого боку.
Воспаление всех частей органа провоцирует то, что локализация болей не всегда может быть установлена. У человека болит все в районе поджелудочной железы: слева, справа, в спине, в подвздошной и паховой областях.
Характер боли в поджелудочной железе
Острый приступ панкреатита сопровождается выраженным болевым синдромом. При этом боль развивается внезапно, имеет острый, пульсирующий, режущий, колющий, постоянный и опоясывающий характер. Сильно увеличивается при пальпации живота. Пациент не может найти положение, способствующее облегчению самочувствия, боль долго не проходит даже после применения анальгетиков. Возможно развитие болевого шока.
Хроническое течение заболевания имеет менее выраженную клиническую симптоматику. Боль появляется периодически, тупая и ноющая.
Острый приступ панкреатита сопровождается выраженным болевым синдромом. Сильно увеличивается при пальпации живота.
Когда болит
Боли в поджелудочной железе свидетельствуют о развитии воспалительного процесса. Чаще всего это случается после воздействия провоцирующих факторов: после алкоголя, отравления или резкого нарушения диеты.
Приступ панкреатита может возникнуть в любое время суток: ночью, утром, днем или вечером. Часто это происходит натощак.
Спровоцировать ухудшение больного с хроническим воспалением поджелудочной железы способны занятия спортом. Боль появляется при беге, длительной ходьбе. Приступ может возникнуть на вдохе, при наклоне туловища в сторону, надавливании или нажатии в области проекции эндокринного органа.
Спровоцировать ухудшение больного с хроническим воспалением поджелудочной железы способны занятия спортом. Боль появляется при беге, длительной ходьбе.
Сколько длятся
Приступ боли в поджелудочной железе при панкреатите может продолжаться от 2-3 часов до нескольких дней. Это зависит от индивидуальных особенностей организма больного, степени поражения тканей поджелудочной железы, интенсивности воспалительного процесса и своевременности оказания медицинской помощи.
Чаще всего приступ панкреатита длится не дольше чем неделю.
Как отличить боль в поджелудочной от боли в желудке
При гастрите боль появляется чаще всего после приема пищи, имеет тупой характер, локализуется в эпигастрии.
Боль при воспалении поджелудочной железы носит внезапный и более интенсивный характер. Сосредоточивается преимущественно в левом подреберье или охватывает всю поясницу (опоясывающая боль).
В чем заключается специфика лечения гастрита и панкреатита читайте в следующей статье.
Причины
Приступ панкреатита развивается вследствие закупорки выводного протока органа, развития воспаления и отека тканей или формирования рубцов и уменьшения просвета выводного протока. Причин этого явления чрезвычайно много: интоксикации алкоголем, медикаментами и другими вредными веществами. Воспаление может развиваться вследствие инфицирования органа патогенными микроорганизмами и под влиянием прочих провоцирующих факторов.
Панкреатит способен провоцировать развитие некоторых заболеваний, таких как межреберная невралгия, болезни сердца и патологии диафрагмы.
Приступ панкреатита развивается вследствие закупорки выводного протока органа, развития воспаления и отека тканей или формирования рубцов и уменьшения просвета выводного протока.
Симптомы
Воспаление поджелудочной железы характеризуется появлением не только боли, но и многих других симптомов. Первые признаки включают в себя возникновение тошноты и рвоты. Характерно расстройство стула в виде диареи (понос). При высокой степени тяжести заболевания повышается температура тела, развивается слабость и интоксикация организма.
Главное проявление хронического воспаления поджелудочной железы заключается в том, что у больного наблюдается нарушение стула в виде постоянных запоров и тошнота при пренебрежении диетой.
Что делать, если болит поджелудочная железа
При возникновении приступа панкреатита больной должен немедленно обратиться за медицинской помощью.
Как оказать первую помощь при панкреатите?
При возникновении приступа панкреатита больной должен немедленно обратиться за медицинской помощью.
Первая помощь
До приезда скорой помощи человек может принять обезболивающие или спазмолитические препараты (Но-шпа, Дротаверин и др.), а также приложить холод к эпигастральной области. Это поможет снять боль и отек.
Категорически запрещено есть или принимать ферменты поджелудочной железы. Это может привести к активизации выработки пищеварительных ферментов органа, что грозит самоперевариванием клеток и ухудшением состояния.
К какому врачу обратиться
Лечением воспаления поджелудочной железы занимаются терапевт и гастроэнтеролог. Приступ панкреатита лечится только в условиях стационара, где помощь оказывает хирург.
Диагностика
Заподозрить воспаление поджелудочной железы можно на основании данных анамнеза и осмотра пациента. Чтобы убедиться в том, что это панкреатит, установить степень тяжести заболевания, характер и распространение воспалительного процесса, человек должен пройти дополнительные лабораторные и инструментальные методы исследования. К ним относятся:
- Аускультация брюшной стенки (прослушивание с помощью фонендоскопа). Отсутствует перистальтика кишечника.
- Общий анализ мочи. Свидетельством воспалительного процесса в поджелудочной железе является наличие в урине амилазы.
- Общий анализ крови. Присутствуют признаки воспалительного процесса в организме человека: повышается уровень лейкоцитов и скорость оседания эритроцитов.
- Биохимический анализ крови. Повышаются показатели амилазы, липазы, глюкозы, мочевины, наблюдается снижение общего белка. В крови появляется С-реактивный белок.
- Ионограмма. Показана к проведению при массивной рвоте и риске возникновения обезвоживания. При этом происходит снижение уровня калия, кальция и натрия.
- УЗИ поджелудочной железы. Это главный метод диагностики, позволяющий установить состояние органа.
- Диагностическая лапароскопия. Дает возможность определить наличие прямых признаков панкреатита, к которым относятся появление геморрагического экссудата в брюшной полости, пятен цитостеатонекроза на поджелудочной железы и брюшине, наличие кровоизлияний и др.
- Компьютерная томография. Высокоточный метод, с помощью которого можно установить очаги некроза, подробно рассмотреть структуру органа в разрезе.
Лечение
Лечение панкреатита нужно начинать незамедлительно. Чтобы убрать боли в поджелудочной железе, показано применение анальгетиков, спазмолитиков и мочегонных препаратов. При выраженном воспалительном процессе рекомендуется использовать не таблетки, а уколы. Эти лекарственные средства позволят быстро снять отек и спазм выводного протока эндокринного органа, обеспечат выведение пищеварительных ферментов в двенадцатиперстную кишку.
Помимо медикаментозных средств в схему лечения включают народные методы терапии и специальную диету.
Медикаментозная терапия
Необходимые препараты для лечения панкреатита врач подбирает индивидуально для каждого пациента. При активизации воспалительного процесса используют спазмолитики, М-холинолитики, антиферментные и антисекреторные лекарства. При недостаточной функции поджелудочной железы показано применение панкреатических ферментов.
При недостаточной функции поджелудочной железы показано применение панкреатических ферментов.
Лечение заболевания включает нормализацию кислотно-щелочного баланса, витаминотерапию, использование средств для стимуляции моторной функции кишечника и парентеральное питание.
Народные средства
В комплексном лечении панкреатита широко применяют народные методы лечения. В их основе лежит использование лекарственных трав, обладающих противовоспалительным, обезболивающим, спазмолитическим и противомикробным действием.
В терапии панкреатита показано применение следующих рецептов:
- Смешать 10 г цветков ромашки, 30 г семян укропа, 20 г плодов боярышника, 20 г цветов бессмертника песчаного, 30 г листьев перечной мяты. Все травы измельчить, 2 ст.л. сбора залить 500 мл кипятка и настоять в течение 2-3 часов. Перед использованием процедить и принимать по 50-70 мл 3 раза в день. Средство снимает отек, воспаление, оказывает желчегонное и болеутоляющее действие.
- Смешать по 50 г корневища аира и корней одуванчика, по 25 г шишек хмеля, корней крапивы и травы чабреца. Массу смолоть на кофемолке и 5 ст.л. порошка смешать с 200 г жидкого меда. Лекарство принимать ежедневно по 1-2 ч.л. в течение 3-4 недель.
В комплексном лечении панкреатита широко применяют народные методы лечения. В их основе лежит использование лекарственных трав, обладающих противовоспалительным, обезболивающим, спазмолитическим и противомикробным действием.
Диета
Первые несколько дней после приступа больной должен голодать. Утолять жажду можно негазированной минеральной водой, несладким чаем и отваром на основе шиповника.
В дальнейшем человек должен всю жизнь воздерживаться от употребления спиртного. Под запрет попадают жирная, жареная, соленая пища.
Следует избегать продуктов, содержащих большое количество разрыхлителей, ароматизаторов, красителей и других вредных компонентов.
Боли в поджелудочной железе у женщин
Воспаление поджелудочной железы у женщин характеризуется более слабыми клиническими проявлениями, чем у мужчин. В первую очередь это обусловлено тем, что представительницы прекрасного пола бережнее относятся к своему здоровью. Не употребляют в больших количествах спиртное, часто придерживаются диеты, при которой в рационе отсутствуют вредные продукты, обеспечивающие повышенную нагрузку на поджелудочную железу.
При беременности
Во время вынашивания плода организм женщины испытывает повышенные нагрузки. Это грозит активизацией всех хронических заболеваний, в т.ч. и панкреатита.
На этапе планирования беременности женщина должна пройти комплексное обследование, чтобы предотвратить развитие возможных осложнений.
Во время вынашивания плода организм женщины испытывает повышенные нагрузки. Это грозит активизацией всех хронических заболеваний, в т.ч. и панкреатита.
Специфика у мужчин
Воспаление поджелудочной железы чаще всего диагностируется у мужчин. Причин этому много: злоупотребление алкоголем, курение, нерациональное питание, физические перегрузки. Кроме того, мужчины редко обращаются за медицинской помощью своевременно, поэтому заболевание диагностируется на поздних стадиях и сопровождается выраженными клиническими проявлениями.
Особенности у детей
Воспаление поджелудочной железы у детей – чрезвычайно распространенное явление. На начальных стадиях развития заболевание маскируется под другие патологии ЖКТ: гастрит, язвенную болезнь, холецистит и др.
Панкреатит в детском возрасте часто приводит к нарушению обмена веществ, что грозит развитием сахарного диабета.
Воспаление поджелудочной железы у детей – чрезвычайно распространенное явление.
Панкреатит — опасная болезнь, которая может повлечь за собой серьезные осложнения, поэтому особо важно выявит самые первые симптомы панкреатита у детей.
Профилактика
В основе профилактики панкреатита лежит соблюдение диеты. В рационе должны присутствовать свежие овощи и фрукты, кисломолочные продукты, диетическое мясо и нежирная рыба, различные каши. Желательно исключить или ограничить употребление кофе, спиртных напитков, жареного, соленого, полуфабрикатов и фастфуда.
Следует вести здоровый образ жизни – заниматься физкультурой, совершать длительные пешие прогулки.
При возникновении признаков ухудшения самочувствия нужно своевременно обратиться за медицинской помощью и пройти комплексное обследование. Это даст возможность диагностировать заболевание на ранней стадии, что ускорит выздоровление. Кроме того, это позволит не допустить развития онкологии (опухоль поджелудочной железы и других органов).
Острая боль в Поджелудочной железе.
Проблемы желчного пузыря и поджелудочной железы – Школа доктора Комаровского
Отзывы
Татьяна, 42 года, Санкт-Петербург: “Болею панкреатитом более 5 лет. Стабилизировать состояние удалось с помощью жесткой диеты. При малейшей погрешности в питании моментально появляются боли в области желудка и под левым ребром.”
Антонина, 66 лет, Омск: “Хроническое воспаление поджелудочной железы привело к нарушению функционирования органа. Ухудшилась выработка не только пищеварительных ферментов, но и инсулина. Вследствие этого развился сахарный диабет, что стало неприятным сюрпризом.”
Источник статьи: http://mr-gergebil.ru/pri-naklone-vpered-bol-v-podzheludochnoj-zheleze/