Обострение панкреатита: первые меры помощи при приступе
Статистика утверждает, что панкреатит в последние годы стал весьма распространенным заболеванием. Например, в нашей стране на 100 000 человек населения встречается 27,4–50 случаев хронического панкреатита, примерно такая же картина и в европейских странах [1] . Увеличивается и количество больных, страдающих от острой формы заболевания: в России частота случаев колеблется от 10 до 13% от общего числа пациентов с хирургическими патологиями органов брюшной полости [2] .
Панкреатит: виды, причины и симптомы заболевания
В медицине панкреатит определяется как воспалительное заболевание поджелудочной железы — одного из важнейших человеческих органов, отвечающего за выработку пищеварительного сока и играющего одну из ключевых ролей во всем процессе переваривания и усваивания пищи. Согласно классификации выделяется несколько основных форм панкреатита:
- Острый панкреатит, при котором происходит активизация пищеварительных ферментов в самой поджелудочной железе, в результате чего поражаются ее ткани — происходит «самопереваривание» органа, сопровождающееся отеком и некрозом клеток, а также возможным поражением окружающих тканей и органов. Причинами острого панкреатита могут быть заболевания желчных протоков (35%), травмы живота, отравления, тяжелые аллергические реакции. Но один из главных факторов, провоцирующих заболевание — злоупотребление алкоголем (55% случаев вызвано именно этой причиной) [3] .
- Острый рецидивирующий панкреатит напоминает легкую форму острого панкреатита, но характеризуется повторными приступами различной степени интенсивности. Диагностировать эту форму очень трудно.
- Хронический панкреатит (ХП) — самостоятельное, медленно прогрессирующее заболевание поджелудочной железы, которое отличается чередованием периодов обострений и ремиссий. Традиционно одной из основных причин развития ХП также считается злоупотребление алкоголем (60–70%) [4] . Кроме того, вызвать заболевание способно и неправильное питание с преобладанием жирной и острой пищи, провоцирующее чрезмерную нагрузку на поджелудочную железу. Иногда ХП возникает как следствие распространения на железу язвы желудка или двенадцатиперстной кишки. Выделяются две основные стадии заболевания. Первая может длиться несколько лет, при этом больного практически ничто не беспокоит. Эта стадия без должного лечения неминуемо перейдет в следующую, на которой поражения органа оказываются весьма серьезными, симптомы проявляются уже постоянно и при этом часто возникают периоды обострения.
Для острого и хронического панкреатита в стадии обострения характерны три общих симптома: резкая и сильная боль в верхней части живота, опоясывающая тело или отдающая в спину, обильная рвота, не приносящая облегчения, и напряжение мышц верхней части живота, выявляемое на обследовании.
Любая форма панкреатита рано или поздно приводит к ферментной недостаточности поджелудочной железы, проще говоря — нехватке пищеварительных ферментов. Симптомы ферментной недостаточности при панкреатите обычно весьма ярко выражены — это метеоризм, изжога, тошнота, полифекалия. Один их характерных признаков — наличие в кале непереваренных комочков пищи и большого количества жиров. Так происходит из-за того, что пищеварительная система не справляется с перевариванием еды, которая остается в просвете кишечника и раздражает его, при этом поступление в кровь питательных веществ существенно снижается. Из-за слабого усвоения питательных веществ у больного со временем возникает авитаминоз, анемия и как результат — общее истощение организма.
Чем может быть спровоцировано обострение хронического панкреатита и сколько оно длится
Хронический панкреатит — заболевание коварное, человек может спокойно жить и не ощущать симптомов достаточно долго. Но что же играет роль «спускового крючка» в переходе заболевания в фазу обострения? Те же самые причины, которые вызывают развитие самого заболевания.
- Во-первых, острый приступ панкреатита появляется из-за нарушения режима питания. Переедание, особенно если в постоянном меню большое количество острых и жирных блюд, фастфуда, копченостей и консервов, неминуемо приводит к чрезмерной нагрузке на больной орган.
- Во-вторых, это все то же легкомысленное отношение к алкоголю — употребление спиртного даже в относительно небольших дозах может перевести заболевание в острую стадию.
- В-третьих, толчком может стать интоксикация при ОРВИ или приеме некоторых лекарственных препаратов: хроническим больным стоит осторожно относиться к любой медикаментозной терапии, особенно если она не была назначена врачом.
- В-четвертых, спровоцировать начало приступа панкреатита могут некоторые аутоиммунные заболевания (например муковисцидоз), физическое переутомление или хронический стресс.
Первым и главным сигналом о начале приступа является появление острой боли в области эпигастрия, иногда иррадиирущей в спину или область сердца, — этот симптом характерен для 80–90% всех пациентов [5] . После приема пищи болевые ощущения обычно усиливаются, снизить их можно, приняв положение сидя или наклонившись вперед. Иногда боль невозможно устранить приемом обезболивающих, а при нарастании ее интенсивности возможны даже болевой шок и потеря сознания.
Боли при обострении панкреатита могут появляться через час-два после приема жирной или острой пищи. Бывает, что приступ панкреатита начинается и позже — спустя 6–12 часов. Еще бóльшая «отсрочка» нередко наблюдается после злоупотребления алкоголем — она может достигать двух или даже трех суток. Во врачебной практике отмечались случаи начала приступа в ближайшие минуты в результате употребления холодных шипучих напитков. В отдельных случаях боль вообще не имеет очевидной связи с приемом пищи.
По мере обострения хронического панкреатита у пациента возникает специфическая горечь в полости рта, белесоватый налет на языке, снижение аппетита, тошнота, рвота, не улучшающая самочувствие больного. Точно ответить на вопрос «Сколько длится приступ панкреатита?» сложно — от часа до нескольких суток, а сам период обострения панкреатита с регулярно повторяющимися приступами — от недели и более.
Самостоятельно лечить обострение нельзя: по статистике, примерно 15–20% больных погибают от осложнений, возникших именно во время приступа [6] . При его начале нужно немедленно вызвать бригаду скорой медицинской помощи, а до ее приезда рекомендуется выполнить несколько простых рекомендаций, позволяющих немного облегчить состояние больного.
Первая помощь при приступе
Формула первой помощи проста — «холод, голод и покой». Больному при приступе необходимо как можно скорее обеспечить все три ее составляющие:
- полностью исключить прием любой пищи и жидкостей (кроме чистой прохладной воды), чтобы снять нагрузку с поджелудочной железы — этот запрет будет действовать до того момента, пока состояние человека не придет в норму;
- уложить больного в постель на спину, при рвоте допустимо принять положение на боку с прижатыми к животу коленями;
- приложить холодный компресс к области поджелудочной.
Самостоятельно принимать лекарственные препараты в этом случае запрещено — грамотная помощь при обострении панкреатита может быть оказана только врачом в условиях стационара. Именно там пациент пройдет обследование, и на основании комплекса диагностических мероприятий ему будет назначена адекватная терапия. В этот комплекс входит пальпация, лабораторная диагностика, включающая развернутый клинический, биохимический анализ крови и бактериологическое исследование экссудата брюшной полости (выполняется при проведении операции), исследование ферментов и инструментальная диагностика — УЗИ органов брюшной полости, и по показаниям — МРТ, компьютерная томография (рентгенография).
В ходе лечения выраженную боль снимают при помощи анальгетиков и спазмолитиков, последние также необходимы для восстановления нормального оттока панкреатического сока. При обнаружении инфекции или при операции назначаются антибактериальные препараты. Для снижения активности поджелудочной возможно назначение антагонистов соматотропина. По показаниям проводится откачивание желудочного содержимого и интенсивная дезинтоксикационная терапия.
В период обострения панкреатита применение ферментных препаратов противопоказано.
Для корректировки изменений в организме больного применяется соответствующее симптоматическое лечение, которое может включать препараты, поддерживающие работу сердца, нормализующие артериальное давление и другие.
Если у пациента развивается омертвение тканей поджелудочной железы — панкреонекроз, — проводится операция по их удалению.
Что можно сделать после обострения
После снятия приступа панкреатита лечение должно быть направлено в первую очередь на поддержку функции поджелудочной железы и ее способности полноценно переваривать поступающую в организм пищу. Поджелудочная железа не способна самовосстанавливаться, а значит, работать без поддержки при хроническом панкреатите она не может. Именно поэтому одним из главных направлений лечения в период ремиссии является ферментная терапия — та самая, которая не разрешается при обострении болезни.
Заместительная ферментная терапия не способна восстановить поджелудочную железу, но может взять на себя часть ее функций. Соответствующие ферментные препараты назначаются длительно, иногда пожизненно — с их помощью организм человека полноценно получает все необходимые ему питательные вещества из пищи.
Но это не единственная функция ферментосодержащих препаратов: доказана их способность купировать сам болевой синдром и минимизировать секреторную функцию поджелудочной железы, обеспечивая ей функциональный покой. Эта способность реализуется за счет механизма обратного торможения выработки ферментов.
Кроме ферментной терапии, больному назначается специальная диета, также снижающая нагрузку на пораженный орган. Рекомендуется отказаться от животных жиров, кислой, жареной, соленой, копченой пищи, крепких бульонов и супов на их основе. И, конечно, под полный запрет попадают алкоголь и курение.
Снятие приступов при хроническом панкреатите и особенно последующая профилактика панкреатической недостаточности требуют от врача и пациента долгой и слаженной совместной работы. Самолечение в этом случае легко может привести к серьезным осложнениям, чреватым угрозой для жизни.
Капсулы с микрогранулами при панкреатической недостаточности
Для терапии панкреатической недостаточности в период ремиссии после обострения панкреатита можно принимать препараты в форме микрогранул — самой доступной для организма лекарственной формы. Примером такого препарата является Микразим ® , в состав которого входит натуральный панкреатин животного происхождения. Препарат выпускается в дозировке 10 000 и 25 000 единиц, терапевтическая доза для пациента подбирается врачом индивидуально.
Микрогранулы, покрытые кислотоустойчивой оболочкой, предохраняющей их от разрушительного действия желудочного сока, содержат в себе активные вещества лекарственного средства Микразим ® . Сами микрогранулы «упакованы» в желатиновые капсулы, оболочка которых в желудке, наоборот, быстро растворяется и высвобождает микрогранулы. Маленький размер гранул позволяет им равномерно перемешиваться с пищей и под действием перистальтики вместе с пищевым комом поступать в двенадцатиперстную кишку, а затем и в тонкий кишечник. Здесь, в щелочной среде, оболочка гранул растворяется, а панкреатические ферменты немедленно приступают к своей основной функции. Активность препарата отмечается всего через 30 минут после приема.
Действие Микразима ® аналогично действию натуральных ферментов — амилазы, протеазы и липазы. Точно так же, как и они, препарат расщепляет и переваривает белки, жиры и углеводы, попадающие в ЖКТ человека. После того как ферменты выполнили свою задачу, их излишек без остатка выводится из организма, не проникая в кровоток.
Микразим ® показан прежде всего при хроническом панкреатите в стадии ремиссии. Но, кроме этого, его можно успешно использовать для лечения ферментной недостаточности иного происхождения — вызванной удалением поджелудочной железы, муковисцидозом, лучевой терапией, а также некоторыми другими состояниями и патологиями. Возможен прием препарата и здоровыми людьми — для снятия нагрузки на поджелудочную после нарушения режима питания.
Противопоказаниями являются острый панкреатит, хронический панкреатит в стадии обострения, индивидуальная непереносимость компонентов.
* Полиферментный лекарственный препарат Микразим ® включен в перечень ЖНВЛП. Регистрационный номер препарата (дозировка 10 000 и 25 000 единиц) в Государственном реестре лекарственных средств — ЛС-000995 от 18 октября 2011 года, переоформлен бессрочно 26 сентября 2019 года [7] .
Источник статьи: http://www.pravda.ru/navigator/obostrenie-pankreatita.html
Как проявляется панкреатит? Что делать при приступе?
Что такое панкреатит?
Панкреатит – это воспаление поджелудочной железы. Причиной возникновения панкреатита является перекрывание протока железы камнями из желчного пузыря, опухолью или кистой. В такой ситуации происходит сбой оттока пищеварительных соков с ферментами в тонкий кишечник. Эти панкреатические ферменты скапливаются со временем и начинают влиять на ткани самой железы. И в результате получается, что поджелудочная железа переваривает сама себя.
Такие ферменты могут разрушить не только все ткани железы, но и находящиеся рядом кровеносные сосуды и другие органы. Итогом может стать смерть.
Причины панкреатита
На железу оказывает влияние и рацион человека, и его образ жизни в целом. Чтобы углеводы, жиры и белки могли быть усвоены организмом, в нем должны присутствовать определенные ферменты, например – липаза для возможности усвоения жиров, трипсин для усвоения белков. Когда человек вводит в свой рацион продукты, в которых преобладают вредные вещества, либо, когда он злоупотребляет алкоголем, либо, когда проходит терапию определенными лекарственными препаратами – работа поджелудочной железы нарушается. Подобное замедление приводит к тому, что в органе и в его протоках происходит застой сока. Процесс переваривания пищи даёт сбой, в итоге, человек начинает страдать от воспаления железы – острого панкреатита. Спровоцировать его способно отравление, переедание, полученная травма.
Воспаление отдельно поджелудочной железы – явление крайне редкое, почти всегда в этот патологический процесс вовлекаются иные органы пищеварения. Сложность диагностики её состояния заключается в том, что она располагается в глубине организма и имеет небольшие размеры.
Ученые определили ряд факторов, приводящих к развитию панкреатита:
Болезни желчного пузыря и желчевыводящих путей. Это наиболее частая причина развития воспаления. Дело в том, что при сформировавшейся непроходимости желчевыводящих путей и при забросе желчи, поджелудочная железа даёт патологическую химическую реакцию. В ней накапливаются вещества, стимулирующие работу вырабатываемых ферментов, против тканей самого органа. Происходит постепенное разрушение кровеносных сосудов, ткани железы сильно отекают, в ней появляются кровоизлияния. Согласно имеющимся данным, панкреатит по причине нарушения работы желчного пузыря и его путей развивается в 70% случаев (если исключить алкогольную природу болезни). Остальные причины воспаления железы ученые относят к идиопатическим, то есть тем, установить которые невозможно.
Болезни двенадцатиперстной кишки и желудка. Выброс кишечного содержимого в протоки железы может происходить при недостаточности сфинктера Одди. Это происходит при таких болезнях, как: гастрит и язва, снижение двигательной активности двенадцатиперстной кишки или её воспаление.
Интоксикации различной этиологии. Отравление алкоголем, химическими веществами, пищей и даже заражение глистами, — все это может привести к формированию панкреатита. Кроме того, вред наносит регулярное потребление фруктов и овощей с пестицидами, включение в меню продуктов, богатых на химические добавки.
Повышение артериального давления, атеросклероз сосудов, период вынашивания ребенка, сахарный диабет. Любое заболевание, приводящее к нарушению кровообращения, вызывает его сбой и в поджелудочной железе. В итоге происходит нарушение её питания и формирование воспаления. Во время вынашивания ребенка недостаток кровообращения возникает из-за давления матки на сосуды органы, способствуя развитию его ишемии. Поэтому все беременные находятся в зоне повышенного риска на предмет развития панкреатита.
Переедание. Если в организме нарушается баланс жирового обмена, железа начинает продуцировать ферменты в большем количестве. Если нарушения жирового обмена приобретают хронический характер, то риск развития воспаления органа значительно возрастает. Особенно опасно включать в меню жареную и жирную пищу.
Прохождение терапии и приём по этой причине определенных лекарственных препаратов. Негативно отразиться на работе поджелудочной железы способны следующие препараты: Метронидазол, Фуросемид, Азатиоприн, Тетрациклин, Эстрогены, Глюкокортикостероиды, Ингибиторы холинэстеразы, Тиазидные диуретики, Сульфаниламиды и НПВС.
Травмы органа. Привести к воспалению способны операции на двенадцатиперстной кишке и желчном пузыре, тупые травмы живота, его ранения.
Аллергия. Некоторые разновидности панкреатита могут быть спровоцированы аллергическими реакциями организма. В нем начинают вырабатываться антитела, склонные к аутоагрессии. Аналогичные процессы происходят при панкреатите, когда железа самостоятельно себя уничтожает. (Читайте также: Причины, симптомы и лечение аллергии)
Инфекции. Ветряная оспа, хронический тонзиллит, печеночная недостаточность, гепатит, свинка, воспаления гнойного характера, с локализацией в полости брюшины и вне нее, дизентерия и сепсис кишечника – все эти инфекции способны спровоцировать воспаление поджелудочной железы.
Генетическая предрасположенность. Возможны генетические нарушения, которые провоцируют развитие заболевания в раннем детстве.
Статистика панкреатита по причинам появления
40% всех пациентов с воспалением поджелудочной железы являются алкоголиками. У них чаще всего выявляют либо некроз органа, либо деструктивные его нарушения.
30% больных – пациенты, имеющие желчнокаменную болезнь в анамнезе.
20% больных – пациенты с ожирением. (Читайте также: ожирение: степени ожирения и его причины)
5% больных – пациенты, перенесшие травму органа или интоксикацию организма, принимающие лекарственные препараты.
Менее 5% больных – пациенты, имеющие наследственную предрасположенность к формированию воспаления, либо страдающие от врожденных дефектов развития органа.
Как проявляется панкреатит?
Воспаление органа сопровождается симптомами, перекликающимися с признаками серьезного отравления. Ферменты, при панкреатите, остаются в протоках поджелудочной железы или в самом органе и разрушают его изнутри. Кроме того, они всасываются в кровь, что и приводит к развитию интоксикации организма.
Итак, как проявляется панкреатит? Можно выделить следующие признаки:
Сильные боли всегда сопровождают воспаление железы. Они мучают больного на постоянной основе, их характер – режущий или тупой. Боли могут быть настолько сильными, что способны спровоцировать болевой шок. Место их локализации – правое подреберье или левое подреберье, либо область, расположенная немного ниже серединного края грудины. Точное место возникновения боли зависит от того, какая именно часть органа подверглась воспалению. Если воспалена вся железа, то боли носят опоясывающий характер.
Повышение температуры тела, падение или рост давления. Чем интенсивнее воспаление, тем хуже будет чувствовать себя больной. Температура тела растет до высоких значений, возможны скачки артериального давления.
Изменение цвета кожи на лице. Во-первых, черты лица больного заостряются. Во-вторых, кожные покровы бледнеют, а затем вовсе становятся землисто-серыми.
Возникновение рвоты. После того, как происходит выход рвотных масс наружу, больной не испытывает чувства облегчения. Сами массы содержат в себе непереваренную пищу, а впоследствии желчные массы. В связи с этим, голодание – это важный момент лечения воспаления, который закладывает основу для дальнейшего успешного восстановления.
Тошнота и икота. Кроме того, может появиться отрыжка и сухость во рту.
Формирование запора или развитие диареи. Чаще всего, острая фаза сопровождается появлением пенистого зловонного стула, в котором присутствуют частички пищи. Запор часто становится первым признаком развития воспаления, параллельно больной испытывает затвердевание мышц живота и вздутие.
Появление одышки. Этот симптом формируется по причине потери электролитов во время рвоты. У человека выступает липкий пот, на языке формируется желтый налет в большом количестве.
Вздутие. Остановка работы кишечника и желудка приводит к вздутию живота, что диагностирует врач при выполнении пальпации.
Появление синюшных пятен. Они возникают, главным образом, на пояснице и около пупка. При этом кожа кажется мраморной, а в районе паха она может стать сине-зеленой. Причина такого состояния – проникновение крови из воспаленного органа под кожу.
Пожелтение кожи и склер глаз. Если возникает склерозирующий панкреатит, то у больного развивается механическая желтуха. Она формируется на фоне пережатия желчного протока воспаленным органом.
Если у больного наблюдаются признаки острого панкреатита, его состояние будет быстро ухудшаться. Поэтому так важно незамедлительно обратиться за врачебной помощью.
Одинаковые признаки, проявляющимися как при острой, так и при хронической (в период обострений) формах панкреатита – это острая, выраженная боль в районе живота. Локализация зависит от того, какая именно часть поджелудочной железы охвачена воспалительным процессом.
Основными составляющими поджелудочной железы являются: головка, тело и хвост. Если процесс начался в головке железы, то острая боль возникает в правом подреберье, если поражается тело, то боль отмечается в подложечной области, а боль в левом подреберье говорит о развитии воспаления в хвосте. Если процессом охвачена вся железа, то болевой синдром носит опоясывающий характер, может иррадиировать в спину, за грудину, в лопатку.
Болевой синдром при остром воспалении поджелудочной железы считается одним из наиболее сильных. Острая, резкая боль, возникающая в области живота либо в подреберье, имеет свойство распространяться на спину, в район лопаток и за грудину.
При острой форме, как правило, отмечаются нарушения стула от диареи до запора. Чаще всего больные отмечают кашицеобразный стул с примесями не переваренной пищи, имеющий неприятный запах.
Как проявляется хронический панкреатит?
Хронический панкреатит сопровождается не только воспалением органа, но и структурными изменениями в его ткани. Специалисты утверждают, что наиболее существенным отличием хронической формы болезни от острой является прогрессирование патологических изменений в органе даже после того, как фактор-провокатор был устранен. В итоге, больной испытывает экзогенную и эндогенную недостаточность железы.
Начальный период хронического воспаления органа тянется, как правило, до нескольких лет. При этом симптоматика болезни то появляется, то пропадает. Второй период стартует с того момента времени, когда симптомы болезни начинают преследовать человека постоянно.
На протяжении нескольких десятилетий пациент может предъявлять жалобы лишь на периодические боли, которые беспокоят его спустя четверть часа от приема пищи. Длиться боли могут от часа до нескольких суток. Место их локализации – верхняя часть живота, иногда ощущаются боли в сердце, либо в левой части грудины или поясницы. В некоторых случаях боли имеют опоясывающий характер. Снизить их интенсивность можно, если наклониться вперед или присесть.
Боли чаще не возникают спонтанно, а становятся результатом употребления в пищу жирных, жареных блюд или алкоголя. Спровоцировать приступ может шоколад или кофе. Если одновременно съесть несколько потенциально опасных блюд, то боль может стать нестерпимой. Это объясняется тем, что железа не в состоянии справиться сразу с различными видами углеводов, жиров и белков. Поэтому те люди, которые питаются раздельно, реже страдают от панкреатита.
Приступ боли может сопровождаться диареей, тошнотой, рвотой, метеоризмом, человек может начать терять в весе. Тем не менее, эти симптомы беспокоят больного не всегда и при получении даже симптоматической терапии, можно быстро избавиться от диспепсических расстройств и продолжать вести привычный образ жизни, но до следующего приступа.
Когда панкреатит принимает хронический характер и человек не получает должного лечения, структуры органа подвергаются разрушению. Появляются признаки ферментативной и гормональной недостаточности. Причем от болей такие люди могут не страдать вовсе. Превалирует чаще симптоматика диспепсических нарушений.
Кожные покровы больного приобретают невыраженную желтушность. Это же касается склер. Пожелтение кожи периодически проходит.
Когда орган атрофируется полностью, у человека развивается сахарный диабет. (Читайте также: причины, признаки и симптомы сахарного диабета)
В основу следующих видов хронического воспаления поджелудочной железы легла симптоматика, от которой страдает больной:
Бессимптомное воспаление – годами больной даже не подозревает о наличии у него проблемы;
Диспепсическое воспаление – у больного на первый план выходит диарея, метеоризм, потеря веса;
Болевое воспаление – пациент страдает от выраженных болей, возникающих после еды и употребления спиртных напитков;
Псевдоопухолевое воспаление – симптоматика схожа с симптоматикой рака поджелудочной железы, при этом у больного желтеет кожа и склеры.
Видео: почему лекарства не помогают? Что делать, чтобы снять боль?
Что делать при подозрении на хронический панкреатит?
Прохождение полноценного обследования после посещения гастроэнтеролога – вот правильные действия человека с подозрением на хроническое воспаление органа.
Диагноз выставляется после проведения следующих диагностических методик:
Изменение количества эластазы в моче – основной метод лабораторного обследования пациента;
Выявление стеатореи – наличия непереваренных жиров в каловых массах;
Проведение диагностического теста на стимуляцию органа;
Проведение компьютерной томографии по показаниям;
Выполнение анализа крови на глюкозу и прохождения тестирования на толерантность к глюкозе.
Если использовать для постановки диагноза данные только ультразвуковой диагностики, то он может быть недостоверным. Часто панкреатит не даёт каких-либо специфических признаков и специалист, проводящий обследование, может обнаружить лишь незначительные диффузные изменения, либо отечность органа. Хотя даже эти показатели видны на УЗИ лишь при обострении заболевания.
Диагностика
Диагностикой панкреатита занимаются врачи-гастроэнтерологи. Больного осматривают, выслушивают его жалобы, изучают анамнез. В ходе первичного приема обязательно измеряют артериальное давление. При воспалении поджелудочной железы оно часто бывает снижено, а сердцебиение, напротив, учащается.
Чтобы подтвердить диагноз больному назначают следующие анализы и процедуры:
Сдача общего анализа крови. При панкреатите обнаруживаются все признаки воспалительной реакции: ускоряется СОЭ, повышается уровень лейкоцитов.
Сдача крови на биохимический анализ. При этом будет выявлено повышение панкреатических ферментов, таких как липаза и амилаза. Часто наблюдается гипергликемия и гипокальциемия.
Сдача мочи на определение в ней активности амилазы.
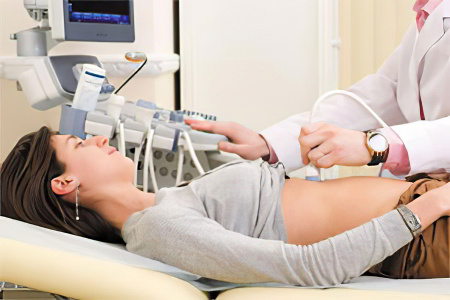
УЗИ поджелудочной железы является достаточно информативным методом в плане обнаружения заболевания. С его помощью удастся визуализировать сам орган, состояние его паренхимы, размеры железы. Параллельно проводят обследование других органов пищеварительной системы (желчного пузыря, печени, селезенки), что позволяет выявить причину развития панкреатита.
Если требуется детальное обследование, то пациента направляют на КТ или МРТ. Как правило, такую сложную диагностику назначают больным с осложненным панкреатитом.
Эндоскопическую ретроградную холангиопанкреатографию (ЭРХПГ) назначают при билиарнозависимом панкреатите. При этом в главный желчный проток вводят зонд, через который подают контрастное вещество. Затем выполняют снимок на рентгенологическом оборудовании. Данная методика позволяет оценить проходимость самых мелких протоков, выявить в них конкременты, а также другие препятствия: стриктуры, перегибы, спайки.
Иногда симптомы панкреатита напоминают симптомы других заболеваний органов брюшной полости.
Поэтому важно проводить дифференциальную диагностику с такими нарушениями, как:
Аппендицит и холецистит в фазе обострения.
Прободение кишечника или желудка на фоне язвенного процесса.
Абдоминальная ишемическая болезнь.
В целом, диагностика панкреатита не затруднена, зачастую врач может предположить воспаление поджелудочной железы у пациента еще на этапе опроса и осмотра.
Приступ панкреатита – что делать?
Обострение воспаления органа – это серьезная проблема, которая способна поставить под угрозу не только здоровье, но и жизнь больного. Лечение осуществляется строго в условиях стационара, так как человек может погибнуть без своевременно полученной квалифицированной помощи.
Боль и другие симптомы приступа панкреатита
Боль интенсивная, не прекращающаяся. Появляется в районе живота, но могут иррадиировать в спину, в поясницу, под лопатку. Характер ощущений тупой или режущий.
Столь высокая интенсивность болей объясняется обилием нервных окончаний в поджелудочной железе, которые при её воспалении вовлекаются в патологический процесс. Человек во время приступа может испытать даже болевой шок.
Острые боли, схожие с кинжальными – это признак деструктивного воспаления. Раздражение брюшины при поглаживании говорит о вовлечении её в процесс воспаления. При этом боли несколько отступают при надавливании на живот и усиливаются при отпускании. Снизить порог боли человеку удается, если он подтягивает ноги к животу.
Потеря сознания – это результат нестерпимых болей. Если она не имеет тенденции к спаду, и продолжает нарастать, то это крайне опасный симптом, который говорит о манифестации процесса разрушения органа.
Боли возникают на фоне рвоты (сперва пищей, а затем желчью), метеоризма и полного отсутствия аппетита.
Диарея имеет зловонный запах, в массах обнаруживается непереваренная пища. Стул плохо смывается, так как в нем много жиров. Запор и понос чередуются, иногда стула может не быть долгое время.
В положении лежа боли становятся сильнее. Вынужденная поза больного с приступом – сидячая, с наклоном вперед.
Возникает отрыжка, икота, появляется сухость во рту.
Температура тела растет, появляется одышка и озноб.
Язык больного обложен беловатым налетом. Спустя двое суток кожа теряет упругость, развиваются признаки авитаминоза, происходит потеря веса.
Артериальное давление падает, кожа становится серого цвета, появляется выраженная слабость.
Так как подобные симптомы могут сопровождать не только панкреатит, но и другие патологии органов ЖКТ, то определить проблему должен врач. Сделать это можно лишь на основе диагностических данных.
Что делать при приступе панкреатита?
Запрещено принимать какую-либо пищу. Причем воздержаться от еды следует на 3 суток. Это необходимо сделать, чтобы остановить выработку ферментов, усиливающих воспалительную реакцию и боли. Можно пить воду без газа и добавок.
На эпигастральную область прикладывают холод – это позволяет снизить интенсивность болей, немного убрать отек и воспаление. Лучше всего, если вместо льда будет использована грелка, наполненная холодной водой.
Больной должен находиться в постели и в полном покое. Это позволит уменьшить приток крови к больному органу, а значит снизит воспаление.
Разрешенные препараты для самостоятельного приема – Дротаверин, Спазмалгон, Но-шпа и Максиган. Их можно выпить до приезда бригады скорой помощи. Между тем, вызвать врачей необходимо даже в том случае, если больной не уверен, что у него приступ острого панкреатита. Ведь эта патология опасна тем, что на какое-то время может затихнуть, а затем стремительно рецидивировать.
Особенно часто стремительный рецидив возникает при некрозе органа. Поэтому родным так важно, чтобы больной (даже несмотря на его протесты) прошел комплексное обследование.
Три главных слова в лечении больного с острым панкреатитом – это Покой, холод и голод. Именно они являются правилами первой помощи при приступе.
Прием любых пищеварительных ферментов способен лишь усилить патологический процесс. Облегчить состояние способны блокаторы протонной помпы, в частности, Рабепразол и Омепразол.
Если известно, что больной перед возникшим приступом подвергался хотя бы одному из факторов-провокаторов воспаления (прием алкоголя, переедание, травма и т. д.), то скорую помощь необходимо вызывать без промедления.
Методы лечения
Медикаментозное лечение
При соблюдении строгой диеты боли в области поджелудочной железы практически не беспокоят, но стоит лишь немного нарушить ее, как без обезболивающих препаратов не обойтись.
В случае сильной боли в области поджелудочной железы, врач может назначить прием спазмолитиков, таких как Но-Шпа, Дротаверин, они уменьшают воспаление и устраняют боль в железе. На сегодняшний момент есть достаточно хороший спазмолитик миотропного действия, который эффективно устраняет спазмы ЖКТ — Мебеверин (Дюспаталин, Спарекс).
Если необходимо снять не сильные боли , то на короткий курс врач может назначить антисекреторные препараты (Омепразол или Диакарб по таблетке на три дня, при отечной форме необходимо принять еще и Аспаркам).
Октреотид. Кроме того, в стационаре врач может назначить препарат Октреотид, который угнетает выработку гормонов поджелудочной железы. Благодаря этому лекарственному средству гормоны перестают стимулировать поджелудочную железу и боль уходит.
Если панкреатит переходит в хроническую форму, то нормальные клетки железы замещаются соединительной тканью. В этом случае нарушаются функции поджелудочной железы, и в результате начнутся проблемы с пищеварением, вплоть до сахарного диабета.
Чтобы снять нагрузку с поджелудочной железы и уменьшить болевые ощущения, нужно обязательно принимать пищеварительные ферменты:
Фестал – принимают по 1 таблетке 3 раза в день во время еды вместе с гистаминовыми блокаторами фамотидином, циметидином, которые уменьшают кислотность в желудке.
«Панкреатин» («Энзистал», «Гастенорм», «Биозим», «Мезим», «Микразим», «Пангрол», «Панзинорм», «Пензитал», «Креон», «Эрмиталь») – все перечисленные лекарства представляют собой пищеварительные ферменты (амилазу, липазу и протеазу), которые облегчают переваривание углеводов, жиров и белков.
Принимая препараты нужно обязательно помнить про активность ферментов – 10 000 ЕД по липазе (таблетка Мезим-форте) три раза в день, покрывает суточную потребность организма при замещающей терапии.
Если панкреатит вошел в хроническую стадию, то проблемы с поджелудочной будут наблюдаться очень долго. А впоследствии есть риск развития сахарного диабета. Если больному уже поставили это заболевание, то нужно обратиться к врачу-эндокринологу для составления диеты и лечения.
Полезные статьи по теме лечения:
Особенности лечения острой и хронической формы панкреатита
Лечение острого и хронического панкреатита будет различаться в зависимости от симптомов, которые дает заболевание, от тяжести его течения и причин, спровоцировавших данное нарушение. Немаловажное значение имеет возраст человека.
Терапия должна быть проведена исключительно в условиях стационара, если у пациента диагностируется острый панкреатит. Больного полностью ограничивают в пище на несколько суток. Когда человек находится в больнице, выздоровление наступает быстрее, так как врачи осуществляют полный контроль за тем, что он употребляет в пищу и какие лекарственные препараты принимает. Если больного тошнит, либо у него открывается рвота, то для удаления из желудка воздуха и жидкости вводят зонд.
При ухудшении самочувствия, пациенту будет оказана экстренная помощь. Возможно, что потребуется операция. К хирургическому вмешательству прибегают только тогда, когда есть угроза жизни больного. В ходе операции может быть удален участок поджелудочной железы, который подвергся некрозу. Возможна установка дренажной системы.
Препараты для лечения острого панкреатита
При остром панкреатите назначают такие лекарственные средства, как:
Цитостатики (Фторурацил, Циклофосфан). Их используют для купирования воспаления.
Обезболивающие препараты (Промедол, Ибупрофен, Анальгин), спазмолитики (Папаверин, Дротаверин, Мебеверин), холинолитики. Все эти средства направлены на нормализацию самочувствия пациента и избавления его от болей. Когда обычные анальгетики и спазмолитики не помогают справиться с проблемой, больному назначают наркотические средства.
Антисекреторные препараты, блокаторы ферментов поджелудочной железы (Трасилол, Контрикал) – эти лекарственные средства необходимы для того, чтобы не допустить развития осложнений панкреатита и некроза тканей органа. С этой целью пациенту могут быть назначены ингибиторы протонной помпы (Омепразол, Пантопразол, Эзомепразол).
Если воспаление распространяется на другие органы, либо развиваются гнойные осложнения на фоне присоединения инфекции, пациенту назначают антибиотики широкого спектра действия (Канамицин, Мономицин).
Коллоидные растворы вводят пациентам, у которых наблюдается снижение уровня альбумина в крови. Если гематокрит падает ниже 25%, то требуется переливание эритроцитарной массы.
Для снятия симптомов интоксикации с организма, которая развивается при попадании значительного количества ферментов поджелудочной железы в кровь, больному вводят электролитные растворы и аминокислоты, в обязательном порядке переводя его на парентеральное питание.
Препараты для лечения хронического панкреатита
При хроническом панкреатите в период ремиссии заболевания больному назначают препараты поджелудочной железы (Панкреатин), которая не в состоянии справляться со своей функцией в полном объеме.
Препараты подбирают исходя из данных, которые будут получены после комплексного обследования пациента. Обязательно у таких больных осуществляют регулярный забор крови, кала и мочи.
Кроме ферментов, пациенту показан прием препаратов для нормализации пищеварительных процессов, для усиления моторики кишечника, для стабилизации кислотно-щелочного баланса в желудке.
Обязательно больному назначают курсов прием витаминов А, С, К, Е, Д и группы В, липоевую кислоту, кокарбоксилазу и другие препараты.
Пациент должен соблюдать диету, которая предполагает отказ от жирной и острой пищи, под строгим запретом любой алкоголь. Когда хронический панкреатит обостряется, то пациент должен будет голодать на протяжении 1-2 дней. Ему разрешается пить воду небольшими глотками, либо некрепкий чай.
Как правило, после курсового лечения, симптомы панкреатита проходят, но это не означает, что человек полностью избавился от болезни. Диету нужно будет соблюдать всегда, чтобы не допустить повторного обострения патологии.
Профилактика панкреатита
Лечение острого приступа панкреатита проводится лишь в стационаре, так как больному может потребоваться оперативное вмешательство. Несколько приступов острого панкреатита способны привести к манифестации хронической формы болезни. При этом больной орган постепенно сам себя разрушает.
Поэтому профилактика панкреатита — это лучший способ избежать серьезных проблем со здоровьем:
Чрезмерные физические нагрузки, как: занятия в тренажерном зале, бег и прыжки, посещение бани, сауны, — все это способно привести к обострению болезни. Оптимальный вариант физических нагрузок – выполнение лечебной и дыхательной гимнастики и прохождение курсов массажа.
Отказ от вредных привычек (алкоголь и курение) даст возможность снизить нагрузку с органа, что позволит достичь стойкой ремиссии.
Своевременное лечение патологии желчного пузыря и желчевыводящих путей. Когда в пузыре уже образовались камни, необходимо их скорейшее выведение.
Питаться нужно правильно, порции не должны быть большими, но подходы к столу лучше совершать чаще. Не стоит употреблять за один раз много разнообразных продуктов – принцип дробного питания значительно облегчает работу органа. Нужно избегать смешения углеводов и белков – это самое тяжелое сочетание для железы. Разгрузочные дни пойдут на пользу органу. Полезна простая пища, творог и каши.
Переедание под запретом. Для того, чтобы не нагрузить свой организм лишней пищей, достаточно просто прислушиваться к нему во время еды.
Кофе – это нелюбимый напиток проблемного органа. От его приема лучше либо отказаться вовсе, либо выпивать не более чашки в день. Особый вред человек наносит себе, принимая напиток натощак. Настоящий удар по железе – это растворимый кофе.
Больной орган не любит продукты, содержащие грубую клетчатку, поэтому овощи лучше всего запекать или тушить. Важно отказаться не только от жирной и жареной пищи, но и максимально ограничить приём консервированных, соленых и копченых продуктов. Цитрусовые также попадают под ограничение. Полезно пить минеральную воду, включать в меню морепродукты и молочные продукты с небольшим процентом жирности.
Автор статьи: Горшенина Елена Ивановна | Гастроэнтеролог
Образование: Диплом по специальности «Лечебное дело» получен в РГМУ им. Н. И. Пирогова (2005 г.). Аспирантура по специальности «Гастроэнтерология» — учебно-научный медицинский центр.
Наши авторы
Источник статьи: http://www.ayzdorov.ru/lechenie_pankreatit_chtotakoe.php