Как восстановить и укрепить поджелудочную железу: методы оздоровления?
Может ли поджелудочная железа самовосстанавливаться?
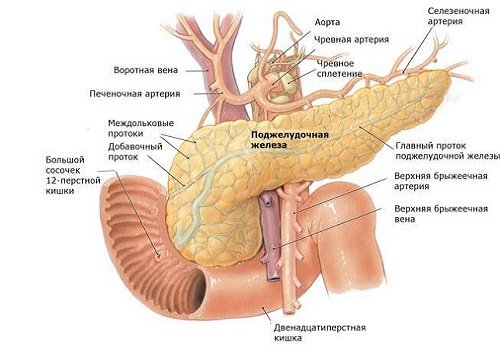
Поджелудочная железа находится в верхних отделах живота, она расположена несколько ниже желудка. Ее головка обращена вправо, в сторону печени, а хвост − влево. Через всю железу проходит панкреатический проток, по которому пищеварительный сок выделяется в просвет двенадцатиперстной кишки.
Клетки поджелудочной железы, отвечающие за выработку ферментов и гормонов, являются высоко дифференцированными. Они закладываются у ребенка внутриутробно и, к моменту, когда железа сформирована, теряют способность к делению. Поэтому потеря их в результате гибели является необратимой.
Но клетки при болезни могут не погибать, а повреждаться. Если действие повреждающего фактора прекратилось, на клеточном уровне запускаются процессы регенерации. И несмотря на то что восполнения погибших панкреатоцитов не происходит, оставшиеся могут снова начать работать «в полную силу». Поэтому вполне справедливо утверждение, что поджелудочная железа способна самовосстанавливаться.
Быстро или медленно будет происходить нормализация работы поджелудочной железы, зависит от состояния организма, а также от настроя самого пациента. Восстановлению можно помочь, соблюдая диету и другие рекомендации врача. Иногда, если погибло большое количество клеток, полностью восстановить работу органа невозможно, и развивается ферментативная или инсулиновая недостаточность, требующая приема поддерживающей терапии пожизненно.
Восстановление после панкреатита
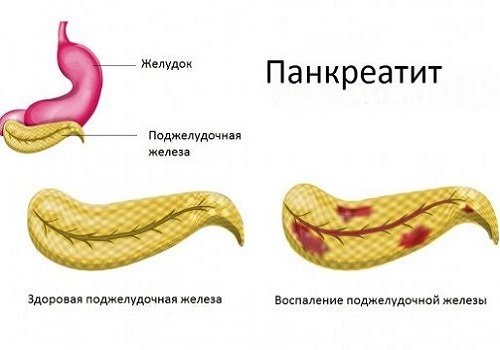
Восстановление поджелудочной железы после панкреатита возможно, если заболевание диагностировано на ранних стадиях. Это заболевание вызвано воспалением из-за проникновения в проток железы микроорганизмов из кишечника. А также причиной могут быть паразиты лямблии.
Иногда панкреатит развивается вследствие холецистита. Выводной проток поджелудочной железы открывается в просвет кишки через то же самое отверстие, что и желчный проток. Поэтому при воспалении желчного пузыря микробы могут распространиться и в поджелудочную железу.
Панкреатит протекает в острой или хронической форме. Они довольно сильно различаются по своей природе. Поэтому рекомендации, позволяющие нормализовать работу поджелудочной железы при остром и хроническом панкреатите, отличаются. Но и в том, и другом случае на быстрый эффект рассчитывать не стоит.
Как восстановить работу ПЖ при остром панкреатите?
Это заболевание обычно развивается внезапно, течет тяжело, и его лечение необходимо проводить в хирургическом отделении. У больного появляется выраженная боль в левом подреберье, тошнота, рвота, вздутие живота, повышение температуры.
Причиной может быть прием большого количества «тяжелой» пищи: жареного, жирного, острого, кислого. Иногда острый панкреатит развивается в результате алкогольного поражения. Одна из самых тяжелых форм острого панкреатита – панкреонекроз, наиболее часто развивается на фоне запоя.
В механизме развития острого панкреатита большую роль играют собственные ферменты. Пища или алкоголь, действуя раздражающе, усиливают секрецию панкреатического сока повышенной вязкости. Если его отток затруднен за счет спазма или повышенного давления в двенадцатиперстной кишке, он застаивается внутри самой железы, запуская процесс «самопериваривания» ткани.
Состояние это очень тяжелое. Чтобы вывести из него больного, в начальном периоде необходим полный отказ от еды на несколько дней. Разрешен прием небольшого количества теплой воды. Это необходимо для того, чтобы железа временно перестала вырабатывать панкреатический сок. С этой же целью назначают специальные препараты из групп М-холинолитиков, спазмолитиков, блокаторов ферментов. Если часть поджелудочной железы разрушена, иногда приходится идти на операцию резекции (удаление части) поджелудочной железы, чтобы убрать некротизированные участки.
При благополучном течении острого панкреатита рацион больного постепенно расширяется, сначала за счет максимально щадящей диеты. Потом пациент постепенно переводится на общий стол. Чтобы восстановление после острого панкреатита прошло успешно, необходимо есть дробно и маленькими порциями. Это помогает поджелудочной железе – стимулирует нормальную выработку панкреатического сока и предотвращает его застой.
Существует еще одна форма острого панкреатита – лекарственный. Он может развиться на фоне приема антибиотиков, мочегонных, таблеток от давления из группы ингибиторов АПФ и некоторых других лекарств. Клинические проявления схожи с обычным панкреатитом. Но для восстановления необходима, помимо прочих мер, отмена препарата, применение которого вызвало заболевание. Иногда лекарственный панкреатит протекает в форме хронического.
Восстанавливается ли поджелудочная железа при хроническом панкреатите?
Хронический панкреатит течет более мягко, но его последствия не легче. Это связано с тем, что он может долго проявляться минимальными симптомами (отрыжка, тяжесть в животе, аэроколия – скопление газа в кишечнике). Существующее воспаление разрушающе действует на ткань железы.
Иногда при заболевании возникают обострения, протекающие в виде приступа сильных болей с тошнотой, рвотой. Эти приступы напоминают острый панкреатит, но не сопровождаются массивным выходом ферментов в ткань железы.
Механизм развития острого панкреатита схож с хроническим, но повреждающие факторы действуют слабее и более длительное время. Поэтому при появлении симптомов часто выявляются выраженные изменения в поджелудочной железе диффузного характера. Чтобы серьезно говорить о восстановлении при хроническом панкреатите, необходимо знать основные, вызывающие болезнь причины:
Устранение этих факторов создаст условия для восстановления ПЖ. Чем раньше проблема выявлена, тем на лучшее восстановление можно рассчитывать. Важен полный отказ от вредных привычек, а также любых чрезмерностей в еде. Некоторые продукты следует полностью исключить из питания. При функциональных расстройствах иногда назначаются специальные медикаменты (Иберогаст, Тримедат, Дюспаталин, Но-Шпа).
Существуют формы панкреатита, практически не поддающиеся восстановлению. Это аутоиммунный и наследственный панкреатит, а также развивающийся на фоне муковисцидоза. Но и при этих формах соблюдение диетических и других рекомендаций врача необходимо, чтобы пациент мог максимально долго жить нормальной жизнью.
Как восстановить ПЖ при нарушении эндокринной функции?
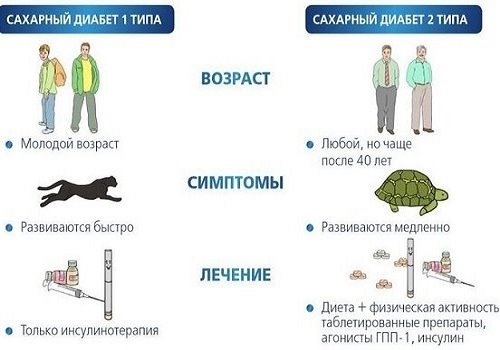
При гибели бета-клеток снижается синтез инсулина – гормона, отвечающего за усвоение клетками глюкозы. В результате она накапливается в крови, оказывая разрушающее действие на органы. Излишки глюкозы выводятся с мочой, а клетки и ткани страдают от энергетического голода.
Это заболевание называется сахарный диабет. Он по своей природе разнороден – выделяется несколько его типов. Самые распространенные:
Если клетки не погибли, а сахарный диабет развился на фоне ожирения, избытка легко усваиваемых углеводов в рационе или из-за инсулинорезистентности, то диета, физкультура и снижение веса могут поднять чувствительность рецепторов к инсулину. Количество секретирующих бета-клеток увеличить невозможно. По крайней мере, в арсенале официальной медицины пока нет такого средства, иначе в мире бы уже не осталось ни одного диабетика. Можно несколько улучшить функцию этих клеток, нормализовав уровень глюкозы в крови, так как ее избыток токсичен.
В альтернативной медицине аюрведе предлагают системы оздоровления организма, способствующие снижению уровня сахара в крови. Но они тоже касаются в первую очередь больных 2 типом диабета.
Восстановление железы после алкоголя
Алкогольное поражение поджелудочной железы может быть в разных формах – хронический или острый панкреатит, а также – панкреонекроз. Поэтому восстанавливать поджелудочную железу необходимо в зависимости от характера ее поражения.
Но обязательным условием должен быть полный отказ от алкоголя, в любых, даже минимальных, дозах. Бесполезно лечить заболевание, не устранив его причину. Сколько по времени займет этот процесс, зависит от глубины поражения. Если в результате алкогольного поражения погибла значительная часть клеток, ферментативная недостаточность может остаться на всю жизнь.
Как восстановить железу после операции?
Операция на поджелудочной железе может проводиться по поводу злокачественной или доброкачественной опухоли, при травме живота с повреждением органа, а также при панкреонекрозе. Любая операция на железе очень травматична. Ситуация может усугубиться тем, что больной получает предоперационную химиотерапию или страдает алкоголизмом, и поэтому организм оказывается истощен. Период реабилитации делится на несколько подпериодов:
Возврат к обычному образу жизни возможен примерно через полгода, но рекомендации по правильному питанию и образу жизни, а также воздержание от алкоголя необходимо соблюдать пожизненно.
Народные средства для восстановления поджелудочной железы
Использование народных методов при заболевании поджелудочной железы одновременно со средствами официальной медицины позволяет ускорить процесс восстановления, укрепить защитные силы организма. Необходимо помнить, что травы по своему воздействию иногда равны по силе лекарствам, поэтому соблюдение дозировки, режима приема, учета показаний и противопоказаний являются обязательными.
Приобретать травы надо в аптеках или специализированных магазинах здоровья. Если врач не рекомендовал иначе, при использовании необходимо придерживаться инструкции на упаковке.
Из народных средств известны и хорошо себя зарекомендовали: иван-чай, корень петрушки, девясил, трава пастушьей сумки, корень алтея, аира, лапчатка и многие другие. Есть и менее традиционные средства: прием внутрь свежевыжатого сока картофеля или настоя мумие алтайского.
Диета и рацион для восстановления ПЖ
Для восстановления поджелудочной железы назначают различные диеты – в зависимости от остроты и давности заболевания. Но всегда необходимо соблюдать принцип рациональности и полноценности питания. Рацион должен содержать белки, жиры, углеводы, достаточное количество витаминов и микроэлементов. Он должен способствовать укреплению иммунитета.
В остром периоде, как уже говорилось, в стационаре используется диета 0 или 1 стола по Певзнеру. Это жидкая (0 стол) или максимально протертая пища (стол 1). В домашних условиях готовить ее обычно нет необходимости. Дома пациенты должны придерживаться рекомендаций, соответствующих 5п столу. Список разрешенных продуктов:
- фруктовые, молочные или вегетарианские супы без поджарки,
- рисовая, манная, гречневая каша на воде, макароны,
- нежирные сорта мяса и рыбы,
- из овощей: кабачки, цветная и пекинская капуста, морковь, картофель, свекла – в отварном и протертом виде,
- сладкие фрукты и ягоды в запеченном виде,
- белый подсушенный («вчерашний») хлеб, пресные галеты и постные бисквиты.
Не рекомендуется жареная, копченая, соленая пища, специи, жирные сорта мяса и рыбы, наваристые бульоны. Из каш запрещены: пшенная, перловая, кукурузная и ячневая. Но также следует отказаться от бобовых культур, томатов и баклажанов, дрожжевого и ржаного хлеба, кислых фруктов.
Необходимость чистки ПЖ для восстановления функций
Понятие «чистки» того или иного органа для его оздоровления распространено в быту довольно широко. Его предпосылкой служит представление о болезни, как следствии «зашлакованности» организма. «Очищаться от шлаков» стало модным.
Это представление и верно, и нет. С одной стороны, медицина знает не так уж и много примеров, когда у человека были бы обнаружены «шлаки», ну разве что конкременты. С другой стороны, если к понятию чистки отнестись как к возврату в здоровый образ жизни, то улучшения самочувствия при болезни добиться вполне возможно.
И также под чисткой можно понимать использование при хроническом панкреатите средств из арсенала народной медицины в виде оздоровительных курсов. Хорошие отзывы имеются от приема настоя лаврового листа, овощных соков, гречневой крупы, замоченной в воде или кефире на несколько часов (с вечера).
Как восстановить ферменты поджелудочной железы?
Если в результате патологического процесса развилась внешнесекреторная недостаточность, у больного появляются признаки нарушения пищеварения – отрыжка, вздутие живота, понос, снижение веса. Помочь в подобных ситуациях могут ферментные препараты. Принимать их следует одновременно с пищей, в них содержатся энзимы, необходимые для пищеварения. Они компенсируют недостаток собственных пищеварительных соков.
Одним из самых известных препаратов является Креон. Есть более дешевые его аналоги и препараты со сходным действием: Мезим, Панкреатин, Панзинорм. Но при выборе препарата цена – не главное. Главное – доказанная эффективность. А также обращайте внимание на количество действующего вещества в одной таблетке.
Следует помнить, что восстановление поджелудочной железы реально, если в результате патологического процесса нарушена функция секретирующих клеток, но они не погибли. Тогда диета, отказ от вредных привычек и правильное лечение будут способствовать восстановлению. Если же развилась функциональная недостаточность, может потребоваться пожизненный прием замещающих препаратов.
Источник статьи: http://diabetsahar.ru/pankreatit/podzheludochnaya-zheleza/kak-vosstanovit-i-ukrepit-podzheludochnuyu-zhelezu-metody-ozdorovleniya.html
Как дать отдых поджелудочной железы
Правильная диета при панкреатите и гастрите – залог успеха в лечении недуга. Организовать грамотное питание несложно. Для этого нужно знать, какие продукты разрешены, а какие – нет. Также важно помнить советы диетологов касательно режима питания и инструкции по приготовлению тех или иных диетических блюд.
Общие рекомендации по организации питания
Воспаленная поджелудочная железа, как и проблемно работающий желудок нуждается в щадящем режиме питания. Поэтому общие принципы организации диеты одинаковы и при панкреатите, и при гастрите:
- Порции еды должны быть маленькими (до 150 грамм).
- Лучше кушать часто, но мало, не нагружая длительной работой органы пищеварения. Самое рациональное решение – это перейти на 5-ти разовое питание (завтрак – 2-й завтрак – обед – полдник – ужин).
- Все продукты измельчаются еще в процессе приготовления и тщательно пережевываются во время еды.
- Еда не должна быть холодной. Все блюда и напитки лучше усваиваются в теплом виде.
- Продукты не должны быть сухими, жесткими или имеющими острые углы. Сухари или сушки следует размачивать в бульоне или чае.
- Режим питания – строго по часам. Желудок, привыкая к определенному режиму, заранее начинает выделять сок для лучшего усвоения продуктов.
За 2 часа до сна еда исключается совсем. Нужно дать время ЖКТ приостановить работу и хорошо отдохнуть за ночь. Не рекомендуется нагружать организм сразу же при пробуждении или перекусывать на ходу. Есть нужно спокойно и медленно.
Общие советы по организации питания
Основное в диетотерапии – это четкое разграничение пищи на полезную и приносящую вред. Есть ряд продуктов, которые можно встретить в списках разрешенных. Но даже они становятся опасными, если их используют неправильно.
Например, при панкреатите или гастрите допустимо есть яичный омлет, приготовленный на пару. А вот яйца, сваренные вкрутую, категорически запрещены гастроэнтерологами. Запеченное куриное мясо – провокатор обострения панкреатита или гастрита. В то время как куриный бульон оказывает лечебное воздействие на воспаленные органы ЖКТ.
Если говорить о способах приготовления еды, то однозначно исключают жарку, копчение и вяление. Продукты для диетического меню варят или доводят до готовности на пару, в мультиварке, в духовке.
Разрешенные продукты
В периоды, когда панкреатит и гастрит обострены, наименее опасными считаются ингредиенты, не повышающие кислотность желудка и не раздражающие слизистую.
Таблица разрешенных пищевых групп:
| Изделия из муки | Вчерашний хлеб (предпочтение – цельнозерновому, ржаному, пшеничному), сухари домашнего приготовления, сушки, галетное печенье, хлебцы. В периоды ремиссии – лапша и спагетти (до 170 грамм порция). |
| Крупы | Рис, гречка, овсянка, манка. |
| Виды овощей и зелени | Из овощей выбирают картофель, тыкву, свеклу, морковь, баклажаны, кабачки. Ежедневно можно добавлять по 1 ст. л. измельченного сельдерея, петрушки и укропа. |
| Рыбные блюда | Можно есть мякоть сортов с наименьшей жирностью (хек, треска, судак), отваренных или приготовленных в мультиварке. Рыбные тефтели и бульоны. |
| Морепродукты | Морская капуста. |
| Мясное меню | Для приготовления бульонов, паровых котлет и тефтелей предпочтение отдают курице, кролику, индейке, нежирной телятине. |
| Кисломолочное | Кефир, обезжиренный творог, сыр не запрещены с нормальной или пониженной кислотностью желудка. |
| Яйца | Омлет на пару из куриных и перепелиных яиц. |
| Масло | Рафинированное подсолнечное, оливковое, льняное, тыквенное. В стабильной ремиссии – сливочное (не больше 30 грамм в сутки). |
| Фрукты | Бананы, запеченные яблоки. |
| Продукты пчеловодства | Мед, прополис, маточное пчелиное молочко. |
| Специи | Кунжут, фенхель, тмин, куркума, гвоздика. |
В питье рекомендуются отвары из трав или из шиповника, боржоми, некрепкий черный чай, домашние кисели.
Примечание: описанные ингредиенты составляют специальное меню под номером 5 в его расширенном виде, предназначенное людям с панкреатитом, гастритом, холециститом и гепатитом.
Запрещенные продукты
По сути, все компоненты, не вошедшие в таблицу разрешенных гастроэнтерологами, считаются вредными для людей, страдающими панкреатитом и гастритом. Это значит, что «табу» объявляют:
- любым копченостям;
- консервациям и маринадам;
- острым и кислым блюдам;
- жирным сортам рыбы, мяса, сыров;
- грибам;
- сладкой и сдобной выпечке;
- орехам и семечкам;
- кофе, алкоголю, газированным напиткам.
Под запретом бобовые (горох, фасоль, кукуруза) – они вызывают вздутие и отрыжку. Опасна обычная капуста – ее кислота провоцирует изжогу. То же самое относится к щавлю, шпинату, редису, салатному листу. Категорическое «нет» придется сказать хрену, чесноку и луку, в том числе и зеленому.
В стадии ремиссии допускается небольшое количество соли. Лучше всего – йодированной. Подсаливать блюда рекомендуют в конце готовки.
Питание при обострении патологий
Особенно строго контролируется диета при обострении гастрита и панкреатита. После приступа больному показан голод как минимум на 1 день, пока не утихнет боль и тошнота. Отказ от еды нужен для того, чтобы не развить отечность и некрозы.
Когда признаки острого воспаления позади, в меню вводятся целебные отвары, легкие бульоны и черные сухари. На 3–5 день пациента переводят на диету номер 5, включающую продукты из разрешенного списка в таблице выше.
Важно! Блюда добавляются в рацион постепенно, по одному новому ингредиенту в день, с пристальным наблюдением за любыми изменениями в симптоматике.
Вслед за бульонами и отварами, в питание возвращают овощные супы-пюре и каши (сначала без масла). Только затем – отваренное белое мясо и кисломолочные продукты. И если новых признаков воспаления поджелудочной нет – меню разнообразят фруктами, зеленью и разрешенными специями.
Почему нужно правильно питаться при повышенной кислотности и воспалении поджелудочной железы (в период обострения или в хронической стадии)?
Диетическое питание снимает нагрузку с органов пищеварения и тем самым быстрее избавляет от симптомов острого воспаления: резкой боли, диареи, тошноты, вздутия. Правильная диета дает возможность вылечиться от хронической патологии ЖКТ.
А несоблюдение предписанного режима еды, наоборот, приведет к осложнениям:
- эрозийному воспалению кишечника;
- язве желудка;
- дуодениту;
- сахарному диабету;
- холециститу;
- гепатозу;
- гепатиту.
В организме все взаимосвязано. Панкреатит и гастрит дают серьезный повод дать организму очиститься и отдохнуть от вредных привычек (алкоголя, кофе, нездоровой еды). Лечебная диета поможет вывести шлаки и накопившиеся вредные вещества, урегулировать щелочной баланс, восстановить слизистую.
Рекомендации по питанию при заболеваниях
Сбалансированное питание, организуемое при панкреатите и гастрите, учитывает ежедневные нормы ценных компонентов:
- общих калорий – до 2,5 тысяч ккал;
- углеводов – до 300 грамм;
- белков – 120 г;
- жиров – 80 г.
Совокупное количество элементов дано приблизительно. Индивидуальные нормы высчитывает врач-диетолог.
Лечащий гастроэнтеролог может скорректировать перечень разрешаемых продуктов. Это особенно актуально для людей с гастритом и дуоденитом (воспалением слизистой). Если кислотность, повышенная – запрещается употреблять кисломолочные продукты. В стадии ремиссии иногда позволяют немного кипяченого молока.
Чтобы максимально понизить стресс и давление в органах пищеварения, соблюдаются инструкции по приготовлению пищи:
- продукты употребляются измельченными или протертыми;
- мясные и рыбные бульоны – второй варки;
- исключают обжаривание и копчение, пищу нужно варить, тушить, готовить на пару или в мультиварке.
Нельзя забывать и о постоянном графике приема пищи. Лучше не пропускать время запланированных трапез. Не стоит устраивать и дополнительные перекусы.
Примерное меню на неделю (на каждый день), что можно есть и какая должна быть пища?
Диетологами разработаны уже готовые примерные схемы приема пищи для пациентов с гастритом и панкреатитом. Это значительно облегчает задачу организации правильного питания дома.
В таблице показан один из самых распространенных вариантов недельного меню:
| День недели | Название трапезы | Блюда и продукты |
|---|---|---|
| Понедельник | Завтрак | Манная каша, сваренная на воде. |
| Кусочек вчерашнего хлеба с медом. | ||
| Чай. | ||
| Легкий перекус | Овощной салат. | |
| Вода негазированная. | ||
| Обед | Куриный бульон с рисовой лапшой. | |
| Тефтели из крольчатины или индюшатины с овощами. | ||
| Ягодный морс или кисель. | ||
| Полдник | Стакан кефира. | |
| Ужин | Творожная запеканка, приготовленная в мультиварке. | |
| Отвар из подорожника. | ||
| Вторник | Завтрак | Яичный омлет на пару. |
| Легкий перекус | Печеное яблоко с медом. | |
| Обед | Суп-пюре из кабачков. | |
| Полдник | Стакан киселя. | |
| Ужин | Запеканка из рыбы и картофеля. | |
| Среда | Завтрак | Сырники из мультиварки. |
| Легкий перекус | Кефир с галетным печеньем. | |
| Обед | Суп-пюре морковный с черными сухарями. | |
| Полдник | Ягодный кисель. | |
| Ужин | Тыквенное пюре. | |
| Четверг | Завтрак | 1 яйцо всмятку. |
| Легкий перекус | Отвар шиповника с медом. | |
| Обед | Картофельно-морковный суп-пюре с обезжиренным сыром. | |
| Полдник | Печеное яблоко. | |
| Ужин | Рыбные котлеты на пару. | |
| Пятница | Завтрак | Рис, сваренный на воде. |
| Легкий перекус | Запеченое яблоко с медом. | |
| Обед | Куриный суп с сухарями. | |
| Полдник | Овсяный кисель. | |
| Ужин | Гречневая каша с льняным маслом. | |
| Суббота | Завтрак | Овсяная каша на воде. |
| Легкий перекус | Банан с медом. | |
| Обед | Суп с фрикадельками из индюшатины. | |
| Полдник | Отвар подорожника с сушками. | |
| Ужин | Отварная рыба. | |
| Воскресенье | Завтрак | Манная каша. |
| Легкий перекус | Кефир с галетным печеньем. | |
| Обед | Рисовый суп с кусочками белого мяса курицы. | |
| Полдник | 2 запеченых яблока. | |
| Ужин | Тушеные кабачки. |
Блюда можно чередовать по кругу. Или переставлять местами для следующей недели. Желательно следить при этом, чтобы соблюдалось разнообразие: если на завтрак уже была овсяная каша, то кисель из овса лучше перенести на следующий день.
Травяные отвары
В меню для лечения проблем ЖКТ должно быть много теплых напитков. Обычный черный чай (некрепкий и чуть подслащенный медом) – очень хороший компонент в комплексном обеде, завтраке или ужине. Но часто его пить нельзя.
Разнообразие и огромную пользу в рацион вносят травяные отвары:
- из подорожника;
- зверобоя;
- тысячелистника;
- шиповника.
Природные лекарства успокаивают воспаленные ткани, способствуют их регенерации, стимулируют нормальную перистальтику желудка и выравнивают кислотно-щелочной баланс.
Самый лучший способ заваривать травы и плоды шиповника – в термосе. Но можно проварить компоненты и на паровой бане. Примерное сочетание ингредиентов – 1 ч. л. на стакан воды.
Рецепты блюд
Еда может быть не только полезной в лечении гастрита и панкреатита, но и вкусной, если знать, как правильно ее готовить. Ниже приведены самые популярные рецепты, которые помогут разнообразить диетическое меню и насладиться вкусом продуктов.
Фрикадельки из мяса с морковью
Небольшая морковь чистится, натирается на мелкой терке и складывается на дно эмалированной посуды. Заливается водой, и ставиться на огонь.
Для фарша можно брать куриное или индюшиное бескостное филе (иногда разрешают нежирную телятину). Два раза прокрутить в мясорубке, добиваясь максимального измельчения. В фарш добавляется мелкорубленая зелень (лучше всего – зеленая петрушка) и маленькая щепотка соли. Из смеси скатывают небольшие шарики столовой ложкой и по очереди опускают в кипящую воду (так они не разваляться).
Фрикадельки варят минут 20–25 затем достают из воды. Воду сливают через друшлаг, а вареную морковь используют в качестве гарнира.
Благодаря тщательной протертости мясо будет легко усваиваемым, а из-за моркови – покажется сочными и очень вкусными.
Суп-пюре из овощей
Обычно подобный суп готовят на курином втором бульоне, но вкусно будет и без него.
В кипящий бульон или просто воду высыпают почищенные и рубленные кубиками овощи (жидкость должна едва покрывать овощи).
Вкусными и не вызывающими вздутие получаются сочетания из:
- моркови и кабачков;
- картофеля с баклажанами;
- тыквы с морковью;
- картофеля со свеклой и сельдереем.
Овощи варятся до полной готовности (при проверке кубик легко перерезается в воде ножом). Часть воды сливается в кружку, чтобы овощи легче было растолочь до однородной консистенции.
К сваренным овощам добавляют измельченную зелень (свежий укроп или петрушку), слегка подсаливают и толкут, постепенно подливая овощной отвар из кружки.
Перед подачей на стол в суп-пюре можно добавить немного сухариков. Можно присыпать блюдо горсткой семян льна или кунжутом – эти полезные и богатые на ценные элементы добавки являются альтернативой хлебу.
Творожно-овсяная запеканка
Овсяные хлопья предварительно мелют в кофемолке. Полученная каша послужит вяжущим компонентом десерта.
В обезжиренный творог добавляют немного меда и смешивают с приготовленной овсяной мукой.
Однородную массу выкладывают в форму и выпекают минут 10 в духовке (а лучше – в мультиварке).
Запеканку кушают в теплом виде, после того как она немного остыла. Разрешается присыпать готовое блюдо небольшим количеством кунжута или щепоткой корицы.
Для разнообразия, внутрь запеканки добавляют тонкие кусочки яблока или банана.
Источник статьи: http://clinica-opora.ru/%D0%B4%D0%B8%D0%B5%D1%82%D0%BE%D0%BB%D0%BE%D0%B3%D0%B8%D1%8F/%D0%B4%D0%B8%D0%B5%D1%82%D0%B8%D1%87%D0%B5%D1%81%D0%BA%D0%BE%D0%B5-%D0%BF%D0%B8%D1%82%D0%B0%D0%BD%D0%B8%D0%B5-%D0%BF%D1%80%D0%B8-%D0%BF%D0%B0%D0%BD%D0%BA%D1%80%D0%B5%D0%B0%D1%82%D0%B8%D1%82%D0%B5/