Изменения в поджелудочной железе при остром
Воспаление поджелудочной железы симптомы и лечение – тема сегодняшней статьи. Никто и не задумывается, что поджелудочная железа – это очень важный орган в человеческом организме.
Она вырабатывает нужные для пищеварения ферменты и гормоны, которые регулируют уровень сахара в крови. Если железа не работает должным образом, то пища полностью не переваривается, а сахар, который попадает с едой, не усваивается.
Определить воспаление поджелудочной железы, все симптомы и лечение может только врач. Лечение своими силами просто недопустимо. Теперь разберемся, какие симптомы и причины данной болезни, чтобы при их появлении сразу бежать к доктору.
Что это такое
Заболевание поджелудочной железы, которое связано с ее воспалением врачи называют панкреатитом. Когда орган находится в раздраженном состоянии, он перестает нормально функционировать, пищеварительные ферменты и гормоны продуцируются в недостаточных количествах или не попадают в место переваривания пищи, то есть 12-палую кишку.
Такая болезнь может иметь острый или хронический характер. При остром проявлении все симптомы возникают внезапно, и имеет сильно выраженный характер. В таком случае больной определяется для лечения в стационар сразу после приема.
При хронической форме заболевания, признаки могут время от времени проявляться на протяжении нескольких лет. Ощущения не сильно болезненные и быстро проходят, поэтому больной может и не подозревать о наличии проблемы.
Причины возникновения
Просто так поджелудочная железа не воспаляется. Для того чтобы произошли изменения в органе должны быть какие-то причины. Врачи выделяют три основные причины, по которым может это произойти:
- Неправильное питание. Если человек ест преимущественно жирную и острую пищу, то возникновение панкреатита просто неизбежно. Кроме того, плохо влияет на поджелудочную железу жаренная и пересоленная еда.
- Злоупотребление алкогольными напитками. Ученые пока не установили, как действует алкоголь на такой орган, как поджелудочная железа. Но зато точно известно, что если человек много выпивает, то у него может развиться воспаление.
- Прием некоторых лекарств. Некоторые лекарственные препараты не лучшим образом влияют на органы пищеварительной системы, в том числе может воспалиться и поджелудочная железа.
Но это еще не все причины воспаления поджелудочной железы. Кроме того, оно может возникать при систематическом переедании, травмах брюшной полости, частых стресса и нервных срывах. Врачи утверждают, что женщины значительно чаще болеют панкреатитом чем мужчины. Также к воспалительным процессам склонны пожилые люди или больные диабетом. Человек, который имеет лишний вес, должен быть готов к тому, что поджелудочная железа может воспаляться.
Частые симптомы
При воспалении поджелудочной железы, особенно на начальных стадиях, человек наблюдает болевые ощущения в верхней части живота, тошноту или тяжесть. Чаще всего такие признаки возникают после приема пищи или алкоголя. Но обратив внимание на изменения в пищеварительном процессе, не все сразу обращаются к врачу.
Только когда признаки воспаления поджелудочной железы повторяются очень часто и вызывают сильный дискомфорт, больной бежит к лечащему врачу. Но зачастую процесс уже перешел в хроническое заболевание. Что бы ни пришлось прибегать к радикальным формам лечения, нужно четко знать и понимать симптомы болезни.
Самая страшная для человека – острая форма, поскольку под воздействием выделяемых ферментов орган быстро само переваривается. При этом токсины попадают в ток крови и разносятся по всему организму, вызывая интоксикацию. При заболевании поджелудочной железы в острой форме проявляются:
- Резкая боль, которая может локализироваться как справой, так и с левой стороны под ребрами. Это связано с размерами органа. Иногда болевые ощущения могут появляться в спине.
- Многократные рвотные позывы, которые не вызывают чувства облегчения.
- Чувство тяжести в животе и вздутие.
- Сильная тошнота.
- Если железа резко воспалилась, температура может повышаться.
Если у человека появились все эти симптомы нужно немедленно бежать в больницу. Если вовремя не начать лечить воспаление поджелудочной железы, которое проявляется в острой форме, то это может привести к плачевным последствиям.
Данное заболевание может носить и хронический характер.
При этом симптомы появляются на протяжении многих лет и время от времени либо обостряются, либо затухают. Период обострения чаще всего припадает на те периоды, когда человек употребляет много жирной и жареной пищи или алкоголь.
Основные симптомы при воспалении поджелудочной железы хронического характера:
- Боль в животе через 1,5–2 часа после еды.
- Нежелание есть жирную пищу.
- Болевые ощущения под ребрами при физических нагрузках.
- Потеря аппетита.
- Снижение массы тела.
- В каловых массах могут появляться белесоватые включения.
- Расстроен акт дефекации (запор или диарея).
Симптомы у детей
Нередко это заболевание проявляется и у детей. Сложность заключается в том, что дети не могут четко сказать в какой области и как болит. Поэтому нужно обращать внимание на общую картину симптомов:
- Боль в животе.
- Отказ от приема любой пищи.
- Повышение температуры тела до 38 градусов и больше.
- Капризность.
- Нарушение сна.
- Возможен понос.
Чтобы поставить точный диагноз детям делают УЗИ и все необходимые анализы.
На что должен обратить внимание, лечащий врач на приеме
Кроме того, что доктор внимательно изучает перечисленные симптомы и жалобы пациента, он должен еще и осмотреть его. На приеме человек сильно возбужден и раздражен, при этом кожные покровы бледные и покрыты потом. Если сеть подозрения на воспалительные процессы в области поджелудочной железы, проводят пальпацию брюшной области.
Больной должен лечь на кушетку и согнуть ноги в коленях. Иногда, даже при легком прикосновении пациент может чувствовать сильные боли. Хорошо, когда человек может самостоятельно показать локализацию болевых ощущений.
Для того чтобы более точно определить в какой части органа возникло воспаление врач определяет три главные точки на животе, где проектируется размещение органа:
- Точка Дежардена. Это место, где расположена головка поджелудочной железы. Точка находится на линии, которая соединяет пупок и правую подмышечную впадину. Область в 5–7 см под ребрами на линии соответствуют этой точке. Если здесь есть болезненные ощущения, значит, воспалена именно эта часть железы.
- Точка Мейо – Робсона показывает размещение хвоста органа. Чтобы ее найти нужно визуально провести линию, соединяющую пупок и левую реберную дугу. Дальше линию разделяют на три ровные части. Точка находится на границе между верхней и средней частями.
- Точка Кача определит, есть ли изменения в теле поджелудочной железы. Эта точка будет размещаться на расстоянии 5-7 см от пупка, по внешнему краю левой прямой мышцы живота. Если при пальпации в этой области появились болевые ощущения, то скорее воспаление находится на границе хвоста и тела железы.
Детям пальпацию не проводят. В данном случае этот метод не эффективен.
Что еще нужно чтобы поставить диагноз
Кроме того, что врач проводит осмотр пациента, он еще должен дать направления на ряд других диагностик, которые подтвердят или опровергнут его предположение. К таким диагностикам относят:
- Общий анализ крови и конечно же, на гормоны. По общему анализу понятно воспалена железа если показатели липаз, амилаз, трипсина, а иногда и билирубина вырос. В варианте, когда уже начался некроз, ко всему добавляется еще и недостаточное количество кальция в сыворотке. Если поражается вся железа, то нарушается уровень инсулина в крови.
- Анализ кала и мочи. Кал на предмет волокон мяса и жировых включений, а моча – на наличие амилаз.
- Также необходимо сделать УЗИ, МРТ или КТ, ангиографию сосудов железы и другие обследования.
- Если симптомы воспаления железы возникли у женщины, то врач должен отправить ее на УЗИ органов малого таза. Иногда эти симптомы схожи с перитонитом. У женщин воспаление брюшной полости (перитонит) может быть вызвано некоторыми гинекологическими проблемами, такими как внематочная беременность, разрыв яичника или опухоль.
Врач точно знает какие анализы и обследования нужно провести, чтобы узнать четкую картину заболевания и определить, как лечить и чем лечить. Не стоит пренебрегать советами специалистов.
Способы лечения
Воспаленная поджелудочная железа симптомы и лечение, которой изучили множество специалистов, очень сложная болезнь. Заниматься самолечением с помощью травок или препаратов, купленных в аптеках без назначения врача, чревато непредсказуемым исходом.
Для восстановления воспаленной поджелудочной железы лечение назначает только врач. Оно проходит только в условиях стационара, под наблюдением специалистов. Может быть, исключительно медикаментозным, а может включать комплекс хирургического вмешательства, медикаментозного и терапевтического лечения.
После снятия острых симптомов и нормализации работы органа обязательно нужно придерживаться определенной диеты, чтобы снизить риск повторного воспаления.
Источник статьи: http://clinica-opora.ru/%D1%82%D0%B5%D1%80%D0%B0%D0%BF%D0%B8%D1%8F/%D0%BA%D0%B0%D0%BA%D0%B8%D0%BC%D0%B8-%D0%B1%D1%83%D0%B4%D1%83%D1%82-%D1%81%D0%B8%D0%BC%D0%BF%D1%82%D0%BE%D0%BC%D1%8B-%D0%B8-%D0%BB%D0%B5%D1%87%D0%B5%D0%BD%D0%B8%D0%B5-%D0%B5%D1%81%D0%BB%D0%B8-%D0%BF/
Панкреатит: симптомы воспаления поджелудочной железы и меры лечения
Как правило, мы чаще всего беспокоимся о здоровье сердца и сосудов, реже — печени или почек, почти не вспоминая о поджелудочной железе. Между тем этот орган жизненно важен для нормальной работы организма. Именно там происходит синтез инсулина — гормона, регулирующего практически все биохимические процессы внутри клетки. И именно поджелудочная железа производит пищеварительные ферменты, обеспечивающие нормальное протекание процессов переваривания пищи и всасывания питательных веществ. Ведь, вопреки обыденным представлениям, основной этап пищеварения происходит не в желудке, а в тонком кишечнике, куда и поступает панкреатический сок.
Панкреатит: что это за болезнь и каковы ее проявления?
Воспаление поджелудочной железы называется панкреатитом. Его проявления довольно характерны: очень сильная, резкая боль в верхней части живота, которая отдает в спину или опоясывает туловище и не снимается обычными анальгетиками. Другая характерная жалоба — обильная многократная рвота, которую также невозможно остановить в домашних условиях обычными противорвотными средствами. Кроме того, врач при обследовании отмечает напряжение мышц верхней части живота.
Эти признаки — классическая триада симптомов — характерны как для острого панкреатита, так и для обострения хронического панкреатита.
Но при хроническом процессе, то есть при воспалении, которое протекает многие месяцы и годы, кроме боли появляются и признаки экзокринной недостаточности поджелудочной железы (нехватки пищеварительных ферментов), среди них:
- вздутие, урчание, боли в животе;
- внезапные выраженные позывы к дефекации;
- обильный зловонный жирный кал, плавающий на поверхности воды;
- потеря веса, у детей — отставание в росте и развитии.
Эти проявления возникают из-за того, что не до конца переваренные продукты не поступают в кровь для обеспечения организма питательными веществами, а остаются в просвете кишечника и раздражают его.
Воспаление поджелудочной железы: причины
Каким бы ни было воспаление поджелудочной железы — острым или хроническим, с точки зрения медицинской статистики, главной его причиной является избыток алкоголя. Чрезмерное его употребление вызывает до 55% острых [1] и до 80% хронических панкреатитов [2] .
Другие возможные причины острого панкреатита:
- Заболевания желчевыводящих путей (35%). При повышенном давлении в желчных протоках их содержимое начинает забрасываться в расположенные рядом (и имеющие одно выходное отверстие) протоки поджелудочной железы. Желчь повреждает ткани, которые в норме не должны с ней контактировать, что и вызывает воспаление.
- Травма поджелудочной железы (4%). Она может быть как бытовой (побои, ДТП и прочее), так и вызванной действиями врачей во время операции или диагностических исследований.
- Иные причины (6%): вирусы (гепатита, паротита, цитомегаловируса), опухоли и другие заболевания соседних органов, прием некоторых лекарств (гормоны, некоторые антибиотики, мочегонные и цитостатики), аллергические реакции (анафилактический шок), аутоиммунные процессы.
Причины хронического панкреатита не слишком отличаются от причин острого. На первом месте здесь также стоит алкоголь, на втором — заболевания желчевыводящих путей. Далее, по убыванию частоты следуют:
- лекарственные панкреатиты;
- идиопатические панкреатиты (состояния, когда выявить причину воспаления не удается);
- панкреатиты аутоиммунного характера;
- воспаления, вызванные нарушением обмена веществ (при муковисцидозе, нарушении работы паращитовидных желез, нарушении обмена гемоглобина, дислипидемии);
- интоксикации, в том числе и собственными продуктами обмена при почечной недостаточности (уремии);
- алиментарные панкреатиты (вызываются дефицитом белков и избытком жиров в питании);
- инфекции;
- системные коллагенозы (красная волчанка);
- недостаточное кровоснабжение (атеросклероз);
- травмы;
- сужение протока, как врожденное, так и приобретенное (сдавление опухолью);
- курение.
Отдельно стоит такая причина хронического панкреатита, как наследственная мутация гена, кодирующая синтез пищеварительного фермента трипсина. Эти панкреатиты обычно начинаются в довольно молодом возрасте и без явных причин.
Опасные последствия панкреатита
Самое опасное осложнение острого панкреатита — панкреонекроз. Это состояние, когда пищеварительные ферменты, вместо того чтобы выводиться через протоки в полость кишечника, из разрушенных воспалением клеток попадают непосредственно в ткани поджелудочной железы, фактически переваривая сам орган. Это одна из главных причин летальных исходов при остром панкреатите.
Но даже если этой опасности удается избежать, болезнь не проходит без последствий.
Любое воспаление — неважно, острое или хроническое, — нарушает нормальную работу органа. Если речь идет о работе поджелудочной железы, то прежде всего снижается ее экзокринная функция. Это значит, что вырабатывается слишком мало ферментов для нормального пищеварения, ухудшается усвоение питательных веществ, от чего страдает весь организм. Наблюдается потеря в весе. Появляются признаки нехватки витаминов (в первую очередь жирорастворимых А, D, К), которые могут проявляться в виде хрупкости костей, сухости кожи и волос, кровоточивости. Недостаток железа приводит к анемии. Снижение концентрации жиров в организме нарушает нормальный синтез половых гормонов (жиры — единственный источник, из которого они производятся). Нарушается либидо, меняется характер оволосения. Дефицит белка приводит к атрофии мышц и к отекам.
Кроме ферментов, поджелудочная железа синтезирует и бикарбонаты — вещества, ощелачивающие поступающее из желудка кислое содержимое. Когда их количество уменьшается, для пищевого комка не образуется щелочная среда, и он повреждает слизистую оболочку двенадцатиперстной кишки. Из-за этого появляются язвы.
Если воспалительный процесс длится долго и погибает большая часть клеток поджелудочной железы, вырабатывающих инсулин, развивается сахарный диабет. Подобное происходит при хроническом панкреатите примерно в 10% случаев [3] .
Поскольку воспаленная ткань всегда отекает, она может сдавить выводной проток желчного пузыря, который проходит в толще головки поджелудочной железы. Если отек столь силен, что нарушается нормальный отток желчи, то может начаться желтуха (до 3% случаев).
Кроме того, доказано [4] , что есть прямая связь между хроническим воспалением поджелудочной железы и ее злокачественным перерождением.
Диагностика воспаления поджелудочной железы
При диагностике острого воспаления поджелудочной железы врач обращает внимание на характерные жалобы пациента. Во время исследования крови обнаруживаются воспалительные изменения (повышение СОЭ и лейкоцитов), а также наблюдается более чем в три раза увеличенная активность ферментов (амилазы или липазы крови). Определить изменения в самом органе помогает ультразвуковое исследование, но более достоверны магнитно-резонансная томография или компьютерная томография (если эти два вида исследований доступны). При сомнениях (и при наличии соответствующего оборудования) врач может назначить лапароскопию.
Для диагностики хронического панкреатита обычно проводят:
- Анализы крови. С их помощью определяются признаки воспаления, увеличенная активность амилазы, диспротеинемия, характеризующаяся измененным соотношением белков в плазме крови, или гипопротеинемия, свидетельствующая об общем снижении содержания белка в крови.
- Анализ кала общий. При специальном окрашивании под микроскопом видны непереваренные жиры, а если ситуация уже запущенная — непереваренные мышечные волокна.
- Анализ кала на активность ферментов, чаще всего это определение активности панкреатической эластазы-1 в кале. При хроническом панкреатите она снижена.
- Дуоденальное зондирование с анализом содержимого (выполняют при наличии возможности). Процесс происходит следующим образом: пациент глотает специальный зонд, который доходит до двенадцатиперстной кишки; затем ему вводят лекарство, стимулирующее выработку секрета поджелудочной железы; полученные пробы исследуют на активность ферментов трипсина, липазы и содержание бикарбонатов — щелочного субстрата, необходимого для нормальной работы пищеварительных ферментов.
- Ультразвуковое исследование поджелудочной железы (по назначению также компьютерная томография или магнитно-резонансная томография) — позволяет оценить непосредственно структуру и строение органа.
Кроме того, косвенным признаком развития панкреатита можно считать уменьшение выраженности нарушенного пищеварения после нескольких дней приема панкреатических ферментов.
Меры лечения при панкреатите
Панкреатит — патология, опасная для жизни, поэтому лечение должен назначать только врач.
Если речь идет об остром панкреатите, пациента обязательно госпитализируют в хирургический стационар. Первые три дня необходимо соблюдать голод: вплоть до того, что все содержимое желудка удаляется зондом. К животу прикладывают пузырь со льдом и назначают постельный режим. Эта классическая формула называется «холод, голод и покой», и с нее начинают лечение как при остром панкреатите, так и при обострениях хронического панкреатита.
Конечно, в первом случае такими мерами не ограничиваются. Чтобы уменьшить боль и восстановить нормальный отток панкреатического сока, назначают спазмолитики. Поскольку боль может быть очень сильной, иногда обращаются к наркотическим анальгетикам. Для снижения активности поджелудочной железы назначают антагонисты соматотропина, например октреотид или ланреотид, при сопутствующих кровотечениях — соматостатин или терлипрессин.
В зависимости от состояния пациента прибегают к симптоматическому лечению, позволяющему скорректировать те или иные изменения в его организме. Могут назначать:
- препараты, нормализующие артериальное давление;
- средства, поддерживающие нормальную работу сердца;
- антибиотики при гнойном воспалении и прочее.
Чтобы вывести из крови токсические продукты воспаления, используют инфузионную терапию (так называемые капельницы). Если развивается панкреонекроз, пациента оперируют, удаляя омертвевшие участки поджелудочной железы.
При обострении хронического панкреатита, как уже упоминалось, в первые три дня также рекомендуется режим «холод, голод и покой». По истечении этого срока, если состояние позволяет, можно начинать есть. Поначалу — хорошо разваренные каши, кисели, протертые супы. Постепенно разрешается переходить на твердую пищу.
В рационе при диете должно содержаться много белка, лучше молочного или соевого. Рекомендуется ограничить употребление продуктов с тугоплавкими животными жирами (со свиным, бараньим), но растительные и молочные жиры не запрещены. Более того, нежелательно выбирать обезжиренные молочные продукты. Не только допускаются, но даже рекомендуются (при условии употребления ферментов и нормальной переносимости подобной пищи) жирные десерты, арахисовое масло и прочие продукты такого рода. Категорически запрещается алкоголь. Нельзя есть натощак кислое, жареное, копченое, соленое или начинать трапезу с жирных бульонов, богатых экстрактивными веществами.
Между тем необходима не только диета, но и прием лекарств. Чтобы снять боль, рекомендуют принимать анальгетики и спазмолитики. Обезболивающим действием обладают и ферменты поджелудочной железы — они обеспечивают покой пораженному органу [5] во время приема пищи. Ферментные препараты на постоянной основе назначают при внешнесекреторной недостаточности поджелудочной железы. Они восстанавливают нормальное пищеварение, позволяя усваиваться всем необходимым питательным веществам. А чтобы поддержать их эффект и восстановить нормальную среду в двенадцатиперстной кишке, назначают Н2-блокаторы, или ингибиторы протонной помпы, которые снижают кислотность желудочного сока.
Препарат с панкреатическими ферментами
Препараты, содержащие ферменты поджелудочной железы, существуют довольно давно. Но благодаря их современной форме, а это микросферы, или микрогранулы, диаметром до 2 мм, возможна максимальная эффективность данных препаратов.
Микразим ® [6] — средство, содержащее липазы, протеазы и амилазы поджелудочной железы животного происхождения, а также ферменты, переваривающие жиры, белки и углеводы соответственно. Ферменты помещены в микрогранулы с кислотоустойчивой оболочкой, которая защищает их от инактивации в желудке. В свою очередь, микрогранулы «упакованы» в капсулы, содержащие 10 000 ЕД или 25 000 ЕД активных ферментов.
Попадая в желудок, желатиновая капсула растворяется. Под действием перистальтических движений микрогранулы равномерно перемешиваются с пищей и постепенно поступают в просвет кишечника. В щелочной среде внутри двенадцатиперстной кишки их оболочка растворяется, и ферменты начинают «работать». Максимальная активность ферментов отмечается уже через 30 минут после еды.
Принимать Микразим ® нужно во время каждого приема пищи — исключение составляют перекусы, не содержащие жиров (овощной салат без заправки, фруктовый сок, чай с сахаром без молока и тому подобное). Обычно во время еды хватает одной капсулы, поскольку она содержит достаточное количество ферментов, способствующих нормализации пищеварения. Если проглотить капсулу сложно, ее можно открыть, но ни в коем случае нельзя пережевывать или еще как-то измельчать микрогранулы: из-за этого разрушится защитная оболочка и ферменты потеряют свою активность.
Основное показание к применению капсул Микразим ® — хронический панкреатит вне обострения. Кроме этого, средство используют при внешнесекреторной недостаточности поджелудочной железы любого происхождения: из-за муковисцидоза, после операций на поджелудочной железе, после резекции желудка или тонкого кишечника. Здоровые люди могут использовать Микразим ® , чтобы уменьшить нагрузку на поджелудочную железу при переедании, особенно при употреблении жирной пищи.
Противопоказан Микразим ® при остром панкреатите и обострении хронического панкреатита, а также при индивидуальной непереносимости.
Препарат включен в перечень ЖНВЛП, отпускается без рецепта.
* Номер регистрационного удостоверения в Государственном реестре лекарственных средств — ЛС-000995 от 18 октября 2011 года.
Источник статьи: http://www.pravda.ru/navigator/vospalenie-podzheludochnoi-zhelezy.html
Панкреатит острый
Обзор
Острый панкреатит — это серьезное заболевание, при котором за короткое время развивается воспаление поджелудочной железы.
Большинство людей с острым панкреатитом выздоравливают без последствий в течение недели, однако тяжелые случаи панкреатита могут иметь опасные осложнения и даже заканчиваться смертью. Острый панкреатит отличается от хронического, при котором воспаление в поджелудочной железе сохраняется многие годы.
Острый панкреатит может развиваться в любой период жизни, но чаще встречается у людей среднего и пожилого возраста. Мужчины чаще становятся жертвами острого панкреатита, связанного с алкоголем, а женщины — в результате желчнокаменной болезни. Согласно общемировой статистике острым панкреатитом в год заболевают 2-8 человека из 100 тысяч населения.
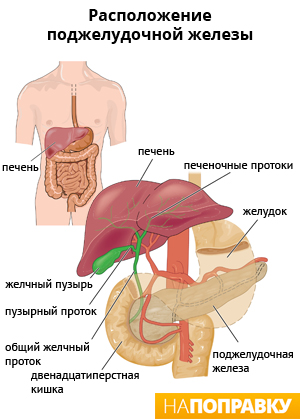
Поджелудочная железа
Поджелудочная железа — это маленький орган, расположенный позади желудка, ниже грудной клетки. Она выполняет две важные функции:
- вырабатывает пищеварительные ферменты, которые используются в кишечнике для расщепления пищи;
- выделяет сильные гормоны, основной из которых — инсулин, который регулирует уровень глюкозы (сахара) в крови.
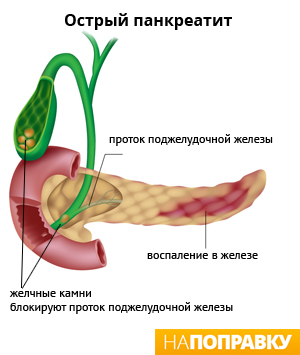
Считается, что причиной острого панкреатита является состояние, при котором пищеварительные ферменты (химические вещества) поджелудочной железы начинают переваривать собственный орган. Наиболее часто эта болезнь связана с:
- камнями в желчном пузыре, что является причиной около 50% случаев острого панкреатита;
- употреблением алкоголя, что составляет около 25% случаев.
В настоящее время специального лекарства от острого панкреатита не существует, все лечебные мероприятия направлены на поддержание функций организма на протяжении всего периода воспаления в поджелудочной железе.
Обычно для этого необходима госпитализация в больницу, где проводят внутривенное введение жидкостей, обезболивание, нутритивную (питательную) поддержку и обеспечивают приток дополнительного кислорода через трубочки, подведенные к носу. Большая часть пациентов с острым панкреатитом поправляются в течение недели, и уже могут быть выписаны из больницы через 5-10 дней. Однако, в тяжелых случаях при возникновении осложнений, выздоровление может занять больше времени.
Приблизительно 4 из 5 случаев острого панкреатита завершаются полным выздоровлением без последствий. Однако, каждый пятый случай отличается тяжелым течением и может закончится опасными для жизни осложнениями, такими как полиорганная недостаточность (отказ многих органов тела). В таких случаях высок риск смертельного исхода. Если заболевание имеет тяжелое течение, то для полного выздоровления могут потребоваться недели и даже месяцы.
Симптомы острого панкреатита
Основным симптомом острого панкреатита является внезапно возникшая интенсивная тупая боль в области верхней части живота (эпигастрии). Эта ноющая боль, постепенно нарастает и иногда распространяется (отдает) в спину. Боль может усиливаться после еды. Для облегчения состояния человек старается наклониться вперед или прижать колени к груди, свернувшись калачиком.
Если причиной панкреатита стали камни в желчном пузыре, боль часто развивается после употребления большого количества пищи. Когда причина — прием алкоголя, боль, как привило, возникает спустя 6-12 часов после злоупотребления спиртным.
Другие симптомы острого панкреатита:
- тошнота и чувство недомогания;
- рвота;
- диарея;
- потеря аппетита;
- повышение температуры тела (лихорадка) до 38 ° C и выше;
- болезненность в животе при надавливании.
Причины острого панкреатита
В большинстве случаев острый панкреатит связан с желчнокаменной болезнью или употреблением алкоголя. Однако установить причину удается не всегда.
Камни в желчном пузыре — это твердые образования, которые формируются в желчном пузыре. Покинув желчный пузырь, желчные камни могут блокировать выход из поджелудочной железы. Закупорка выхода из поджелудочной железы нарушает работу ее ферментов. Обычно они участвуют в пищеварении, попадая в кишечник, а при блокировке выходного протока могут начать разрушение самой поджелудочной железы. Однако, не у всех людей с желчнокаменной болезнью развивается острый панкреатит. В большинстве случаев камни в желчном пузыре не вызывают никаких проблем.
Почему алкоголь вызывает воспаление в поджелудочной железе до конца не понятно. Однако связь острого панкреатита и алкоголя четко прослеживается. Согласно одной из теорий, алкоголь нарушает нормальную работу железы, что приводит к ее самоперевариванию.
В ходе одного крупного исследования было показано, что люди, которые регулярно употребляли в неделю более 35 порций алкоголя, в четыре раза чаще болели острым панкреатитом, чем те, кто алкоголь вообще не употреблял (35 порций алкоголя — это около 16 банок крепкого светлого пива или 4 бутылки вина в неделю). Риск острого панкреатита так же возрастает при употреблении большого количества алкоголя за короткий период времени.
Реже острый панкреатит может быть вызван:
- случайным повреждением железы в ходе эндоскопической ретроградной холангиопанкреатографии (ЭРХПГ) — хирургической манипуляции, которую проводят для исследования поджелудочной железы и окружающих тканей или удаления желчных камней;
- редким побочным действием при приеме лекарств, таких как: некоторые антибиотики или средства для химиотерапии;
- вирусной инфекцией, к примеру: эпидемическим паротитом (свинкой) или корью.
Причины тяжелого течения панкреатита
Причины, по которым у некоторых людей развиваются тяжелые формы острого панкреатита мало изучены. Предполагается, что факторами риска могут быть:
- возраст 70 лет и старше;
- ожирение (признаком ожирения является индекс массы тела (ИМТ) ≥ 30);
- употребление двух и более алкогольных напитков в день;
- курение.
Исследователями было доказано, что у людей со специфической генетической мутацией, известной как MCP-1, риск развития острого панкреатита выше в 8 раз, чем в среднем в популяции. Генетическая мутация — это поломка в структуре ДНК, найденной во всех живых клетках, в результате чего меняется порядок генов и свойства.
Диагностика острого панкреатита
В большинстве случаев диагностика острого панкреатита должна проводится в больнице, из-за риска тяжелых осложнений. Ваш лечащий врач спросит о симптомах, и о том, как развивалось заболевание. Он так же может провести медицинский осмотр. При остром панкреатите определенные области вашего живота будут чрезвычайно чувствительны к прикосновениям (прощупыванию). Для подтверждения диагноза проводят анализ крови. Для острого панкреатита характерно повышение в крови таких показателей, как липаза и амилаза.
Чтобы оценить степень воспаления поджелудочной железы и предположить риск тяжелых осложнений, необходимо провести дополнительные исследования:
- компьютерную томографию (КТ), в ходе которой с помощью рентгеновских лучей получают подробное трехмерное изображение поджелудочной железы;
- магнитно-резонансную томографию (МРТ), при которой изображения внутренних органов получают при помощи сильного магнитного поля и радиоволн;
- эндоскопическая ретроградная холангиопанкреатография (ЭРХПГ).
В ходе ЭРХПГ через рот в пищеварительную систему под контролем ультразвукового аппарата (УЗИ) проводят тонкую гибкую трубку с видеокамерой на одном конце. Это исследование особенно полезно, если причиной заболевания стала желчнокаменная болезнь. Тогда хирург может увидеть, где именно застрял камень и, в некоторых случаях, даже извлечь его при помощи инструментов, которыми оборудован эндоскоп.
Тяжесть острого панкреатита бывает трудно определить на ранних стадиях болезни. Только тщательное обследование позволит исключить или подтвердить признаки серьезных проблем, таких как недостаточность (отказ) внутренних органов. Это помогает установить тяжесть панкреатита.
Состояние больных с легким течением панкреатита обычно улучшается на протяжение недели. Осложнения разрешаются за 48 часов или не возникают вообще. При тяжелом течении панкреатита у больных развиваются стойкие проблемы со здоровьем. Тяжесть состояния помогает определить дополнительное обследование: анализы крови, рентгеновское исследование или КТ.
Лечение острого панкреатита
Специфического лечения острого панкреатита не существует, состояние большинства людей самостоятельно улучшается в течение недели. На протяжение этого времени ведется тщательный контроль за состоянием здоровья заболевших для раннего выявления возможных осложнений. Проводится поддерживающее лечение, например, введение жидкостей и подача кислорода.
Большинство людей чувствуют улучшение уже через 5-10 дней и могут покинуть больницу. При тяжелом течении панкреатита могут развиться осложнения, требующие дополнительного специального лечения. В этом случае выздоровление занимает гораздо больше времени, а иногда болезнь имеет смертельный исход.
При остром панкреатите организм теряет большое количество жидкости. Чтобы восполнить ее недостаток производят введение специальных растворов через трубку, подсоединенную к вене — внутривенное вливание. При тяжелом течении острого панкреатита, внутривенное введение растворов может предотвратить гиповолемический шок — серьезное осложнение, когда при потере большого количества жидкости резко сокращается объем крови.
При легком течении панкреатита обычно не требуется ограничение в питании. Однако, в некоторых случаях, рекомендуется воздержаться от приема пищи. Это связанно с тем, что переваривание твердой пищи может чрезмерно увеличить нагрузку на поджелудочную железу. В зависимости от тяжести панкреатита, бывает необходимо исключить из рациона твердую пищу на несколько дней, иногда больше. В таких случаях, для полноценного поступления питательных веществ в организм используется трубка (назогастральный зонд), которая вводится в желудок через нос. Это известно как энтеральное питание.
Чтобы обеспечить достаточное поступление кислорода к жизненно важным органам, осуществляется его дополнительная подача к носу по специальным трубочкам. Как только станет ясно, что ваше состояние улучшается, трубки с кислородом убирают. В тяжелых случаях может потребоваться оборудование для вентиляции легких.
Острый панкреатит связан в интенсивными болями в животе, для снятия которых часто требуются сильные обезболивающие, такие как морфин. Некоторые из этих лекарств вызывают сонливость. Поэтому, навещая в больнице человека с острым панкреатитом, не беспокойтесь, если он покажется вам вялым или будет плохо реагировать на ваши вопросы.
Лечение причины острого панкреатита
Когда состояние больного не вызывает опасений, можно заняться лечением причины, вызвавшей панкреатит. Лечебные мероприятия при наиболее частых причинах острого панкреатита: камнях в желчном пузыре и злоупотреблении алкоголем описаны ниже.
Если причиной панкреатита стали камни в желчном пузыре, то может потребоваться проведение эндоскопической ретроградной холангиопанкреатографии(ЭРХПГ) или удаление желчного пузыря. Можно удалить желчный пузырь, пока вы находитесь в больнице по поводу панкреатита, или операция может быть отложена на несколько недель. Удаление желчного пузыря не должно существенно повлиять на здоровье. Трудности с пищеварением могут возникнуть лишь при употреблении жирной или острой пищи.
ЭРХПГ является альтернативным методом лечения желчнокаменной болезни. В ходе данной процедуры используется эндоскоп — тонкая длинная гибкая трубка с камерой на одном конце. Эндоскоп проводят по желудочно-кишечному тракту под контролем ультразвука (УЗ-аппарата). С помощью эндоскопа подаются хирургические инструменты, необходимые для удаления камней.
Каждый, кто перенес острый панкреатит должен воздержаться от употребления спиртного, по крайней мере, в течение 6 месяцев, независимо от причины заболевания. Это связано с тем, что алкоголь может усилить повреждение поджелудочной железы во время ее восстановления.
Если самостоятельно отказаться от алкоголя не удается, потребуется дополнительное лечение. Для лечения алкогольной зависимости существуют следующие возможности:
- сеансы индивидуальной психотерапии;
- участие в группах взаимопомощи, в частности — обществе Анонимных Алкоголиков;
- использование лекарственных препаратов, уменьшающих тягу к спиртному.
Осложнения острого панкреатита
Хотя большая часть людей с острым панкреатитом выздоравливает без последствий, при тяжелом течении заболевания могут развиваться серьезные осложнения.
Псевдокисты поджелудочной железы
Псевдокисты — это пузыри (полости) с жидкостью, которые формируются в поджелудочной железе. Это распространенное осложнение острого панкреатита, которое развивается приблизительно у 1 из 20 больных. Псевдокисты обычно развиваются спустя 4 недели после начала болезни. Во многих случаях они не вызывают проявлений и являются случайной находкой во время обследования (например, компьютерной томографии). Однако, у некоторых людей псевдокисты вызывают вздутие и тупую боль в животе, нарушение пищеварения.
Псевдокисты маленького размера, не причиняющие беспокойства, как правило, не требуют лечения. Обычно они проходят самостоятельно. Медицинское вмешательство необходимо в тех случаях, когда псевдокисты вызывают дискомфорт или сильно увеличиваются. Крупные псевдокисты подвержены риску разрыва, что может осложнится кровотечением или присоединением инфекции.
Лечение псевдокисты заключается в удалении жидкости из ее полости с помощью иглы (дренирование). Операция может быть проведена через кожу или во время эндоскопии. В последнем случае, через рот и полость глотки к поджелудочной железе подводят тонкую гибкую трубку — эндоскоп, а сквозь него вводят специальные микроинструменты, которыми удаляют жидкость из псевдокисты.
Хронический панкреатит
При повторных эпизодах острого панкреатита возможно развитие хронического повреждения тканей поджелудочной железы. Хронический панкреатит — это длительно протекающее заболевание, которое оказывает серьезное влияние на качество жизни.
Инфицированный панкреонекроз
Инфицированный панкреонекроз возникает в одном случае из трех при тяжелом течении острого панкреатита. Выраженное воспаление в железе приводит к нарушению ее кровоснабжения. В результате развивается некроз — гибель тканей поджелудочной железы.
Мертвые ткани чрезвычайно уязвимы для бактериальной инфекции. При инфекционном некрозе поджелудочной железы развивается заражение крови — сепсис. Бактерии разносятся с кровью по организму, вызывая полиорганную недостаточность (отказ жизненно важных органов). Такое состояние нельзя оставлять без лечения, иначе это может привести к смерти.
Инфицированный панкреонекроз обычно развивается спустя 2-6 недель от начала острого панкреатита. Заподозрить данное состояние можно при усилении болей в животе и повышению температуры тела. Для уничтожения инфекции назначаются антибиотики в виде инъекций (уколов). Кроме того, необходимо удалить мертвые ткани, чтобы избежать повторного заражения. В некоторых случая возможно удаление мертвых тканей через тонкую трубку, так называемый катетер, введенный сквозь кожу.
В качестве альтернативного метода, применяется лапароскопический доступ (малоинвазивное вмешательство), при котором через небольшой разрез на коже вводится эндоскоп, с помощью которого удаляют мертвую ткань. Не всегда возможно использовать лапароскопический доступ, так как участки некроза поджелудочной железы могут оказаться в труднодоступном месте, например, у людей, страдающих ожирением. В таких случаях производится разрез на животе, чтобы полностью удалить мертвые ткани железы.
Инфицированный некроз является крайне серьезным осложнением. Несмотря на современные высокие стандарты оказания медицинской помощи, приблизительно каждый пятый случай панкреонекроза заканчивается смертью от недостаточности жизненно важных органов.
Синдром системной воспалительной реакции (ССВР)
Другим распространенным осложнением острого панкреатита является синдром системной воспалительной реакции (ССВР), который развивается в 1 из 10 случаев тяжелого панкреатита. При ССВР воспаление с поджелудочной железы распространяется на весь организм и может привести к нарушению функции одного или нескольких органов. ССВР развивается в течение первой недели от начала симптомов, чаще в течение первых суток.
- подъем температуры выше 38°C или ее снижение ниже 36°C;
- повышение частоты сердечных сокращений (более 90 ударов в минуту);
- учащение дыхания (более 20 в минуту).
На данный момент не существует специфического лечения от ССВР, медицинская помощь заключается в поддержании главных функций организма, пока воспалительные изменения не стихнут. Исход заболевания зависит от количества поврежденных органов. Чем их больше, тем выше риск смертельного исхода.
Профилактика острого панкреатита
Острый панкреатит в большинстве случаев связан с желчнокаменной болезнью или употреблением алкоголя, поэтому здоровый образ жизни значительно снижает риск заболеть.
Самый эффективный способ избежать развития камней в желчном пузыре — это здоровое питание с низким содержанием жиров и достаточным количеством свежих фруктов и овощей (по крайней мере, 400 г в день). В питание полезно включать цельнозерновые продукты (например, хлеб из непросеянной муки), овес, бурый (шелушеный) рис. Эти продукты снижают количество холестерина в вашем организме.
Избыточный вес также увеличивает риск развития желчных камней, поэтому поддержание нормальной массы тела, регулярные физические упражнения и сбалансированное питание помогут снизить риск камнеобразования.
Ограничение приема алкоголя предотвращает повреждение поджелудочной железы и снижает риск возникновения острого панкреатита, а так же и других заболеваний, таких как рак печени. Мужчинам не рекомендуется употреблять больше 3-4 порций алкоголя в день, а женщинам не стоит выпивать более 2-3 порций спиртных напитков в день. Порция алкоголя составляет не более 300 мл пива обычной крепости, 80-85 мл вина или 25 мл крепкого алкоголя (водки).
К какому врачу обратиться при остром панкреатите?
Острый панкреатит, как правило, сопровождается резким ухудшением самочувствия и требует лечения в больнице, поэтому при подозрении на это заболевание вызовите скорую помощь, позвонив с мобильного по номерам 911 или 112, а со стационарного телефона — 03.
Вы можете самостоятельно выбрать больницу для госпитализации, прочитав отзывы о ней на нашем сайте. Как правило, с острым панкреатитом госпитализируют в отделения и клиники общей хирургии или абдоминальной хирургии.
После выписки из больницы, выберите хорошего терапевта, который займется вашей реабилитацией и восстановительным лечением.
Источник статьи: http://lib.napopravku.ru/diseases/pankreatit-ostryy/