Эндоскопические признаки патологии поджелудочной железы
Эндоскопическое исследование желудка и ДПК необходимо для диагностики заболеваний ПЖ. Проведение его перед ЭРХПГ позволяет:
• осуществлять эндоскопический осмотр панкреатического протока;
• выполнять селективный забор панкреатического сока для ферментного и морфологического исследования;
• диагностировать патологию БДС;
• обнаружить заболевания желудка и ДПК, выступающие в качестве возможной причины развития патологии ПЖ, либо зарегистрировать признаки поражения ПЖ (циркулярный стеноз ДПК при кольцевидной ПЖ, сдавление ДПК при раке и крупных кистах головки ПЖ).
Для диагностики заболеваний ПЖ наиболее информативно применение дуоденоскопов с боковым расположением оптики. Дуоденоскопия — оптимальный метод визуализации всех отделов ДПК (включая область БДС).
Эндоскопическое исследование помогает диагностировать дивертикулы ДПК, которые, располагаясь в зоне фатерова сосочка (парафатеральные дивертикулы), могут быть причиной панкреатитов (см. рис. 2-16). В 90% случаев они локализованы в нисходящей части ДПК, рядом с головкой ПЖ, а также в её нижней горизонтальной части.
Рис. 2-16. Дуоденоскопия. Парафатеральный дивертикул
Одновременно можно наблюдать несколько дивертикулов. По форме они чаше бывают округлыми, реже — цилиндрическими или воронкообразными. Слизистая оболочка дивертикулов напоминает атрофичную слизистую оболочку ДПК с выраженным сосудистым рисунком. При застое в них содержимого возможно развитие выраженного воспаления (дивертикулит), а также изъязвление, кровотечение и прободение стенки дивертикула. В области дивертикулов часто возникает деформация кишки, её стенозирование.
Семиотика эндоскопических признаков патологии гепатопанкреато-билиарной системы при эндоскопическом исследовании ДПК включает прямые и косвенные визуальные признаки, указывающие на патологию жёлчевыводящей системы, печени и ПЖ.
При панкреатите и раке головки ПЖ возникают признаки сдавления стенки ДПК снаружи (изменение углов изгибов, цвета слизистой оболочки, угьлощение складок, изменение перистальтики). Эти признаки универсальны; их можно наблюдать при сдавлении ДПК увеличенной печенью, жёлчным пузырём или ободочной кишкой. При раке ПЖ слизистая оболочка ДПК в области, подлежащей опухоли, приобретает сероватый цвет, покрывается изъязвлениями. Просвет ДПК часто сужен, деформирован.
Сужение ДПК в области фатерова соска может быть обусловлено инфильтративной или язвенной формой рака БДС. Ранний симптом опухолевого поражения фатерова сосочка — его увеличение в размерах. При аденоме цвет слизистой оболочки и поверхность БДС могут быть не изменены. Злокачественные новообразования приводят, как правило, к изменению нормального цвета слизистой оболочки (малиново-красный) в области сосочка и изъязвлению её поверхности. Окончательный диагноз устанавливают на основании биопсии слизистой оболочки поражённой зоны.
При повышении давления в общем жёлчном протоке, связанном с ущемлением камня в ампуле соска, воспалением или стенозом последнего (рубцы, опухоль), наблюдают характерное выбухание проксимального отдела продольной складки кишки (см. рис. 2-17).
Рис. 2-17. Эзофагогастродуоденоскопия. Холедохолитиаз: крупный конкремент в дистальном отделе общего жёлчного протока; проксимальная жёлчная гипертензия; резкая дилатация общего жёлчного протока, сдавливающего двенадцатиперстную кишку
При дуодените, холангите, холедохите и панкреатите часто возникает (при ОП — всегда) сопутствующее воспаление фатерова сосочка (папиллит). Сосочек эндоскопически выглядит отёчным, гиперемированным, покрыт слизеподобным секретом; можно наблюдать точечные или сливные кровоизлияния. Рубцовые изменения приводят к деформации сосочка.
Очень часто при дуоденоскопии фатерова соска и патологических процессах в его зоне необходима оценка наличия или отсутствия признаков стенозирующей патологии БДС.
Наиболее достоверные эндоскопические признаки стенозирующей патологии фатеральной зоны:
• отсутствие поступления жёлчи из устья БДС (при динамическом эндоскопическом наблюдении);
• отсутствие жёлчи в просвете ДПК и желудка;
• истинный дуоденальный папиллит;
• папилломатозные разрастания в устье соска;
• уплощение соска в сочетании с невыраженной интрамуральной частью терминального отдела общего жёлчного протока.
При соответствующих клинических данных и указанных эндоскопических признаках диагноз стенозирующего процесса в фатеральной зоне весьма вероятен; для верификации патологии необходимо проведение ЭРХПГ.
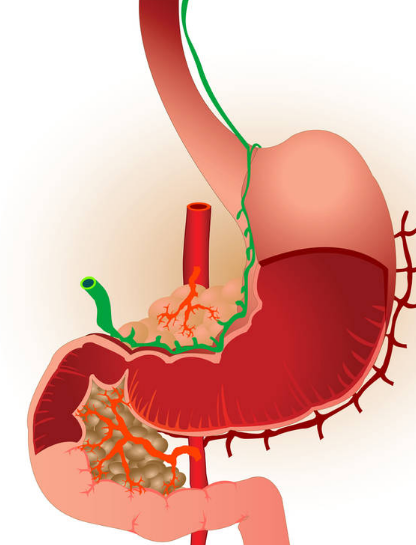
Поджелудочная железа – это часть пищеварительной системы, которая работает с двойной нагрузкой.
Во-первых, она производит ферменты, способные расщеплять жиры, белки, углеводы (диастаза, эластаза, мальтаза, лактаза, липаза, амилаза, химотрипсин, трипсин), которые участвуют в процессе пищеварения и регулируют его.
Во-вторых, она синтезирует глюкагон и инсулин (бета-клетками островков Лангерганса). Эта железа обеспечивает гомеостаз внутренней среды организма, поскольку регулирует жировой, белковый и углеводный обмен.
Совершенно очевидно, что наличие патологических изменений в поджелудочной железе может сказываться на многих функциях организма. Признаки наличия заболеваний поджелудочной у мужчин и женщин идентичны.
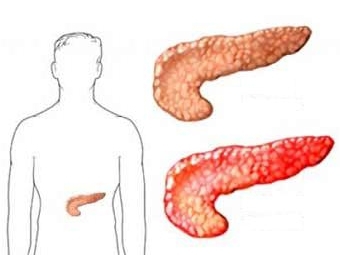
Чаще всего поджелудочная железа подвергается воспалениям и деструктивным процессам. Поэтому типичными симптомами наличия патологии поджелудочной железы являются признаки острого панкреатита.
Острый панкреатит – это воспаление ткани железы неинфекционного характера с признаками отмирания железистой ткани (за счет самопереваривания трипсином и липазами), ее распада и отека, нарушением функционирования и анатомического строения железы, образованием соединительнотканных рубцов. Существуют случаи, когда к первичному воспалению может присоединиться воспаление брюшины, кровотечение, образование кист, бактериальное нагноение.
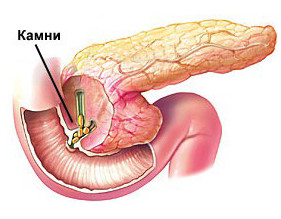
Пусковыми факторами острого панкреатита являются прием алкоголя, травмы поджелудочной железы, патологии двенадцатиперстной кишки и желчевыводящих путей, затруднение оттока секрета из органа, вследствие сужения протока рубцом или опухолью.
Интересным фактом является отсутствие прямой зависимости между длительностью алкоголизации. Довольно часто люди, страдающие от хронического алкоголизма, могут обходиться без воспалительных заболеваний железы на протяжении долгих лет, в то время, как непьющий человек погибает от деструкции органа на фоне однократного приема небольшой дозы алкоголя.
Существует несколько заболеваний железы, которые имеют схожие симптомы. Дифференцировать такие патологии может только опытный врач путем инструментальных исследований и лабораторных исследований.
Симптомы острого панкреатита как основного заболеваний поджелудочной железы
Болевые ощущения
Главным проявлением острого панкреатита является боль, которая может иметь тупой и тянущий и до острого и режущего характер. Эта характеристика зависит от характера поражения (некроз, отек), объемов поражения, вовлеченности в процесс листков брюшины (при перитоните). Последний случай отличается присутствием симптомов раздражения брюшины, поэтому при пальпации железы боль будет усиливаться не при прижатии органа, а при ослаблении давления.
При отеке болевые ощущения обусловлены растяжением железистой капсулы, что приводит к переполнению протоков органа секретом собственной секреции и сдавлением нервных окончаний.
Длительное время присутствует несоответствие между значительной интенсивностью боли и отсутствием защитной реакции в виде напряженности мышц передней брюшной стенки (при пальпации живот остается мягким).
Локализируется боль в средней, правой или левой части надчревья, что обусловлено размещением очага патологии в теле, головке или хвосте органа.
Иррадиация боли в спину характеризуется тем, что орган располагается в забрюшинном пространстве на уровне от 4 поясничного до 12 грудного позвонка, а также особенностями иннервации железы (ветками блуждающего нерва и чревного сплетения).
Боль обычно не связана с приемом пищи и имеет постоянный продолжительный характер, с усилением по мере развития патологических изменений в органе. Редко, но случается, что боли отдают в загрудинное пространство, а именно – в сердце с иррадиацией в ключицу. В таком случае очень важно дифференцировать боли от сердечных (инфаркта миокарда, стенокардии).
Наивысшей степени боль достигает при панкреонекрозе и может стать причиной болевого шока, от которого пациент рискует скончаться.
Диспепсические явления
Диспепсия, которая сопровождает панкреатит, отличается неустойчивостью стула, рвотой, нарушением аппетита, тошнотой. В большинстве случаев диспепсия проявляется на начальной стадии заболевания, вследствие погрешностей в диете (употребление алкоголя, меда, помидоров, грибов, копченой, жирной пищи). Классикой жанра является водка, закушенная помидором и холодной котлетой. Также случается, что прием лекарственных препаратов может стать пусковым механизмом патологии органа (цитостатики, сульфасалазиты, азатиоприн, вальпроевая кислота, сульфаниламиды, антибиотики, нитрофураны).
Тошнота появляется перед рвотой и является следствием перераздражения блуждающего нерва, который иннервирует поджелудочную железу. В более чем 80% случаев развивается рвота, которая не приносит больному облегчения.
Это происходит вследствие интоксикации организма. Изначально рвота имеет желудочный характер (рвота употребленной пищей), после чего в рвотных массах появляются примеси желчи, что свидетельствует о вовлечении двенадцатиперстной кишки.
Частота рвоты и ее объемы могут быть значительными, вследствие чего развивается обезвоживание организма с потерей электролитов. Преимущественно теряются соли, что ведет к гипоосмотической дегидратации.
Выделяют несколько степеней обезвоживания, при этом каждая из них отличается собственной клинической картиной.
Первая степень характеризуется потерей до 3% массы тела, влажностью слизистых, пациент испытывает слабую жажду. Выраженная жажда не характерна для потери электролитов, поэтому она заменяется учащенным дыханием.
При второй степени происходит потеря до 9% массы тела. Развивается сухость слизистых оболочек и выраженная жажда. Наблюдается снижение упругости кожи (отличительная черта – снижение скорости расправления забранной в щипок кожной складки). Происходят нарушения в системе кровообращения – присутствует учащение сердцебиения и пульса. Уменьшается объем выделяемой мочи и соответственно сокращается количество мочеиспусканий. Урина приобретает темный оттенок.
На третьей степени обезвоживания наблюдаются выраженные нарушения электролитического баланса и потеря веса до 10%. Общее состояние пациента отличается сонливостью и заторможенностью. Артериальное давление падает, может присутствовать спутанность сознания и речи, обеднение мимики, сухость кожи и слизистых, расстройства сердечного ритма. В крови наблюдается развитие ацидоза и гиповолемический шок с полиорганной недостаточностью и потерей сознания.
- Неустойчивость стула
Проявляется в виде смены запоров поносами. На ранних этапах заболевания у пациента присутствует ярко выраженное вздутие живота и запор. Такие особенности объясняются тем, что желчные кислоты и панкреатические ферменты, которые отличаются слабительным эффектом, не попадают в кишечник в необходимых количествах. Однако через несколько дней запор может смениться жидким стулом.
Кожные изменения
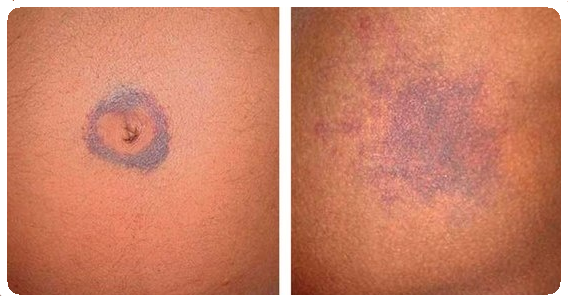
Проявления панкреатита на коже сводятся к желтушности и бледности вследствие сдавления желчных протоков отеком поджелудочной железы. Кроме того, может присутствовать синюшность пальцев и носогубного треугольника, вследствие дыхательных расстройств (симптом Лагерлефа) и интоксикации. Подобная синюшность в виде пятен может наблюдаться на коже живота, чаще всего правее от пупка. Это проявление известно в медицине как симптом Холстеда. Посинение живота (боковых отделов) является результатом расстройства кровообращения в брюшной полости (другое название – симптом Грея-Тернера). Симптом Кююлена – это синюшно-желтоватый цвет пупка, а синяки, которые окружают пупок – это уже симптом Грюнвальда.
Специальные симптомы
Специальные симптомы могут определиться только врачом путем пальпации живота пациента.
Симптом Щеткина-Блюмберга – усиление болевых ощущений при отдергивании руки во время пальпации живота. Этот симптом наиболее характерен для перитонита. При появлении патологического выпота, который связан с раздражением брюшины ферментами и распадом поджелудочной железы, в брюшной полости появляются симптомы раздражения стенки брюшины, что свидетельствует о начале перитонита.
Симптом Чухриенко – болевые ощущения при выполнении толчкообразных движений в надчревье ребром руки.
Симптом Дудкевича – это болезненность при пальпации в случае, когда рука врача ощупывает живот ниже пупка на 2 сантиметра и движется косо вверх и внутрь.
Симптом Мэйо-Робсона – болезненность при пальпации реберно-позвоночного угла слева.
Лабораторные признаки
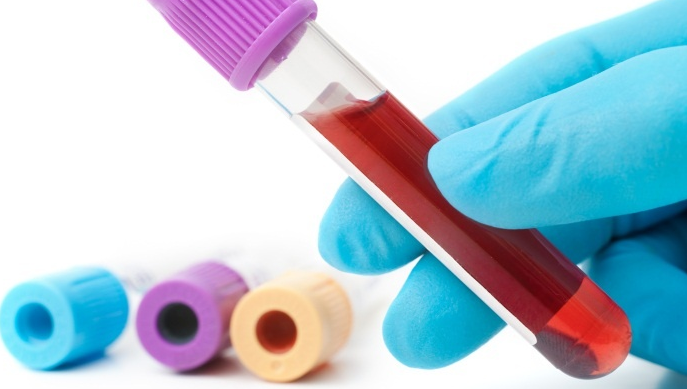
Наиболее характерным и частым признаком при деструкции и воспалении поджелудочной железы является наличие изменений в биохимическом и клиническом анализе крови, а также изменения в анализе мочи.
На наличие патологии в поджелудочной железе кровь реагирует увеличением скорости оседания эритроцитов (свыше 10 мм/час у мужчин и свыше 20 мм/час у женщин) и относительным лейкоцитозом (повышение уровня лейкоцитов до 9 Г/л и выше). Это свидетельствует о наличии воспаления. При присоединении гнойной инфекции и выраженной деструкции присутствует эффект «сдвига лейкоцитарной формулы влево», или же повышение числа палочкоядерных и сегментоядерных лейкоцитов.
При этом соотношение числа эритроцитов к объему плазмы (гематокрит) увеличивается за счет обезвоживания организма (у женщин – выше 47%, у мужчин – 54%). Также появляется относительное увеличение количества эритроцитов. При наличии геморрагического панкреатита на поздних стадиях может развиваться анемия (падение уровня гемоглобина и эритроцитов). Уровень глюкозы в таких случаях начинает возрастать и превышает 5,5 ммоль/л.
Биохимический анализ крови
Отличается повышением уровня амилазы выше 125 Ед/л на первых этапах (12 часов) заболевания. После некроза железы уровень амилазы существенно падает. Более показательными характеристиками является повышение уровня ингибиторов ферментов, трипсина, липазы. Сегодня наиболее информативным и специфическим является повышение уровня эластазы крови в первые двое суток.
Но этот фермент можно определить не во всех лабораториях. Повышается показатель ЛДГ, АСаТ, АЛаТ, что свидетельствует о начале распада клеток. Желтуха способствует повышению уровня общего и непрямого билирубина. Ацидоз приводит к падению показателей уровня хлоридов, магния, кальция.
Увеличивается относительная плотность урины. В ней появляются эритроциты, лейкоциты и цилиндры (белок), что характерно при токсических поражениях почек или обезвоживании. Диастаза мочи превышает 100 Ед, при том, что норма этого показателя составляет 64 Ед. Кроме того, в моче появляются кетоновые тела и сахар, что говорит о нарушении белкового и углеродного обменов.
Симптоматика прочих патологий поджелудочной железы
Кроме острого панкреатита, существует ряд патологий, которые поражают поджелудочную железу. Симптомы таких заболеваний, их диагностика и терапия зависит от локализации процесса и его стадии.
Наиболее характерные симптомы для таких патологий представлены в таблице ниже.
Болевой синдром не беспокоит вне периода обострения. В период обострения присутствует тупая тянущая или острая боль в эпигастральной области, которая часто иррадиирует в поясницу. Также могут присутствовать опоясывающие боли, которые имеют различную степень интенсивности.
Характер боли зависит от локализации опухоли. Поэтому могут присутствовать как ноющие эпизодические боли, так и болевой синдром, характерный для острого панкреатита.
Сахарный диабет первого типа
Боли по ходу кишечника схваткообразного характера.
Острая резкая боль в области за грудиной и надчревья, которая отдает в ключицу или спину. В пиковом положении может развиваться состояние шока и потеря сознания.
Киста поджелудочной железы
Мало выраженная, непостоянная тупая боль при небольшом размере кисты. При значительных размерах образования появляется ярко выраженный болевой синдром, вследствие сдавления нервных стволов и протоков или натяжения капсулы органа. При развитии процесса в головке боль присутствует в надчревье справа, при поражении хвостовой части – слева. При локализации кисты в теле органа боль присутствует в области эпигастрия.
Неустойчивость стула (чередование поносов и запоров). При нарушении диеты (употребление кабачков, помидор, меда, жареного, копченого, жирного) – тошнота, учащенный стул, эпизодическая рвота желчью и пищей.
Снижение аппетита, неустойчивость стула и тошнота при диетических погрешностях. Характерна потеря веса и вздутие живота. На поздних стадиях заболевания присутствует частая рвота и профузный понос.
Сахарный диабет первого типа
Резкое чувство слабости и голода при гипогликемических состояниях. При кетоацидозе – рвота, тошнота. Сильное снижение веса.
Частый жирный жидкий стул, объемы которого превышают нормальный показатель в несколько раз. Метеоризм, снижение аппетита.
Задержка стула, вздутие живота.
Киста поджелудочной железы
При кисте головки поджелудочной железы – учащение стула, похудение, вздутие живота. При поражении хвоста тела – эпизоды тошноты, запоры, обесцвеченный стул.
Обострение симптомов вследствие употребления сладкого, маринадов, копченой, жареной, жирной пищи, алкоголя.
Раковая кахексия на поздних стадиях патологии. Выраженная бледность или желтуха.
Сахарный диабет первого типа
Жажда, зуд слизистых и кожи, увеличение объема выделяемой мочи. Склонность к кетоацидозу (кома, потеря сознания, запах ацетона изо рта, рвота, тошнота, слабость), гипогликемии (обморок, учащенное сердцебиение, голод, потливость).
Мышечная слабость, сухость во рту, отложение солей на коже.
Токсический или болевой шок, признаки острого живота.
Киста поджелудочной железы
Прощупывание крупных образований через переднюю брюшную стенку. Боль в животе и высокая температура при нагноении кисты.
Лабораторные исследования и инструментальная диагностика
Повышение эластазы 1 крови в периоды обострения. Эластаза кала снижена. Лабораторные признаки характерные острому панкреатиту.
Ускорение СОЭ (более 30 мм/час). Признаки анемии и лейкоцитоза. Определение округлого образования на УЗИ. Верификация диагноза на основании данных биопсии.
Сахарный диабет первого типа
Уровень гликированного гемоглобина выше 6,5%. Сахар в крови выше 6,1 ммоль/л.
Снижение эластазы кала, потовый тест положительный на повышение хлоридов.
Данные лабораторных исследований соответствуют острому панкреатиту. УЗИ – признаки развития деструкции органа.
Киста поджелудочной железы
Незначительное повышение уровня ферментов в моче и крови. На УЗИ – признаки жидкостного образования. Верификация диагноза на основании результатов биопсии.
Источник статьи: http://mr-gergebil.ru/jendoskopicheskie-priznaki-patologii-podzheludochnoj-zhelezy/
Эндоскопические признаки патологии поджелудочной железы
Воспаление поджелудочной железы симптомы и лечение – тема сегодняшней статьи. Никто и не задумывается, что поджелудочная железа – это очень важный орган в человеческом организме.
Она вырабатывает нужные для пищеварения ферменты и гормоны, которые регулируют уровень сахара в крови. Если железа не работает должным образом, то пища полностью не переваривается, а сахар, который попадает с едой, не усваивается.
Определить воспаление поджелудочной железы, все симптомы и лечение может только врач. Лечение своими силами просто недопустимо. Теперь разберемся, какие симптомы и причины данной болезни, чтобы при их появлении сразу бежать к доктору.
Что это такое
Заболевание поджелудочной железы, которое связано с ее воспалением врачи называют панкреатитом. Когда орган находится в раздраженном состоянии, он перестает нормально функционировать, пищеварительные ферменты и гормоны продуцируются в недостаточных количествах или не попадают в место переваривания пищи, то есть 12-палую кишку.
Такая болезнь может иметь острый или хронический характер. При остром проявлении все симптомы возникают внезапно, и имеет сильно выраженный характер. В таком случае больной определяется для лечения в стационар сразу после приема.
При хронической форме заболевания, признаки могут время от времени проявляться на протяжении нескольких лет. Ощущения не сильно болезненные и быстро проходят, поэтому больной может и не подозревать о наличии проблемы.
Причины возникновения
Просто так поджелудочная железа не воспаляется. Для того чтобы произошли изменения в органе должны быть какие-то причины. Врачи выделяют три основные причины, по которым может это произойти:
- Неправильное питание. Если человек ест преимущественно жирную и острую пищу, то возникновение панкреатита просто неизбежно. Кроме того, плохо влияет на поджелудочную железу жаренная и пересоленная еда.
- Злоупотребление алкогольными напитками. Ученые пока не установили, как действует алкоголь на такой орган, как поджелудочная железа. Но зато точно известно, что если человек много выпивает, то у него может развиться воспаление.
- Прием некоторых лекарств. Некоторые лекарственные препараты не лучшим образом влияют на органы пищеварительной системы, в том числе может воспалиться и поджелудочная железа.
Но это еще не все причины воспаления поджелудочной железы. Кроме того, оно может возникать при систематическом переедании, травмах брюшной полости, частых стресса и нервных срывах. Врачи утверждают, что женщины значительно чаще болеют панкреатитом чем мужчины. Также к воспалительным процессам склонны пожилые люди или больные диабетом. Человек, который имеет лишний вес, должен быть готов к тому, что поджелудочная железа может воспаляться.
Частые симптомы
При воспалении поджелудочной железы, особенно на начальных стадиях, человек наблюдает болевые ощущения в верхней части живота, тошноту или тяжесть. Чаще всего такие признаки возникают после приема пищи или алкоголя. Но обратив внимание на изменения в пищеварительном процессе, не все сразу обращаются к врачу.
Только когда признаки воспаления поджелудочной железы повторяются очень часто и вызывают сильный дискомфорт, больной бежит к лечащему врачу. Но зачастую процесс уже перешел в хроническое заболевание. Что бы ни пришлось прибегать к радикальным формам лечения, нужно четко знать и понимать симптомы болезни.
Самая страшная для человека – острая форма, поскольку под воздействием выделяемых ферментов орган быстро само переваривается. При этом токсины попадают в ток крови и разносятся по всему организму, вызывая интоксикацию. При заболевании поджелудочной железы в острой форме проявляются:
- Резкая боль, которая может локализироваться как справой, так и с левой стороны под ребрами. Это связано с размерами органа. Иногда болевые ощущения могут появляться в спине.
- Многократные рвотные позывы, которые не вызывают чувства облегчения.
- Чувство тяжести в животе и вздутие.
- Сильная тошнота.
- Если железа резко воспалилась, температура может повышаться.
Если у человека появились все эти симптомы нужно немедленно бежать в больницу. Если вовремя не начать лечить воспаление поджелудочной железы, которое проявляется в острой форме, то это может привести к плачевным последствиям.
Данное заболевание может носить и хронический характер.
При этом симптомы появляются на протяжении многих лет и время от времени либо обостряются, либо затухают. Период обострения чаще всего припадает на те периоды, когда человек употребляет много жирной и жареной пищи или алкоголь.
Основные симптомы при воспалении поджелудочной железы хронического характера:
- Боль в животе через 1,5–2 часа после еды.
- Нежелание есть жирную пищу.
- Болевые ощущения под ребрами при физических нагрузках.
- Потеря аппетита.
- Снижение массы тела.
- В каловых массах могут появляться белесоватые включения.
- Расстроен акт дефекации (запор или диарея).
Симптомы у детей
Нередко это заболевание проявляется и у детей. Сложность заключается в том, что дети не могут четко сказать в какой области и как болит. Поэтому нужно обращать внимание на общую картину симптомов:
- Боль в животе.
- Отказ от приема любой пищи.
- Повышение температуры тела до 38 градусов и больше.
- Капризность.
- Нарушение сна.
- Возможен понос.
Чтобы поставить точный диагноз детям делают УЗИ и все необходимые анализы.
На что должен обратить внимание, лечащий врач на приеме
Кроме того, что доктор внимательно изучает перечисленные симптомы и жалобы пациента, он должен еще и осмотреть его. На приеме человек сильно возбужден и раздражен, при этом кожные покровы бледные и покрыты потом. Если сеть подозрения на воспалительные процессы в области поджелудочной железы, проводят пальпацию брюшной области.
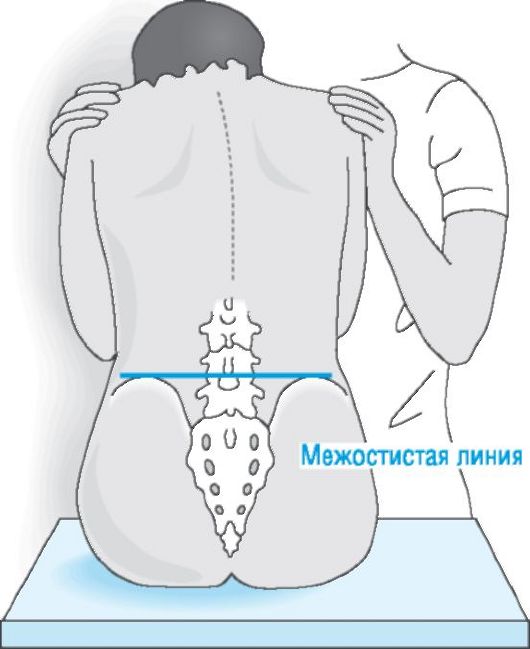
Больной должен лечь на кушетку и согнуть ноги в коленях. Иногда, даже при легком прикосновении пациент может чувствовать сильные боли. Хорошо, когда человек может самостоятельно показать локализацию болевых ощущений.
Для того чтобы более точно определить в какой части органа возникло воспаление врач определяет три главные точки на животе, где проектируется размещение органа:
- Точка Дежардена. Это место, где расположена головка поджелудочной железы. Точка находится на линии, которая соединяет пупок и правую подмышечную впадину. Область в 5–7 см под ребрами на линии соответствуют этой точке. Если здесь есть болезненные ощущения, значит, воспалена именно эта часть железы.
- Точка Мейо – Робсона показывает размещение хвоста органа. Чтобы ее найти нужно визуально провести линию, соединяющую пупок и левую реберную дугу. Дальше линию разделяют на три ровные части. Точка находится на границе между верхней и средней частями.
- Точка Кача определит, есть ли изменения в теле поджелудочной железы. Эта точка будет размещаться на расстоянии 5-7 см от пупка, по внешнему краю левой прямой мышцы живота. Если при пальпации в этой области появились болевые ощущения, то скорее воспаление находится на границе хвоста и тела железы.
Детям пальпацию не проводят. В данном случае этот метод не эффективен.
Что еще нужно чтобы поставить диагноз
Кроме того, что врач проводит осмотр пациента, он еще должен дать направления на ряд других диагностик, которые подтвердят или опровергнут его предположение. К таким диагностикам относят:
- Общий анализ крови и конечно же, на гормоны. По общему анализу понятно воспалена железа если показатели липаз, амилаз, трипсина, а иногда и билирубина вырос. В варианте, когда уже начался некроз, ко всему добавляется еще и недостаточное количество кальция в сыворотке. Если поражается вся железа, то нарушается уровень инсулина в крови.
- Анализ кала и мочи. Кал на предмет волокон мяса и жировых включений, а моча – на наличие амилаз.
- Также необходимо сделать УЗИ, МРТ или КТ, ангиографию сосудов железы и другие обследования.
- Если симптомы воспаления железы возникли у женщины, то врач должен отправить ее на УЗИ органов малого таза. Иногда эти симптомы схожи с перитонитом. У женщин воспаление брюшной полости (перитонит) может быть вызвано некоторыми гинекологическими проблемами, такими как внематочная беременность, разрыв яичника или опухоль.
Врач точно знает какие анализы и обследования нужно провести, чтобы узнать четкую картину заболевания и определить, как лечить и чем лечить. Не стоит пренебрегать советами специалистов.
Способы лечения
Воспаленная поджелудочная железа симптомы и лечение, которой изучили множество специалистов, очень сложная болезнь. Заниматься самолечением с помощью травок или препаратов, купленных в аптеках без назначения врача, чревато непредсказуемым исходом.
Для восстановления воспаленной поджелудочной железы лечение назначает только врач. Оно проходит только в условиях стационара, под наблюдением специалистов. Может быть, исключительно медикаментозным, а может включать комплекс хирургического вмешательства, медикаментозного и терапевтического лечения.
После снятия острых симптомов и нормализации работы органа обязательно нужно придерживаться определенной диеты, чтобы снизить риск повторного воспаления.
Источник статьи: http://clinica-opora.ru/%D1%82%D0%B5%D1%80%D0%B0%D0%BF%D0%B8%D1%8F/%D0%BA%D0%B0%D0%BA%D0%B8%D0%BC%D0%B8-%D0%B1%D1%83%D0%B4%D1%83%D1%82-%D1%81%D0%B8%D0%BC%D0%BF%D1%82%D0%BE%D0%BC%D1%8B-%D0%B8-%D0%BB%D0%B5%D1%87%D0%B5%D0%BD%D0%B8%D0%B5-%D0%B5%D1%81%D0%BB%D0%B8-%D0%BF/