Экзокринная функция поджелудочной железы: что это такое?
Экзокринная функция поджелудочной железы осуществляется благодаря функционированию ацинуса. Клетками этого функционального образования продуцируют панкреатический сок.
Помимо экзокринной функции,поджелудочная выполняет эндокринную функцию, заключающуюся в выработке гормонов, участвующих в регуляции обменных процессов организма.
Основными гормонами, продуцируемыми поджелудочной железой, являются инсулин, глюкагон, соматостатин, вазоактивный интестинальный пептид и панкреатический полипептид.
В сутки в результате внешнесекреторной деятельности орган вырабатывает около 1,5-2 литров пищеварительного сока содержащего ферменты участвующих в процессе переваривания пищи.
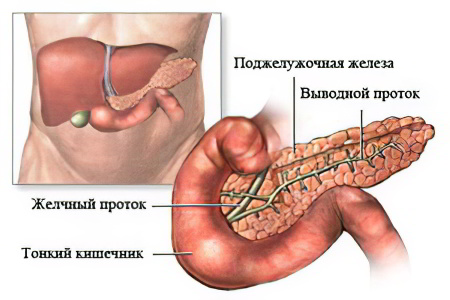
По системе протоков осуществляется выведение продуцируемого панкреатического сока в просвет двенадцатиперстной кишки.
В составе пищеварительного сока железы содержатся:
- ферменты, расщепляющие питательные вещества, входящие в состав потребляемой пищи;
- вода;
- ионы бикарбоната, способствуют ощелачиванию желудочного сока поступающего в двенадцатиперстную кишку вместе с пищевым комком из желудка.
Секреция ферментов регулируется гормонами вырабатываемыми в кишечнике и желудке.
Активными соединениями, осуществляющими гормональную регуляцию функциональной активности железы являются:
Экзокринные функции
Говоря о том, какова функция поджелудочной железы в человеческом организме, то первым делом необходимо сказать о прямом ее участии в процессах пищеварения. Именно она занимается синтезом пищеварительных ферментов, обеспечивающих нормальное расщепление и усвоение главных компонентов любой пищи, в роли которых выступают углеводы, белки и жиры. За это отвечает внешнесекреторная функция поджелудочной (также именуется как эндокринная и экскреторная), которая проявляется в виде выработки панкреатического сока, выброс которого производится в 12-перстную кишку. Здесь и осуществляется переваривание фрагментов пищи.
Однако в этом процессе панкреатическому соку также помогает желчь печени, выброс которой тоже осуществляется в 12-перстную кишку. Соединяясь между собой, желчь и панкреатический сок создают мощное «оружие», которым и «разбивают» фрагменты пищи на более мелкие соединения, продвигая их в кишечник. И только здесь происходит отбор – полезные вещества всасываются в кровь, а ненужные выводятся из организма естественным образом – путем дефекации.
В составе панкреатического сока присутствует сразу несколько пищеварительных ферментов:
- липаза, способствующая расщеплению крупных жировых конгломератов,
- лактаза, инвертаза, мальтаза и амилаза, обеспечивающие переработку поступающей с пищей глюкозы,
- трипсин, ответственный за расщепление и усвоение белков.
И рассказывая о том, как работает поджелудочная железа, нужно отметить, что выработка данных пищеварительных ферментов и панкреатического сока активизируется сразу же после того, как пища или напитки попадают в желудок. Сам процесс переваривания занимает от 7 до 12 часов, в зависимости от «тяжести» употребляемых человеком продуктов (белки расщепляются дольше всего).
Синтез пищеварительных ферментов напрямую зависит от состава пищи. В том случае, если в ней находится много белка, то поджелудочная «распознает» это и начинает активно вырабатывать трипсин. Когда же в пище преобладает жир – липазу, углеводы – лактозу, мальтазу, амилазу и инвертазу.

Экзокринные и эндокринные части поджелудочной
Экзокринная функция поджелудочной железы имеет перед собой очень сложную задачу – ей необходимо не только заниматься продуцированием панкреатического сока и пищеварительных ферментов, но и следить также, чтобы их количество соответствовало качеству потребляемой человеком пищи. Таким образом, железа обеспечивает не только нормальное расщепление и усвоение пищи, но и собственную защиту. Ведь если она будет сохранять баланс между объемом вырабатываемого панкреатического сока и употребляемой пищей, то пищеварительные ферменты будут полностью утилизированы.
Если же количество панкреатического сока и ферментов будет превышать то количества, которое необходимо для расщепления пищи, они не будут израсходованы полностью и будут сохраняться в тканях поджелудочной, переваривая ее собственные клетки и провоцируя развитие панкреатита. А это довольно серьезное заболевание, которое трудно поддается лечению.
Поэтому так важно, чтобы поджелудочная сохраняла равновесие между синтезом ферментов и качеством пищи. Так как если этого не будет, возникают серьезные риски возникновения в ней патологических процессов. И чтобы помочь железе правильно функционировать, человек должен постоянно следить за питанием и вести здоровый образ жизни, отказавшись от вредных привычек. Ведь именно эти факторы в 90% случаев являются провокаторами развития большинства болезней поджелудочной железы.


Лечение патологии
Лечение внешнесекреторной недостаточности поджелудочной железы, как правило, комплексное. Оно включает в себя коррекцию нутритивного статуса, заместительную и этиотропную терапию, а также симптоматическое лечение. На предупреждение прогрессирования гибели клеток железы направлена этиотропная терапия. Коррекция образа жизни заключается в исключении потребления спиртного и табакокурения. Предусмотрено также увеличение количества в рационе белка, сокращение объема жиров, прием витаминов.
Основным методом лечения при хр. панкреатите является заместительный прием ферментов (пожизненно). Показанием к заместительной терапии ферментами выступает стеаторея с утратой более 15 г жира в день, белково-энергетическая недостаточность прогрессирующего характера.
Наибольшей эффективностью обладают микрогранулированные ферментные средства в кислотоустойчивых оболочках и в желатиновых капсулах, которые растворяются в желудке, обеспечивая условия для равномерного смешивания гранул медикамента с пищей. Дозировки таких лекарств подбираются индивидуально и зависят от тяжести заболевания, активности панкреатической секреции.
Эндокринные функции
Внутрисекреторные функции поджелудочной железы не могут происходить без особых веществ – гормонов, продуцированием которых также занимается этот орган. Данная функция именуется эндокринной (внутренняя секреторная функция) и ее активизация также во многом зависит от пищи, которую ест человек в течение всего дня. Однако нужно отметить, что гормоны, которые синтезирует железа, не попадают в органы пищеварения. Их выброс производится в кровь, где и отмечается гуморальная регуляция организма на них.

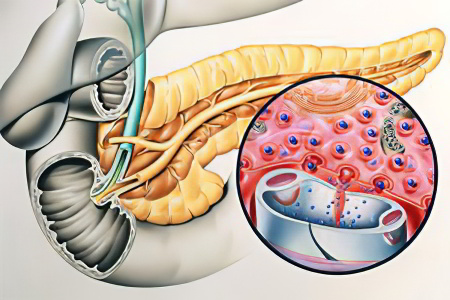
Клетки, синтезирующие гормоны находятся внутри островков Лангерганса
Эндокринная функция поджелудочной железы выполняется посредством специальных клеток, численность которых не превышает 2% от всего тела органа. Эти клетки образуют скопления, которые в медицине именуются островками Лангерганса.
Существует всего 5 видов клеток, отвечающих за выработку гормонов:
Строение поджелудочной железы
- альфа-клетки – осуществляют секрецию глюкагона,
- бета-клетки – вырабатывают инсулин,
- дельта-клетки – продуцируют соматостатин,
- Д1-клетки – обеспечивают человеческий организм вазоактивными интестинальными полипептидами,
- РР-клетки – синтезируют панкреатический полипептид.
Без этих гормонов работа поджелудочной железы и обменные процессы в организме не могут происходить нормально. Ведь именно они регулируют обмен веществ, а также поддерживают работу почек, кишечника, печени и 12-перстной кишки.
Наиболее известным среди далеких от медицины людей является гормон инсулин. Его выделение в кровь обеспечивает нормализацию уровня глюкозы в крови. Он связывается с молекулами глюкозы, разбивает их на более мелкие структуры и поставляет в клетки и ткани организма, тем самым насыщая их энергией. Если работа бета-клеток нарушается, формируется недостаточность инсулина, которая приводит к увеличению концентрации микрокристалликов сахара в крови и является провокатором развития сахарного диабета и резкого снижения веса. Ведь вместо того чтобы растрачивать энергию, которую клеткам предоставил инсулин, они начинают использовать в качестве топлива жир, что приводит к дистрофии жировой ткани.
Эндокринная функция поджелудочной железы играет очень важную роль в человеческом организме. Несмотря на то что ее выполнением занимается небольшое количество клеток, без нее не могут происходить ни одни процессы в организме. Так как внутрисекреторная функция проявляется в гуморальном управлении, которое является эволюционным ранним способ управления организма. Поджелудочная синтезирует гормоны, выбрасывает их в кровь и обеспечивает гормональное равновесие. В результате этого регулируется работа всех внутренних органов и систем.
Абсолютная недостаточность
Абсолютная недостаточность вызвана уменьшением объема паренхимы (внутренняя структура органа) поджелудочной железы, из-за которого угнетается секреция гормона. Причина относительной недостаточности – сужение просвета протоков поджелудочной железы и как следствие этого, плохое поступление поджелудочного сока в кишечник. Эта недостаточность неопасна. В данном случае, железа работает нормально и лечения не требуется. Требуется лечить основное заболевание, которое препятствует активации сока в кишечнике, например наличие камней в протоках, синдром раздраженного кишечника.
Связь функциональности поджелудочной железы с ее расположением
Поджелудочная железа представляет собой уникальный орган, выполняющий несколько функций в человеческом организме, которые, на первый взгляд, вообще не имеют логической связи между собой. Такое явление ученые воспринимают как следствие эволюции функций и органов. У некоторых видов позвоночных животных эти функции выполняют сразу несколько внутренних органов. Но у некоторых видов, в том числе и у человека, пищеварительные и эндокринные функции концентрируются в одном – в поджелудочной.

Строение поджелудочной железы
Несмотря на то что функции поджелудочной железы в организме человека разнообразны, основной принято считать пищеварительную функцию. Особенность расположения размещения поджелудочной актуален для системы пищеварения. Ведь очень важно, чтобы пищеварительные ферменты, вырабатывающиеся этим органом, как можно быстрее поступали в 12-перстную кишку, так как активизация их функций возникает сразу же после синтеза. В этот же орган должна поставлять желчь, которую вырабатывает печень.
Поджелудочная железа у человека располагается в так называемой петле, которая формируется желудком и 12-перстной кишкой. С правой стороны от желудка находится печень. Эти органы соединяются между собой особыми протоками, по которым и производится транспортировка желчи и панкреатического сока в 12-перстную кишку.
Функции, за которые отвечает поджелудочная, и ее строение взаимосвязаны между собой. И чтобы пищеварительные ферменты быстрее проникали в 12-перстную кишку, головка железы располагается недалеко от этого органа. А другие части поджелудочной, которые не выполняют пищеварительные функции, привязаны к ее головке и располагаются с левой стороны.
Поджелудочная железа в организме человека является самой большой железой и объединяет в себе сразу несколько функций и структур. И если отвечать на вопрос, что же делает этот орган и какова его функциональность, то за этим последует очень длинный ответ, который сведется к одной простой фразе – участвует в синтезе пищеварительных ферментов и гормонов, необходимых для секреторного управления деятельности всего организма.


Панкреатит как причина патологии
Хронический панкреатит – основной фактор, приводящий к ферментной недостаточности. Это поражение поджелудочной железы воспалительно-деструктивного генеза, приводящее к нарушениям ее функций. Каковы последствия панкреатита, мало кто знает. При обострении заболевания возникает боль в животе и левом подреберье, наблюдаются диспепсические явления, желтушность склер и кожного покрова.
Основными причинами развития панкреатита у взрослых (код по МКБ-10 К86) являются желчекаменная болезнь и злоупотребление алкоголем, который довольно токсичен для паренхимы этого органа. При желчекаменной болезни воспалительный процесс становится следствием перехода инфекции из желчевыводящих протоков в железу по лимфатическим сосудам, развитием гипертензии желчных путей либо забросом желчи в железу.
Консервативное лечение данного заболевания включает в себя комплекс мер. В основе терапии лежат следующие принципы:
- обязательна диета;
- недостаточность поджелудочной железы подлежит коррекции;
- болевой синдром нужно устранить;
- осложнения должны быть предупреждены.
При лечении панкреатита необходимо исключить употребление алкоголя, прием лекарственных препаратов, способных оказывать повреждающее воздействие на поджелудочную железу (антибиотики, антидепрессанты, сульфаниламиды, диуретики: гипотиазид и фуросемид, непрямые антикоагулянты, индометацин, бруфен, парацетамол, глюкокортикоиды, эстрогены и многие другие).
Последствия панкреатита могут быть различными: внешнесекреторная недостаточность железы, обтурационная желтуха, портальная гипертензия, инфекции (парапанкреатит, абсцесс, флегмона забрюшинной клетчатки, воспаление желчевыводящих путей), внутренние кровотечения. С развитием данного заболевания могут возникать также сахарный диабет, снижение массы тела, рак поджелудочной железы.
Методы диагностики
Поджелудочная железа является примером железы смешанной секреции. Оценка ее работы в лабораторных условиях – это довольно сложная задача, особенно если проблема касается патологий панкреатической системы.
В основном клинические симптомы и анамнез способны описать состояние эндокринных и экзокринных систем в железе. Если есть необходимость изучить изменения в структуре органа, тогда используются инструментальные обследования.
Для определения состояния и работоспособности экзокринной системы используют зондовые или беззондовые методы. Зондовые методы призваны оценить ферментную активность, а беззондовые – определить эффективность пищеварения.
Копрологическое исследование позволяет второстепенными методами определить работу экзокринной системы. Основным признаком недостаточности секретов железы является такое следствие, как полифекалия. Признаки этого заключаются в изменениях вида каловых масс. Они становятся кашеобразными, серого цвета, сального вида, нехорошо пахнут и плохо смываются со стенок унитаза.
Альтернативной методикой также является анализ, основанный на иммуноферментном принципе. Он позволяет определить количество панкреатической эластазы в кале. Состояние экзокринной системы напрямую зависит от активности этого фермента в кале. Это связано с тем, что он не участвует в обменных процессах кишечника и тем самым исключает ошибки, связанные с активностью ферментов в кишечнике. Чувствительность вышеописанного теста составляет порядка 90%.
Источник статьи: http://hospitalvv.ru/zhkt-zabolevaniya/vneshnesekretornaya-funkciya-podzheludochnoj-zhelezy.html
Что такое поджелудочная железа, где находится, как болит?
Что такое поджелудочная железа?
Поджелудочная железа – это важный орган пищеварительной системы, обладающий смешанной функцией: внешней (экзокринной) и внутренней (эндокринной). Функция внешней секреции состоит в выделении панкреатического сока, который содержит пищеварительные ферменты, необходимые для полноценного переваривания пищи. Эндокринная функция заключается в выработке соответствующих гормонов и регуляции обменных процессов: углеводного, жирового и белкового.
Что делает поджелудочная железа?
Экзокринная функция
Ежесуточно поджелудочная железа вырабатывает 500-1000 мл панкреатического сока, состоящего из ферментов, солей и воды. Ферменты, продуцируемые поджелудочной железой, называются «проферментами» и вырабатываются ею в неактивной форме. При попадании комка пищи в двенадцатиперстную кишку выделяются гормоны, с помощью которых запускается цепочка химических реакций, активизирующих ферменты панкреатического сока. Самый сильный стимулятор секреции поджелудочной железы – соляная кислота желудочного сока, которая при попадании в тонкую кишку активизирует выделение слизистой оболочкой кишки секретина и панкреозимина, воздействующих, в свою очередь, на выработку ферментов поджелудочной железы.
К этим ферментам относятся:
Амилаза, расщепляющая углеводы;
Трипсин и химотрипсин, участвующие в процессе переваривания белка, который начинается ещё в желудке;
Липаза, отвечающая за расщепление жиров, которые уже подверглись воздействию желчи, поступившей из желчного пузыря.
Дополнительно панкреатический сок содержит микроэлементы в виде кислых солей, обеспечивающие его щелочную реакцию. Это необходимо для нейтрализации кислого составляющего пищи, поступившей из желудка, и создания подходящих условий для усваивания углеводов.
Секреция панкреатического сока регулируется нервными механизмами и связана с приемом пищи, т. е. разнообразная по составу пища стимулирует выработку разного по объему и содержанию ферментов сока. Он накапливается в междольковых протоках, которые вливаются в главный выводной проток, вливающийся в двенадцатиперстную кишку.
Эндокринная функция
Внутренняя секреторная функция железы состоит в выделении ею в кровь гормонов инсулина и глюкагона. Они вырабатываются группами клеток, вкрапленных между дольками и не обладающих выводными протоками – так называемыми островками Лангерганса, расположенными в значительном количестве в хвосте железы. Островки Лангерганса состоят в основном из альфа-клеток и бета-клеток. Их число у здоровых людей достигает 1-2 миллионов.
Инсулин вырабатывается бета-клетками и отвечает за регуляцию углеводного и липидного (жирового) обмена. Под его влиянием глюкоза поступает из крови в ткани и клетки организма, тем самым уровень сахара в крови понижается. Бета-клетки составляют 60-80% островков Лангерганса.
Глюкагон вырабатывается альфа-клетками и является антагонистом инсулина, т. е. повышает уровень глюкозы в крови. Также альфа-клетки принимают участие в выработке вещества липокаина, препятствующего жировому перерождению печени. Их доля в островках Лангерганса – около 20%.
Островки Лангерганса содержат в малом количестве и другие клетки, например, дельта-клетки (1%), секретирующие гормон грелин, отвечающий за аппетит и стимулирующий к потреблению пищи. ПП-клетки (5%) вырабатывают панкреатический полипептид, образованный 36 аминокислотами и подавляющий секрецию поджелудочной железы.
Разрушение бета-клеток приводит к угнетению выработки инсулина, что может спровоцировать развитие сахарного диабета. Симптомами этого являются постоянная жажда, кожный зуд, повышенное отделение мочи.
Поджелудочная железа находится в тесной взаимосвязи с другими органами пищеварительного тракта. Любое её повреждение или сбои в деятельности негативно сказываются на всем пищеварительном процессе.
Где находится поджелудочная железа у человека?
Поджелудочная железа находится в брюшной полости позади желудка, вплотную примыкая к нему и двенадцатиперстной кишке, на уровне верхних (первого-второго) поясничных позвонков. В проекции на брюшную стенку она находится на 5-10 см выше пупка. Поджелудочная железа имеет альвеолярно-трубчатое строение и состоит из трех отделов: головки, тела и хвоста.
Головка поджелудочной железы располагается в изгибе двенадцатиперстной кишки так, что кишка охватывает её в форме подковы. Она отделена от тела железы бороздой, по которой проходит воротная вена. Кровоснабжение поджелудочной железы осуществляется через поджелудочно-двенадцатиперстные артерии, отток крови происходит через воротную вену.
В теле поджелудочной железы различают переднюю, заднюю и нижнюю поверхности. Также в нем выделяют верхний, передний и нижний края. Передняя поверхность примыкает к задней стенке желудка, немного снизу. Задняя поверхность прилегает к позвоночнику и брюшной аорте. По ней проходят сосуды селезенки. Нижняя поверхность находится пониже корня поперечной ободочной кишки. Хвост железы имеет конусовидную форму, направлен вверх и влево и доходит до ворот селезенки.
Поджелудочная железа состоит из 2 типов ткани, выполняющих разные функции (эндокринную и экзокринную). Основную её ткань составляют мелкие дольки – ацинусы, которые отделяются друг от друга прослойками соединительной ткани. Каждая долька имеет собственный выводной проток. Мелкие выводные протоки соединяются между собой и сливаются в общий выводной проток, который проходит в толще железы по всей её длине, от хвоста до головки. У правого края головки проток открывается в двенадцатиперстную кишку, соединяясь с общим желчным протоком. Таким образом панкреатический секрет попадает в двенадцатиперстную кишку.
Между дольками расположены группы клеток (островки Лангерганса), не имеющие выводных протоков, но снабженные сетью кровеносных сосудов и выделяющие инсулин и глюкагон непосредственно в кровь. Диаметр каждого островка – 100- 300 мкм.
Размеры поджелудочной железы
По своим размерам поджелудочная железа занимает второе место после печени среди органов, вырабатывающих ферменты. Её формирование начинается уже на пятой неделе беременности. У новорожденного ребенка железа имеет длину до 5 см, у годовалого – 7 см, к 10-летнему возрасту её размеры составляют 15 см в длину. Окончательных размеров она достигает в подростковом возрасте, к 16 годам.
Головка поджелудочной железы – это самая широкая её часть, её ширина составляет до 5 см и больше, толщина варьирует от 1,5 до 3 см. Тело железы – самая длинная часть, его ширина в среднем 1,75-2,5 см. Длина хвоста – до 3,5 см, ширина около 1,5 см.
Из-за глубокого расположения диагностика патологий поджелудочной железы весьма затруднена. Поэтому важным моментом диагностики является УЗИ-исследование, которое позволяет определить форму и размеры железы, на основании чего можно делать соответствующие выводы об её состоянии.
Все размеры органа, как и возможные причины их изменений, подробно фиксируются в протоколе УЗИ. В неизменном состоянии железа имеет однородную структуру. Небольшие отклонения от нормальных размеров головки, тела и хвоста допустимы только при хороших показателях биохимического анализа крови.
Размер поджелудочной железы в норме
Длина железы взрослого человека составляет от 15 до 22 см, её вес примерно 70-80 граммов. Толщина головки не должна превышать 3 см, иные данные свидетельствуют о патологии.
Функции пищеварительных ферментов поджелудочной железы
Внешнесекреторная функция состоит в выработке следующих ферментов, входящих в состав панкреатического сока: трипсина, липазы и амилазы:
Трипсин расщепляет пептиды и белки. Первоначально он продуцируется поджелудочной железой в виде неактивного трипсиногена, который активируется энтерокиназой (энтеропептидазой) – ферментом, выделяемым слизистой оболочкой кишечника. Поджелудочная железа – единственный орган в организме, вырабатывающий трипсин, поэтому определение его уровня более значимо в исследовании поджелудочной железы, чем анализ других ферментов. Определение активности трипсина – важный момент в диагностике острого панкреатита и выявления его патогенеза.
Липаза – водорастворимый фермент, который переваривает и растворяет триглицериды (нейтральные жиры). Она вырабатывается в виде неактивной пролипазы, а затем под воздействием других ферментов и желчных кислот переходит в активную форму. Липаза расщепляет нейтральные жиры на высшие жирные кислоты и глицерин. Также этот фермент участвует в энергетическом обмене, обеспечивая доставку к тканям полиненасыщенных жирных кислот и усваивание некоторых жирорастворимых витаминов. Помимо поджелудочной железы, липаза продуцируется печенью, кишечником, легкими, и каждый вид липазы является катализатором расщепления определенной группы жиров. При гипофункции поджелудочной железы в первую очередь снижается активность липазы. Первый признак этого – жирный стул серо-желтого цвета.
Амилаза (альфа-амилаза) необходима для переработки поступающих в организм углеводов. Она секретируется поджелудочной железой и (в меньшей степени) слюнными железами. Изменения содержания этого фермента в крови характерно для многих заболеваний (сахарный диабет, гепатит и др.), однако в первую очередь это указывает на острый или хронический панкреатит.
В отличие от других веществ, участвующих в процессе пищеварения, ферменты поджелудочной железы выделяются только во время еды – их активное выделение начинается спустя 2-3 минуты после попадания еды в желудок и продолжается 12-14 часов. Ферменты могут выполнять свои функции только при наличии достаточного количества желчи, вырабатываемой желчным пузырем. Желчь активирует ферменты, а также разбивает липиды на более мелкие капли, т. е. подготавливает их к расщеплению. Ферменты поджелудочной железы продуцируются в неактивной форме и активируются только в просвете двенадцатиперстной кишки под действием энтерокиназы.
Симптомы нехватки ферментов поджелудочной железы
Нарушения секреции, её снижение и дефицит ферментов поджелудочной железы у взрослого человека обычно являются последствием хронического панкреатита – воспаления этого органа, которое сопровождается постепенным перерождением железистой ткани в соединительную.
На первом месте среди причин, приводящих к панкреатиту, стоит злоупотребление алкоголем, среди других причин можно выделить неправильное, нерациональное питание, сопутствующие заболевания (желчнокаменная болезнь), инфекции, травмы, приём некоторых медикаментов.
Недостаток трипсина, липазы и амилазы вызывает серьезные нарушения пищеварительного процесса.
Общие симптомы проблем с поджелудочной железой:
боли в верхней левой части живота под ребрами, которые часто возникают после еды, но могут быть не связаны с приемом пищи;
снижение или полное исчезновение аппетита;
изменения цвета и консистенции стула.
Выраженность этих симптомов зависит от степени поражения железы. В результате плохого пищеварения организму не хватает питательных веществ, а нарушения метаболизма могут привести к остеохондрозу, остеоартрозу, атеросклерозу сосудов.
Для дефицита липазы характерна стеаторея (избыточное выделение жира с каловыми массами), стул может иметь желтый или оранжевый цвет, иногда происходит выделение жидкого жира без каловых масс; стул жидкий, маслянистый.
При недостатке амилазы наблюдается непереносимость продуктов, богатых углеводами, частый, рыхлый, водянистый объемный стул из-за избытка крахмала, мальабсорбция (нарушения всасывания питательных веществ в тонком кишечнике, сопровождающиеся диареей, авитаминозом, снижением массы тела), высокое содержание условно-патогенной микрофлоры в кишечнике.
Недостаточность трипсина выражается в умеренной или выраженной креаторее (повышенном содержании в кале азота и непереваренных мышечных волокон, т. е. белка), стул кашицеобразный, зловонный, возможно развитие анемии.
Поскольку процесс расщепления сложных молекул пищи нарушен, и она не усваивается в полном объёме организмом, то даже при усиленном питании могут отмечаться снижение массы тела, авитаминоз, сухость кожи, ломкость ногтей и волос. При поступлении плохо переработанной пищи из тонкого кишечника в толстый кишечник возникает флатуленция (повышенное газообразование и отход газов), учащенная дефекация.
При пониженной секреции ферментов поджелудочной железой назначается заместительная терапия, однако ферменты растительного происхождения не могут в полной мере компенсировать недостаточность её внешней секреции.
Если нарушен отток ферментов в кишечник, это может привести к раздражению тканей железы и её отеку, а в последствию – к разрушению и некрозу.
При поражении островков Лангерганса подавляется выработка инсулина и наблюдаются клинические симптомы сахарного диабета 1 типа, степень тяжести которого будет зависеть от количества сохранившихся и полноценно работающих бета-клеток. Дефицит секреции глюкагона так сильно не ощущается, так как существуют другие гормоны, обладающие аналогичным действием: например, стероидные гормоны, производимые надпочечниками и повышающие уровень глюкозы в крови.
Как болит поджелудочная железа?
Самые распространенные патологии поджелудочной железы — это панкреатит (острый или хронический), камни в выводных протоках, аденокарцинома поджелудочной железы, диабет, некроз.
При воспалении (панкреатите) и повреждении поджелудочной железы отмечаются следующие симптомы:
Боль в левом боку под ребрами;
Желтушность кожи и глазных белков;
В некоторых случаях – шоковое состояние.
При остром панкреатите боль сильная, острая, начинается внезапно, может иметь опоясывающий характер, т. е. охватывать весь левый бок и заходить за спину. Боль не снимается спазмолитиками, уменьшается в положении сидя или при наклоне вперед. В некоторых случаях физически ощущается увеличение поджелудочной железы: возникает чувство распирания изнутри, давление на область ребер, которое мешает нормальному дыханию.
Чем сильнее боль, тем больше увеличивается рвотный рефлекс. Иногда приступы рвоты начинаются раньше, чем болевой синдром: обычно она происходит по утрам или во время еды, в результате желудочного спазма. Рвота имеет горький или кислый привкус, после нее наступает временное облегчение. Она может быть как периодической, так и носить систематический характер. В случае острого приступа панкреатита необходимо обращение к врачу и лечение в стационаре, так как само по себе это заболевание не пройдет. При непрекращающейся рвоте желудок очищается с помощью зонда и осуществляется введение специальных ферментов, чтобы успокоить чрезмерную агрессивность желудка и поджелудочной.
Симптомы панкреатита иногда схожи с признаками остеохондроза поясничного отдела позвоночника, приступа пиелонефрита или опоясывающего лишая. Дифференцировать панкреатит можно следующим образом: при остеохондрозе болезненна пальпация позвонков; при опоясывающем лишае (вирусе герпеса) на коже появляется сыпь; при остром пиелонефрите боль усиливается при постукивании по спине в проекции почек, а в моче затем появляется кровь. Все эти признаки при панкреатите отсутствуют.
В случае хронического панкреатита боли менее сильные, обострения обычно возникают после нарушения диеты (употребления в большом количестве жирной пищи) и злоупотребления алкоголем. На сегодняшний день точно не установлено, как алкоголь влияет на поджелудочную железу: либо он препятствует оттоку панкреатического сока, либо изменяет его химический состав, провоцируя тем самым воспалительный процесс. Другой причиной может быть закупорка выводных потоков железы желчными камнями. При хроническом панкреатите возрастает риск развития онкологического процесса в поджелудочной железе: раковая опухоль возникает в 4 случаях из 100 у пациентов с панкреатитом.
При постоянном болевом синдроме может появиться чувство привыкания, и человек уже не будет так остро ощущать боль. Это опасно тем, что можно пропустить развитие некроза или серьезных осложнений. Человеческий организм обладает определенным запасом прочности и сопротивляемости и может продолжительное время самостоятельно регулировать обменные процессы даже при наличии некоторых нарушений, но при истощении внутренних ресурсов процесс развития некроза тканей поджелудочной железы может быть очень быстрым и иметь необратимый характер.
Как лечить поджелудочную железу?
Диагностика
При подозрении на панкреатит врач опрашивает и осматривает больного, обращая внимание на цвет его кожи и слизистых оболочек. Иногда боль может иметь разную локализацию в зависимости от того, какая часть железы повреждена. Если болит над пупком в правом подреберье, значит, в патологический процесс вовлечена головка железы, если в левом – хвост. Расплывчатая опоясывающая боль в верхней части живота свидетельствует о поражении всей железы. Дифференцировать проблемы с поджелудочной железы и поперечной ободочной кишкой можно следующим образом: врач проводит пальпацию болезненной области сначала в положении лежа на спине, а затем на левом боку. При поражении поджелудочной железы боль в положении на боку будет менее сильной, при проблемах с поперечной ободочной кишкой останется прежней.
Из лабораторных анализов назначается определение уровней амилазы, липазы, трипсина в сыворотке крови. При общем анализе крови наблюдается повышение уровня лейкоцитов. Дополнительно может быть исследована активность ферментов печени: АЛТ и щелочной фосфатазы, а также билирубина, их повышение может быть признаком приступа панкреатита, спровоцированного желчными камнями. Также проводится исследование мочи на амилазу с помощью ПАБК (РАВА)-теста, исследование кала на наличие химотрипсина, трипсина и повышенного содержания жиров. Для выявления нарушений углеводного обмена определяется количество глюкозы в крови.
Из инструментальных методов могут применяться:
Рентгенография – с её помощью определяется, увеличена поджелудочная железа или нет;
Компьютерная томография или МРТ – для уточнения диагноза, выявления панкреонекроза или скопления жидкости в брюшной полости;
УЗИ – для исследования структуры и характера контуров железы, состояния общего выводного протока, определения наличия желчных камней.
Лечение
При приступе острого панкреатита необходимо полное голодание в течение 1-2 суток, так как панкреатический сок в этом случае станет вырабатываться в минимальном количестве, и нагрузка с железы будет снята. Обычно аппетит уменьшается или вообще пропадает за несколько дней до обострения. В этот период нужно пить щелочную воду (минеральную воду без газа, раствор пищевой соды) или отвар шиповника.
При резкой боли в животе, сильной рвоте или умеренной боли в течение нескольких дней следует обязательно обратиться в медучреждение, так как подобные симптомы могут быть также признаками холецистита, аппендицита, язвенной болезни или кишечной непроходимости.
В случае острого панкреатита необходима госпитализация и лечение в условиях стационара. Для предотвращения обезвоживания и нормализации давления ставится капельница. Назначаются болеутоляющие средства и препараты, подавляющие секрецию ферментов. В первые 3-4 дня они вводятся внутривенно, а после некоторого облегчения принимаются в форме таблеток. С целью снизить болевой синдром на область поджелудочной железы может прикладываться лед.
Обезболивающие препараты
Чаще всего используются спазмолитические средства: Баралгин, Но-Шпа, Папаверин, Дротаверин, при умеренных болях можно Ацетаминофен или Ибупрофен. Иногда применяют анальгетики: Аспирин, Парацетамол. Также могут использоваться холинолитические и антигистаминные препараты: Атропин, Платифиллин, Димедрол.
Антацидные препараты
Для снятия боли и предупреждения раздражения и изъязвления слизистой желудка применяются лекарства в виде суспензий и гелей, нейтрализующие соляную кислоту (Альмагель, Фосфалюгель) и средства, снижающие её выработку (Контралок, Омез, Омепразол, Гастрозол, Просептин, Оцид). В стационарах назначают H2-блокаторы Ранитидин, Фамотидин или их аналоги Ацидекс, Зоран, Гастероген, Пепсидин.
Ферментные препараты
С целью снижения выработки ферментов используются Контрикал или Апротинин. После снятия острого приступа и при хроническом панкреатите назначается ферментная терапия для поддержания функций поджелудочной железы и улучшения пищеварения. Самые распространенные препараты – Панкреатин, Мезим, Фестал, Креон, Панзинорм. Однако они производятся на основе свиного белка, поэтому при наличии аллергической реакции на свинину их принимать нельзя. У детей подобная аллергическая реакция может стать причиной непроходимости кишечника. В этом случае назначаются растительные препараты на основе рисового грибка или папаина: Юниэнзим, Сомилаза, Пепфиз.
Ферменты принимаются сразу после еды, доза назначается врачом индивидуально. Курс лечения длительный, нередко поддерживающая терапия становится необходимой на протяжении всей жизни.
Из других лекарственных средств стимулируют секрецию поджелудочной железы пилокарпин, морфин, витамин А, сульфат магния, понижают – гистамин и атропин. При нарушении экзокринной функции назначаются препараты инсулина для регуляции уровня сахара в крови. Самолечение при поражении поджелудочной железы недопустимо. Это может закончиться её некрозом, сахарным диабетом или заражением крови.
Осложнениями хронического панкреатита может быть закупорка кровеносных сосудов органа, желчных протоков, киста железы, инфицирование или омертвение её тканей (некроз).
Оперативное вмешательство
Поджелудочная железа – очень нежный и чувствительный орган, поэтому любое хирургическое вмешательство крайне нежелательно. Операция может потребоваться при закупорке протоков железы, при наличии кисты, при камнях в желчном пузыре (иногда удаляется сам желчный пузырь), при необходимости удалить часть поджелудочной железы из-за развития панкреонекроза.
Как ухаживать за поджелудочной железой?
В рамках программы «Здоровье», главный врач поликлиники ЭКСПЕРТ, д.м.н., профессор Сабир Насрединович Мехтиев рассказывает, как сохранить здоровье поджелудочной железы:
Роль диеты в лечении поджелудочной железы
Соблюдение диеты – очень важный элемент лечения и профилактики обострений панкреатита. При пренебрежении этим любые лекарства могут оказаться бессильны. Поскольку качественное и количественное соотношение ферментов, вырабатываемых железой, меняется в зависимости от состава употребляемых за один приём пищи продуктов, рекомендуется с целью снижения нагрузки на железу перейти на раздельное питание, т. е. употреблять белки и углеводы в разные приемы пищи. Также не следует переедать: суточная калорийность рациона не должна превышать норму, соответствующую возрасту, полу и затратам физической энергии.
Жирная пища, жареные блюда;
Колбасы, консервы, копчености, соления;
Кондитерские изделия (торты, пирожные), мороженое;
Острые специи, пряности и приправы, горчица, хрен.
Курица, индейка, кролик, из рыбы – треска, лещ, судак, щука;
Блюда, приготовленные на пару;
Некислый творог, пресный сыр;
Овощи отварные или запеченные;
Овощные, крупяные, вермишелевые супы;
Рис, овсянка, гречка, макаронные изделия;
Сливочное и растительное масло без тепловой обработки;
Автор статьи: Горшенина Елена Ивановна | Гастроэнтеролог
Образование: Диплом по специальности «Лечебное дело» получен в РГМУ им. Н. И. Пирогова (2005 г.). Аспирантура по специальности «Гастроэнтерология» — учебно-научный медицинский центр.
Наши авторы
Распространение хронического панкреатита происходит в результате затяжного воспалительного процесса, протекающего в поджелудочной железе. Наиболее подвержены заболеванию мужчины старше 40, однако в последние годы наблюдается рост случаев хронического панкреатита у женщин, у лиц более молодого возраста.
Поджелудочная железа – это внутренний орган, который необходим для усвоения глюкозы, поступающей в организм человека с пищей. Она выделяет такие гормоны как глюкагон и инсулин, а также другие ферменты и гормоны, необходимые чтобы правильно усваивать пищу. Воспаление этого органа называется панкреатитом. Если ферменты застаиваются в.
Одним из важнейших органов пищеварительной системы, который позволяет ей слаженно функционировать является поджелудочная железа. Она вырабатывает как пищеварительные ферменты, так и гормоны (инсулин и глюкагон), которые, в свою очередь, регулируют уровень сахара в крови. Для того, чтобы орган нормально функционировал, необходимо правильно его «кормить».
Панкреатит – это не та болезнь, о которой можно благополучно забыть и ждать самостоятельного выздоровления поджелудочной железы. Если имеется даже подозрение на эту патологию, то следует безотлагательно обратиться к врачу. В зависимости от тяжести болезни, она может лечиться как в домашних условиях, так и в стационаре.
Самая распространенная причина панкреатита – это нерациональное питание с избытком жирных и острых блюд и злоупотребление алкоголем. Для этого заболевания характерны опоясывающие боли в эпигастральной области живота, которые могут отдавать в поясницу. В отличие от язвы желудка боль не сопровождается изжогой, не увеличивается.
Поджелудочная железа – это орган внутренней секреции, который вырабатывает гликоген, инсулин и панкреатический сок. Первый является запасным питательным веществом для организма. Он представляет собой своеобразный резерв энергии, который используется организмом при необходимости.
Воспаление поджелудочной железы, или просто панкреатит – одно из самых неприятных и сложно поддающихся лечению заболеваний ЖКТ. Его возникновению способствуют вредные привычки и нездоровый рацион, перенасыщенный жирами и пищевыми добавками. Вот почему под влиянием современного городского образа.
Источник статьи: http://www.ayzdorov.ru/lechenie_podjelydochnaya_jeleza_chto.php