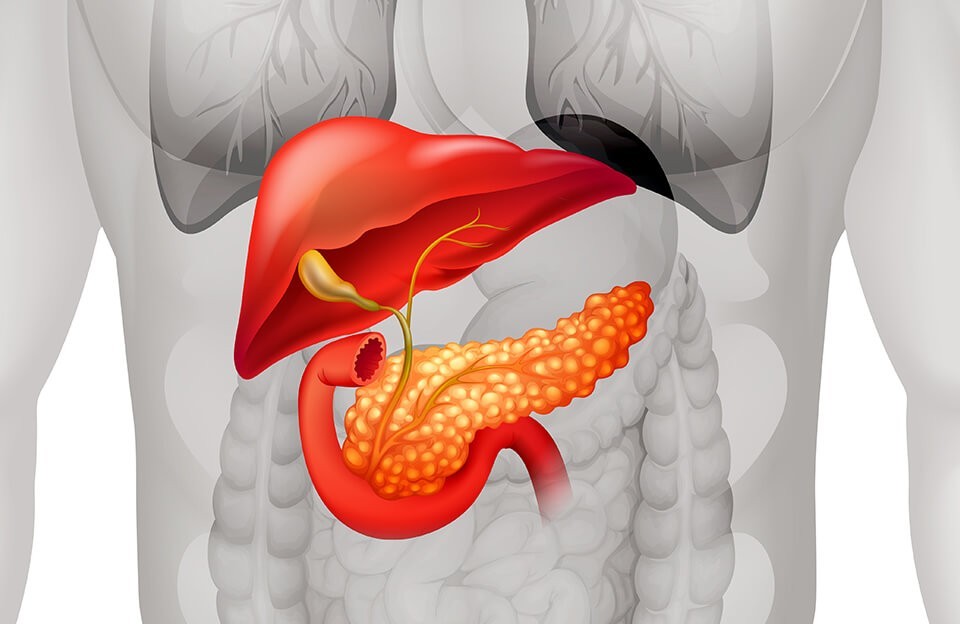
Классификация опухолей поджелудочной железы
Нейроэндокринная опухоль поджелудочной железы (НЭО) — образование преимущественно доброкачественного характера, происходящее из какого-либо вида островковых клеток. Помимо неконтролируемого роста этих элементов при определенных условиях, в поджелудочной железе (ПЖ) встречаются новообразования из ацинарных клеток, выполняющих экзокринную (пищеварительную) функцию. Этот вид заболевания практически не выявляется на ранних стадиях, поэтому после верификации диагноза наблюдается низкий процент выживаемости.
Из-за несвоевременной диагностики и лечения патологическая ткань продолжает расти, проникать в окружающие органы, сосуды и нервы, вызывая тяжелое состояние у пациента с яркой клинической картиной. Часто симптомы заболевания проявляются на последних этапах болезни, когда опухоль распространилась в организме, достигла больших размеров и стала неоперабельной.
Что такое опухоль в поджелудочной железе?
Это патология, которая возникает в результате повреждения ДНК нормальной клетки железы, приводящее к ее бесконтрольному делению и разрастанию. Причины появления такой поломки в генетическом аппарате клеток до конца не изучены.
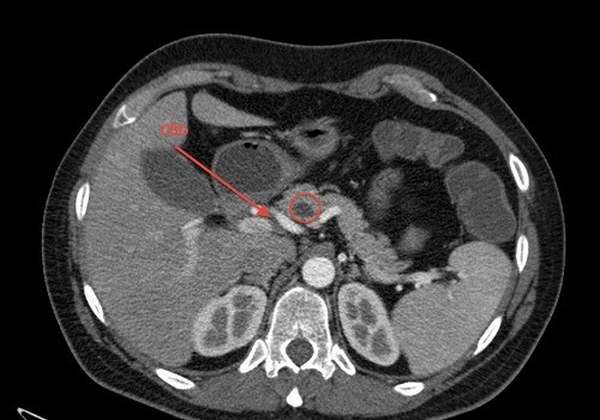
При выявлении опухоли на ПЖ важно установить ее локализацию и происхождение, чтобы выбрать правильный лечебный метод.
При раке ПЖ нет специфичных проявлений. Тщательно изучается история болезни, каждая новая жалоба является поводом для проведения тщательной диагностики.
Нельзя самостоятельно применять никакой народный метод или средство, чтобы снять боль или уменьшить другие симптомы. Это может стать запущенной формой заболевания, особенно у пациентов, кому за 55 лет. Даже если будет обнаружен камень в желчном пузыре или гастродуоденит, врач дает рекомендацию обследовать ПЖ. Без этого диагноз нельзя считать окончательным. Ведется журнал наблюдений в динамике, чтобы не пропустить онкологию.
Анатомия ПЖ условно делит ее на 3 части:
- головка,
- тело
- хвост.
Локализация новообразования в ПЖ может быть различной. Опасность его зависит от вида клеток, из которых исходит опухоль:
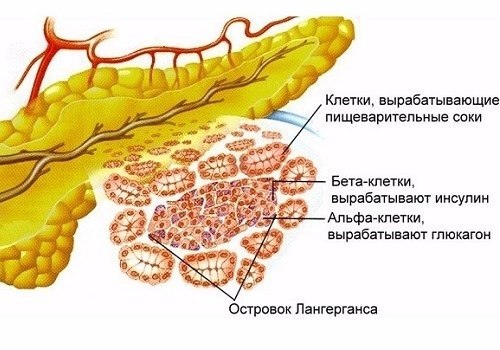
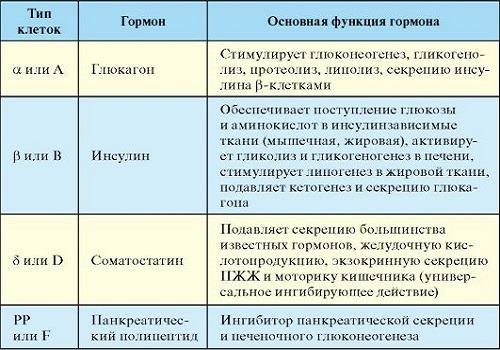
- эндокринных — насчитывающих 5 видов различных клеток, образующих островки Лангерганса, основная масса которых располагается в хвосте ПЖ,
- экзокринных — составляющих ацинусы (островки), синтезирующие поджелудочный сок с ферментами, и протоки, по которым он транспортируется в просвет тонкой кишки.
Классификация новообразований в ПЖ по происхождению
Множественные опухоли поджелудочной железы по их опасности для здоровья и прогнозу для жизни объединены в классификацию, которая делит их на 2 большие группы:
- доброкачественные,
- злокачественные.
Они состоят из подгрупп, в основе которых лежит происхождение новообразования.
Согласно Международной гистологической классификации (ВОЗ, 1983), выделяют новообразования:
- эпителиальные,
- недифференцированный рак,
- опухоли островков поджелудочной железы,
- неэпителиальные опухоли,
- другие типы рака,
- неклассифицируемые,
- опухоли кроветворной и лимфоидной тканей,
- метастатические новообразования.
Эпителиальные, в свою очередь, делятся на:
- Доброкачественные.
- Злокачественные.
Доброкачественные
К доброкачественным образованиям относятся:
- аденома (папиллярная аденома),
- цистаденома.
Доброкачестенная опухоль, в отличие от злокачественного образования:
- имеет один очаг,
- не распространяется на другие органы,
- имеет положительный прогноз после проведенного оперативного лечения,
- состоит их дифференцированного вида клеток — можно определить ткань, из которой растет образование.
Злокачественные
Злокачественные новообразования образованы малодифференцированным видом тканей. Часто встречаются недифференцированные. Они диагностируются поздно, когда образование проросло в соседние и отдаленные органы, сосуды или нервные сплетения. На этапе их выявления проводится в большинстве случаев паллиативное оперативное лечение с целью облегчения самочувствия, но прогноз для жизни при этом неблагоприятный, выживаемость низкая. Рак ПЖ метастазирует рано и дает обширные распространенные метастазы.
Разделение по гистологической составляющей
Современная морфологическая характеристика рака ПЖ представлена во втором издании Международной гистологической классификации опухолей экзокринной части ПЖ (1996 г.).
Существует пять гистологических форм рака ПЖ:
- аденокарцинома,
- плоскоклеточный рак,
- цистаденокарцинома,
- ацинарно-клеточный рак,
- недифференцированный (анапластический) рак.
Доброкачественные новообразования ПЖ, в зависимости от ткани, из которой они исходят, классифицируеются по следующим формам:
- фиброма,
- гемангиома,
- невринома,
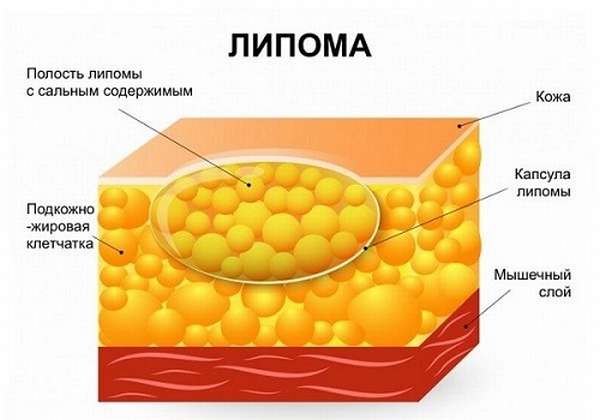
- липома,
- кистома.
Если при обследовании выявлено образование в ПЖ, необходимо определить, из каких клеток оно происходит. От этого зависит клиническая картина и прогноз. Выделяют следующие формы рака ПЖ:
- ацинарный рак – раковые клетки напоминают кисть винограда,
- муцинозная цистаденокарцинома – возникает при озлокачествлении кисты, чаще выявляется у женщин,
- протоковая аденокарцинома – самая частая опухоль, развивается в клетках, выстилающих протоки ПЖ,
- плоскоклеточный рак – редко встречающееся заболевание, образуется опухоль непосредственно из клеток протока,
- железисто-плоскоклеточный рак – возникает сразу из двух типов клеток: синтезирующих ферменты и составляющих выводные протоки,
- гигантоклеточная аденокарцинома – скопление кист, которые заполнены кровью.
Существует также недифференцированный рак.
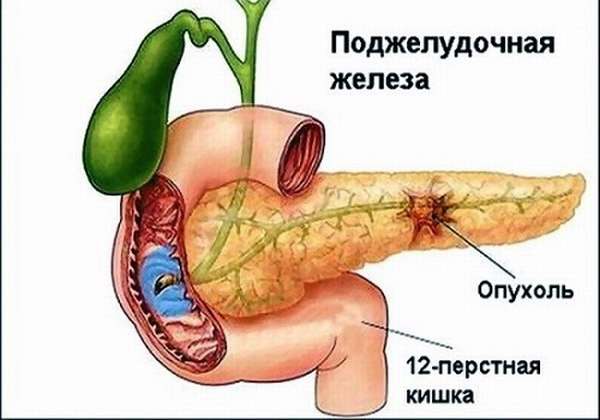
Аденокарцинома поджелудочной железы
Протоковая аденокарцинома (протоковый рак) является самой частой формой рака ПЖ и, по статистике, составляет 75-85% от всех первичных опухолей. Образуется из клеток слизистой оболочки ПЖ или эпителия ее выводных протоков. Установлено, что аденокарцинома ПЖ возникает на фоне хронического панкреатита у мужчин старшей возрастной группы (после 60 лет), имеющих вредные привычки. Локализуется в следующих частях ПЖ:
- головная (50-70%),
- тело (23%),
- хвост (7%).
В 6-20% отмечается рост опухоли, захватывающей несколько отделов ПЖ, иногда орган поражается полностью.
По морфологической дифференциации выделяют аденокарциному:
- высокодифференцированную (муцинозно-некистозная),
- умеренно дифференцированную (перстневидно-клеточная),
- низкодифференцированную (железисто-плоскоклеточный рак).
Недифференцированный рак
Недифференцированный (анапластический) рак ПЖ (2-7% случаев) – самый опасный вид заболевания: протекает стремительно и всегда заканчивается быстрым летальным исходом. Он представлен несколькими видами разных по строению и величине клеток.
Микроскопически напоминает саркому, поэтому существует целый ряд его названий (саркоматоидная карцинома, гигантоклеточная карцинома). Прогноз крайне неблагоприятный, продолжительность жизни составляет около 2 месяцев.
Плоскоклеточный рак
Плоскоклеточный рак в чистом виде встречается в 3%. Железисто-плоскоклеточный рак составляет 4% от всех опухолей, мужчины болеют в 3 раза чаще. Срок выживаемости –7 месяцев. Плоскоклеточный рак образует множественные очаги. Лишь 5% больных могут прожить 1 год.
Считается, что изолированно плоскоклеточный рак не существует. Для уточнения железистого компонента необходимо радикально удалить опухоль ПЖ, что не всегда осуществимо. В то же время сведения в литературе о таком варианте рака имеются. Частота составляет меньше 0,005% ото всех злокачественных опухолей ПЖ.
Развивается из эпителия слизистой оболочки органа. Особенностью является агрессивное течение и быстрое развитие процесса. Метастазы поражают в короткие сроки ближайшие лимфоузлы и распространяются в ткани других органов.
Этот вид рака плохо поддается лечению. Выздоровление может быть при ранней диагностике и хирургическом вмешательстве. Если они не проведены своевременно, продолжительность жизни составляет не более полугода.
Ацинарно-клеточный рак
Ацинарно-клеточный рак – злокачественная опухоль. Его патанатомия включает ацинарно-клеточную и избирательную эндокринно-клеточную дифференцировку. Он составляет 1-2% от всех образований внешнесекреторной части ПЖ. Среди других вариантов этого рака редко выявляются:
- ацинарно-клеточная цистаденокарцинома,
- смешанный ацинарно-эндокринный рак (апудома).
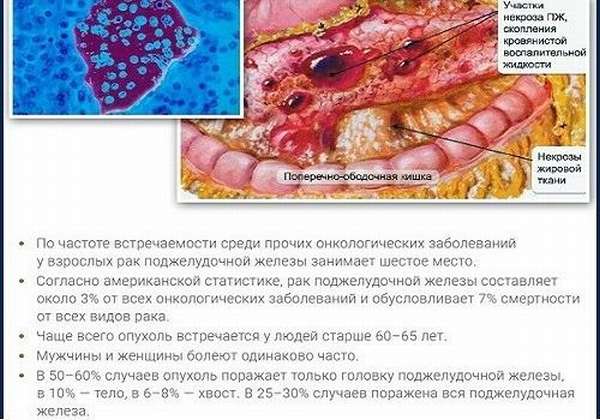
Заболеванию чаще подвержена мужская часть населения любой возрастной категории. Его проявления неспецифичны и связаны с возникающими из-за метастазов осложнениями. Проявляются болью в животе, отсутствием аппетита, снижением массы тела, постоянной тошнотой и рвотой, не приносящей облегчения. Желтуха отмечается редко. У 30% больных в процесс вовлекаются суставы, и возникает распространенный некроз подкожной клетчатки. Иногда сопровождается лихорадкой и эозинофилией. Чаще всего опухоль развивается в головке ПЖ, но возможна другая локализация. Метастазы со вторичными опухолями могут находиться в ДПК, стенке желудка и брюшине.
Ацинарно-клеточный рак поражает лимфоузлы печени, отдаленные метастазы встречаются редко. При сдавливании печеночной и селезеночной вены развивается отек ноги, спленомегалия, возможно появление асцита. 3- и 5-летний прогноз выживаемости связан с размером опухоли и ее распространенностью. У пациентов моложе 60 лет отдаленные результаты лучше, чем у еще более пожилых. У ребенка картина ацинарно-клеточного рака соответствует виду панкреатобластомы и отличается солидным характером роста.
Ацинарный рак (гроздевидный, ацинарно-клеточная карцинома) составляет 1-1,5% всех больных раком ПЖ. У мужчин встречается в 2,5 раза чаще.
- 50% — длительное скрытое течение, прогрессирующее снижение веса и болевой абдоминальный синдром,
- 20% случаев — симптомы диспепсии,
- у 16% больных — повышение диастазы крови.
У больных ацинарноклеточной карциномой с высокими уровнем диастазы развиваются системные осложнения:
- очаговые некрозы подкожной жировой клетчатки,
- полиартрит.
Опухоль возникает в следующих частях ПЖ:
- головка – в 56%,
- тело – в 36% случаев.
Средний размер опухоли во время первичной диагностики составляет 5-11 см. Средняя выживаемость — 28 нед, на протяжении 1 года живут 14% больных, до 5 лет не доживает никто.
- Муцинозно-некистозная аденокарцинома состоит из кубических эпителиальных клеток, образующих железы. Встречается эта опухоль редко — в 1-3% случаев.
- Перстневидно-клеточная аденокарцинома (рак) составляет 1%, в его клетках содержится муцин, внешне они перстневидноподобные.
- Железисто-плоскоклеточный рак — смешанная опухоль, состоит из железистого и сквамозного компонентов. Составляет 3-4% от всех опухолей, болеть могут в 3 раза чаще мужчины. Опухоль чаще состоит из железистого компонента, из-за чего быстро метастазирует. Локализуется:
- в 60% случаев — в головке ПЖ,
- значительно реже — в хвосте,
- встречаются множественные очаги.
- средняя — достигает 24 нед.,
- более 1 года живут 5% больных,
- до 3-5 лет, как правило, никто не доживает.
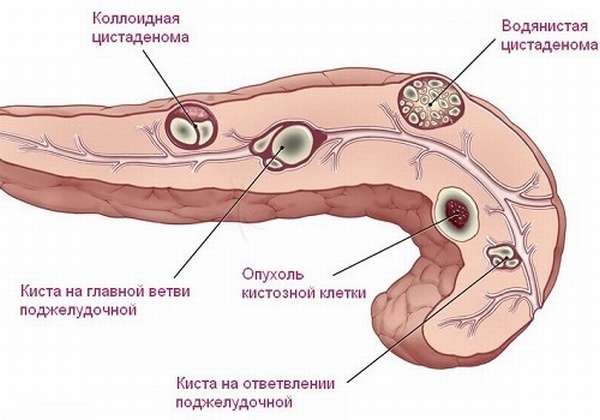
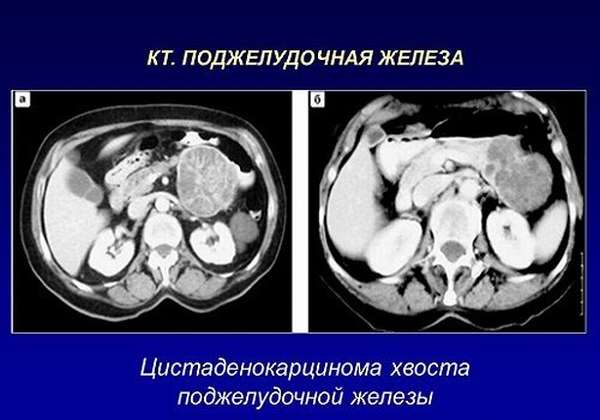
Цистаденокарцинома
Цистаденокарцинома – редкий вид опухоли ПЖ. Это результат ульцерогенного перерождения цистаденомы (доброкачественной эпителиальной опухоли).
- встречается в 1% всех случаев рака,
- болеют чаще женщины,
- в 60% опухоль локализуется в теле железы, по 20% – в головке и хвосте.
Обнаружить ее трудно, поскольку может протекать бессимптомно. Во время первичной диагностики выявляются опухоли до 16 см в диаметре. Только в 50% может применяться хирургическое лечение (живут до 5 лет).
Их отличие от доброкачественных кист– имеющиеся стенки и перегородки. В ряде случаев встречается анаплазированный, трудно классифицируемый рак, который напоминает лимфому.
На УЗИ или КТ выявляется кистозная масса, заполненная детритом. Картинка может ошибочно интерпретироваться как аденокарциномас некрозом или киста ПЖ.
Прогноз при цистаденокарциноме относительно хороший. На момент операции метастазы имеются только у 20% больных. Если своевременно прооперировать (панкреатэктомия или операции Уиппла) и провести курс химиотерапии, можно обеспечить в 65% 5-летнюю выживаемость.
Дифференциация по локализации опухоли
Наиболее частой локализацией рака ПЖ является:
- головка – в 50-60% случаев,
- тотальное поражение поджелудочной железы наблюдается в 20-35% случаев,
- тело поражается приблизительно в 10%,
- хвост – в 5-8%.
Морфологически рак в поджелудочной железе развивается из:
- эпителиальной,
- кроветворной,
- лимфоидной ткани.
Эпителиальные образования
У 95% больных опухоль развивается из эпителиальной ткани. Это может быть:
- аденокарцинома,
- аденома,
- серозная цистаденома (микрокистозная).
Аденома и цистаденома – высокодифференцированные доброкачественные опухоли. Они характеризуются длительным развитием и прогрессированием, отсутствием симптомов и хорошим прогнозом.
Выделяют 2 варианта аденом, они отличаются размерами:
- Микроаденома имеет величину от 0,5 мм до 0,5 см, сформирована из долек и тяжей. Опухоль выявляется случайно. Дольки и тяжи состоят из мутировавших альфа-, бета- и РР-клеток. Несмотря на большое содержание соответствующих гормонов (глюкагона, ВИП, инсулина и соматостатина), клинические проявления этой опухоли у больных не наблюдаются.
- Макроаденома — инкапсулированный узел диаметром 0,5-2 см с четкими границами. Макроаденома может быть функционирующей (вырабатывает инсулин) и нефункционирующей.
Железистые клетки относятся к эпителиальной ткани. Рак, исходящий из них, относится к эпителиальным опухолям. Злокачественное образование из железистой ткани называется аденокарциномой. Это наиболее часто выявляемая опухоль – составляет 95% от всех известных раков. В ПЖ аденокарцинома может развиться:
- из эпителия выводных протоков,
- из клеток ацинусов (собственно железистые клетки).
Из железистой ткани развиваются другие злокачественные опухоли:
- цистаденокарцинома,
- ацинарно-клеточный,
- плоскоклеточный рак.
Они выявляются лишь у 5% всех больных.
Новообразования лимфоидной ткани и кровеносной системы
Основная классификация не детализирует все варианты опухолей и опухолеподобных образований. Учитывая гистологическое строение, опухоль из сосудов – гемангиома – является очень редким новообразованием, которое состоит из измененных кровеносных сосудов. Обычно страдает ребёнок младенческого возраста: опухоль развивается из эпителия сосудов (кавернозная гемангиома), склонна разрушаться в раннем детстве. Иногда она образуется в печени. Взрослые подвержены ей намного реже. До сих пор не определен механизм возникновения этой патологии, хотя исследования показывают, что, скорее всего, это врожденная опухоль, которая начинает развиваться под действием определенных факторов.
Чаще всего гемангиомы, расположенные в теле и хвосте ПЖ, никак себя не проявляют, но их локализация в головке вызывает синдром сдавливания ДПК и желчных протоков. В результате своевременное выявление и лечение гемангиомы играет важную прогностическую роль. Методы лечения типичны для онкологии.
Частота лимфомы (опухоли из лимфоидной ткани), так же, как и других образований ПЖ с различным гистогенезом (фибромы, липомы, миомы, миксомы), крайне незначительна, а наблюдения их казуистичны. Протекают доброкачественно.
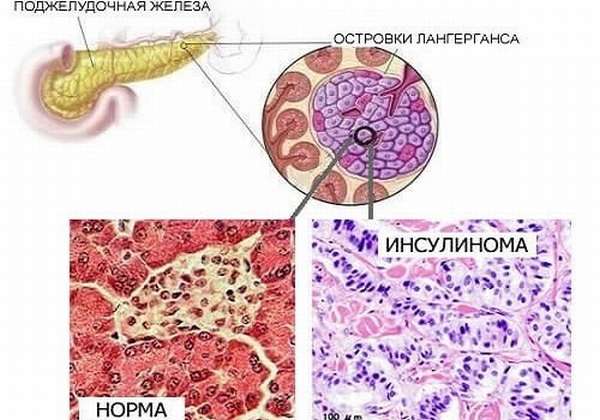
Опухоли островков железы
Все доброкачественные и злокачественные новообразования островков Лангерганса объединяются под общим названием — инсулома. Островки состоят из эндокринных клеток, поэтому инсуломы отличаются гормональной активностью (около 60% опухолей вырабатывают инсулин, а также остальные активные вещества). Симптомы болезни определяются превалирующим секретируемым гормоном.
Доброкачественными новообразованиями являются аденомы, злокачественными – аденокарциномы.
Большинство гормональных новообразований, развившихся из клеток островков Лангерганса, относятся к апудомам — опухолям, растущим из клеток (апудоцитов), объединенных общими свойствами и характеризующимися гиперпродукцией гормонов. Апудомы в ПЖ встречаются относительно редко, могут быть множественными (6-8). Название опухоли происходит от названия вырабатываемых гормонов:
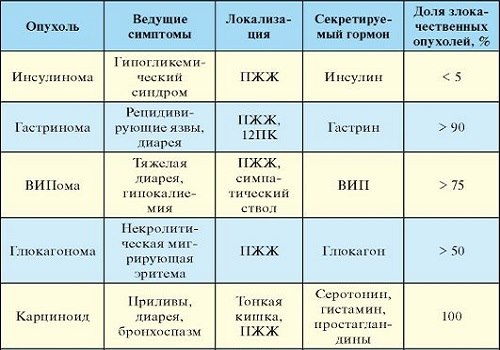
- инсулинома,
- глюкагонома,
- соматостатинома,
- ВИПома,
- гастринома.
Установлено, что одна опухоль может одновременно производить до 8 гормонов (многофункциональные апудомы). В большинстве случаев клинические проявления определяются лишь одним из них. Могут развиваться:
- гипогипергликемия,
- синдром Золлингера-Эллисона,
- диарея.
Но гормонально активные опухоли ПЖ встречаются лишь в 25-30% случаев. Это объясняется тем, что опухоль продуцирует неактивные гормоны, или они быстро разрушаются в печени.
Метастатические образования
Метастазы могут возникать в соседних органах и распространяться в отдаленный, согласно анатомии, район (головной мозг, костная система). Существует несколько путей метастазирования:
- лимфогенный — мутировавшие клетки при этом задерживаются в лимфолузлах, где активно делятся, образуя новый очаг (в парапанкреатические и другие лимфатические узлы),
- гематогенный — атипичные клетки с током крови заносятся в отдаленные органы, образуя в них вторичные очаги (печень, почки, кости, легкие, головной мозг),
- имплантационный — происходит прорастание патологического очага в результате контакта здоровых тканей с раковыми или переносом атипичных клеток по брюшине (карциноматоз брюшины, раковый асцит).
Периневральный путь распространения рака поджелудочной железы рассматривается как важнейший, наряду с лимфогенным и гематогенным.
Экзокринные опухоли
Этот вид опухолей происходит из клеток, выполняющих экзокринную функцию.
К экзокринным опухолям ПЖ относятся:
- аденокарцинома, составляющая 95% от всех раковых экзокринных опухолей ПЖ,
- аденосквамозная карцинома,
- сквамозно-клеточная,
- муцинозная некистозная,
- муцинозная кистозная аденокарцинома,
- внутрипротоковая папиллярная муцинозная,
- ампуллярный рак или карцинома фатеровой ампулы.
Диагноз вида опухоли устанавливается на основании гистологического исследования, а карцинома фатеровой ампулы — и по месту расположения.
Панкреатическая аденокарцинома
Это самая частая и опасная опухоль ПЖ. Ее код по МКБ-10 — с.25. Выздоровление и отсутствие рецидивов в течение нескольких лет возможно при ранней диагностике.
- из слизистых клеток стенок органа,
- из эпителия выводных протоков ПЖ.
Образуется светлый узел неправильной формы, упругий при пальпации.
Протоковый рак (преимущественно высокодифференцированная аденокарцинома) составляет 80% новообразований органов панкреатодуоденальной зоны и более 90% опухолей ПЖ.
Плоскоклеточная карцинома
Плоскоклеточная карцинома диагностируется с частотой 4% среди всех остальных видов. В 60% случаев локализуется в головке органа, в три раза чаще встречается у мужчин. Средняя продолжительность жизни составляет 24 недели, а более года живут лишь 5% больных.
Развивается плоскоклеточная опухоль из эпителия слизистой оболочки органа. Главной его характеристикой является агрессивное течение и относительно быстрое развитие патологического процесса при поражении любого органа или кожи этим видом рака. Опухоль быстро метастазирует в регионарные лимфоузлы и прорастает в соседние области, чем поражает их работу.
Плоскоклеточный рак ПЖ плохо поддается терапии. Полное выздоровление возможно при ранней диагностике и своевременном оперативном лечении. Как и при других видах новообразований, требует установления точного диагноза и радикальных мер, в противном случае средняя продолжительность жизни составляет не более шести месяцев.
Мелкоклеточная карцинома
Является низкодифференцированной опухолью, природу которой приходится тщательно диагностировать: является ли образование собственной опухолью ПЖ или метастатическим поражением.
Гигантоклеточная карцинома
Гигантоклеточная аденокарцинома (ГКО):
- составляет 6% среди всех видов опухолей ПЖ,
- в 2 раза чаще возникает у мужчин,
- локализуется в головке,
- выглядит как киста,
- диагностируется на последних стадиях, к этому моменту размеры образования составляют 11 см.
В среднем продолжительность жизни после выявления патологии составляет около 2 месяцев.
Согласно Международной гистологической классификации опухолей ПЖ, ГКО дифференцируют между протоковой аденокарциномой и неэпителиальной опухолью. Они имеют разное клиническое течение и прогноз. Микроскопически иногда напоминает саркому, отсюда другие ее названия: саркоматоидная карцинома, полиморфная крупноклеточная карцинома, гигантоклеточная карцинома. Прогноз плохой, больные живут около 2-х месяцев.
Гроздевидная карцинома
Ацинарный или гроздевидный рак встречается у 1% пациентов, в основном у людей до 50 лет. Одинаково часто локализуется в теле и головке ПЖ. Средний размер опухоли во время первичной диагностики составляет 5—11 см.
Продолжительность жизни – 7-8 месяцев, до года доживают не более 14% больных, до 5 лет не доживает никто.
Эндокринные новообразования
Эндокринные опухоли (неоплазмы) классифицируются по следующим параметрам:
- локализация (хвост, головка, тело),
- гистология,
- функциональные нарушения.
Исходят из островков Лангерганса, которые образованы 5 видами клеток. Островки рассеянны по всей экзокринной паренхиме ПЖ, но в основном расположены в хвосте ПЖ. Клетки образуют непостоянные группы, между ними располагаются капилляры и нервные волокна. В зависимости от вида клетки выделяют определенные гормоны с различными функциями.
Классифицируют следующие виды эндокринных опухолей человека:
- Инсулинома — развивается из β-клеток, синтезирующих инсулин. При диагностике инсулиномы доброкачественные опухоли составляют примерно 96%, злокачественные – 4%.
- Глюкоганома развивается из α-клеток, вырабатывающих глюкагон.
- Гастринома образуется из g-клеток, вырабатывающих гастрин.
- Соматостатинома исходит из δ-клеток, вырабатывающих соматостатин.
- ВИПома — происходит из PP-клеток, продуцирующих вазоактивные кишечные пептиды.
Все они относятся к гормоносекретирующим опухолям APUD-системы:
- в 80-90% случаев хорошо отграничены,
- составляют 0,2-0,3% всех образований ПЖ, в 70-75% являются инсулиномой из β-клеток,
- единственный признак их злокачественности – гематогенные метастазы в печени.
Всего клетки островков Лангерганса синтезируют 11 гормонов, отвечающих за различные обменные процессы в организме. Все они тесно взаимосвязаны. Нарушение выработки хотя бы одного из гормонов приводит к патологии, которую приходится длительно лечить.
Злокачественные новообразования эндокринной части ПЖ возникают относительно редко, как правило, они представлены:
- карциноидами,
- инсулиномой,
- цистокарциномой,
- тератомами различной степени дифференцированности.
Карциноидные опухоли возникают как первичные опухоли ПЖ, их клиника имеет сходство с более распространенными опухолями желудочно-кишечного тракта.
Солидная псевдопапиллярная опухоль ПЖ — редкий вид эпителиального кистозного новообразования с низкой возможностью озлокачествления. Выявляется у молодых женщин до 35 лет (90%) и детей. Существуют этнические отличия: наибольшая заболеваемость опухоли отмечена в Японии, а также у африканцев и арабов.
Глюкагонома
Глюкагонома — опухоль из α-клеток, вырабатывающих глюкагон. Он отвечает за процесс расщепления сложных углеводов печени (гликогена), способствует повышению уровня глюкозы в крови. С его помощью снижается уровень кальция и фосфора в крови.
Глюкагонома в больших количествах синтезирует глюкагон. Характеризуется гипергликемией, поэтому напоминает сахарный диабет. В 80% глюкагонома принимает злокачественное течение, хотя характеризуется очень медленным ростом. Онкологический прооцесс развивается у женщин в возрасте старше 50 лет. Опухоль в основном диагностируется поздно, на стадии метастазов.
Лабораторным методом определения сахарного диабета является проба толерантности к глюкозе (ПТГ):
- при нормальной толерантности к глюкозе исходные уровни ее в крови нормальные,
- на 60 мин исследования показатели не выше 7,7 ммоль/л, а на 120 мин не отличаются от исходных значений,
- при сомнительном тесте исходные уровни глюкозы в крови не отличаются от нормальных значений, но на 60 мин пробы превышают 8,99 ммоль/л, а на 120 мин исследования они не отличаются от исходных значений,
- при нарушенной ПТГ исходные уровни выше исходных значений у здоровых лиц (более 5 ммоль/л), на 60 мин ПТГ они превышают 9,44 ммоль/л, а на 120 мин 6,66 ммоль/л.
Гастринома
Более редкое явление – гастринома, возникающая из g-клеток. Она образует эктопические гормональные опухоли (расположенные не в самой ПЖ, а в других органах). По статистике, определяется как редко встречающееся (1% от общего числа пациентов с язвенной болезнью) новообразование.
Гастрин, помимо ПЖ, вырабатывается клетками слизистой оболочки желудка. Высокий синтез гормона приводит к гипергастринемии. Гастрин стимулирует усиленную выработку соляной кислоты в желудке. Это приводит к образованию пептических язв.
Локализация патологии в ПЖ диагностируется у 80% заболевших гастриномой, остальные случаи приходятся на органы пищеварения:
- ДПК,
- желудок,
- тонкую кишку.
Обусловлена неблагоприятной наследственностью. Опухоль представляет собой узел без четких границ. Является злокачественной, но иногда отличается доброкачественностью. При отсутствии должного лечения быстро малигнизируется и не поддается лечению.
Диагностировать болезнь трудно из-за отсутствия специфических признаков. Проявляется опухоль диареей, отрыжкой, изжогой и болью в животе. В некоторых случаях наблюдаются эзофагит, стриктуры пищевода. Злокачественное течение заболевания сопровождается быстрой потерей веса.
Гастринома хорошо лечится на начальных стадиях развития и при доброкачественном течении. При поздней диагностике развиваются осложнения в виде кровотечений и стеноза.
Злокачественное поражение устраняется сложно. Иногда хирургическое вмешательство не дает положительного результата. На выживаемость и общий прогноз влияет наличие сопутствующей патологии и индивидуальные особенности организма.
Инсулинома
Инсулин выполняет несколько функций в организме, основная — нормализация уровня сахара. При инсулиноме в избытке продуцируется инсулин, что вызывает выраженную гипогликемию. Инсулинома – самая распространенная эндокринная опухоль ПЖ (70-75%). По строению бывает солитарной и множественной.
Возникает в любом возрасте, чаще – в 40-60 лет, с одинаковой частотой у мужчин и женщин. В 90% случаев это доброкачественные опухоли. Но может произойти малигнизация.
Локализуется в любой части органа, в 1 % наблюдается экстрапанкреатическое расположение (в сальнике, желудке, ДПК, селезенке).
Размеры – от 2-4 мм до 15 см, чаще составляют 1-2 сантиметра.
Злокачественная инсулинома метастазирует в различные органы, но чаще всего в печень
В настоящее время для диагностики инсуломы используются следующие методы:
- ангиография,
- катетеризация портальной системы,
- КТ, МРТ, УЗИ.
Ангиографическое выявление основано на васкуляризации инсулиномы и ее метастазов.
В редких случаях опухоль визуализируется с помощью КТ или МРТ.
УЗИ выявляет только очень крупные солидные инсулиномы.
В последнее время применяется катетеризация портальной вены с целью определения уровня иммунореактивного инсулина (ИРИ) в венах ПЖ. По его большей величине делаются выводы о локализации опухоли.
Самый лучший отзыв получили методы топической диагностики, которые позволяют у 80-90% больных до операции установить:
- локализацию,
- размер,
- распространенность,
- наличие метастазов.
Соматостатинома
Соматостатинома – редкое новообразование из δ-клеток островков Лангерганса. В больших количествах синтезирует соматостатин. Ее необходимо классифицировать как злокачественную низкодифференцированную: в микропрепарате тип клеток опухоли значительно отличается от того вида клеток органа, из которых она образовалась. Соматостатинома быстро метастазирует в печень. Болеют преимущественно женщины: по сравнению с мужчинами, соотношение – 2:1.
Соматостатин тесно связан с гипоталамусом и гипофизом, блокирует выработку соматотропина (гормона роста), подавляет секрецию гормонов в органах пищеварения, включая ПЖ. На 30-40% снижает кровоснабжение и перистальтику кишечника, сократимость желчного пузыря.
ВИПома
ВИПома – опухоль из РР-клеток островков Лангерганса, при наличии которой значительно усиливается секреция вазоактивного интестинального полипептида (ВИП), развивается синдром Вернера-Моррисона. Его симптоматика напоминает кишечную инфекцию. Развивается ахлоргидрия, появляется водянистая диарея, связанная с нарушением всасывания в кишечнике, гипокалиемия. Это проявляется:
- обезвоживанием из-за потери большого количества жидкости и электролитов,
- истощением,
- судорогами.
Более чем в 50% випомы имеют злокачественное течение с неблагоприятным прогнозом. Лечение только хирургическое.
Другие виды классификаций
В медицине часто используют другую идентификацию злокачественных образований в ПЖ.
Для удобства определения методов лечения применяются такие категории, как:
- операбельный рак – подразумевают, что раковые клетки операбельны, а метастазы отсутствуют. На этой стадии редко обращаются к врачу из-за невыраженности симптоматики,
- местно-распространенный – хирургическое лечение еще применяется, но удаление всех клеток опухоли невозможно. Рак распространяется, но метастазов не обнаруживается,
- метастазирующий – метастазы распространяются во все органы, операции в таких случаях не делают.
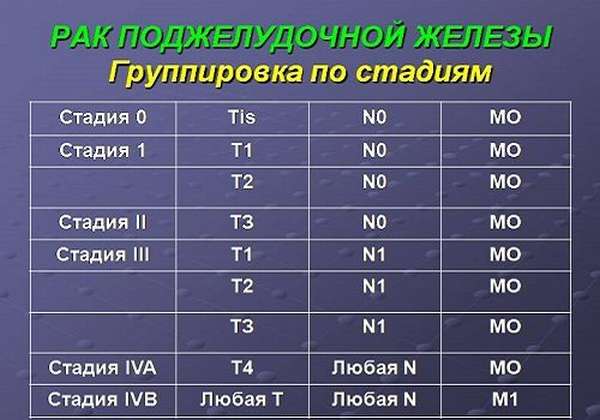
В формулировке диагноза пользуются клинической классификацией TNM рака (2009 г.):
- Т – опухоль,
- N — метастазы в регионарные лимфатические узлы,
- М — отдаленные метастазы.
Согласно функциональной классификации, возможно возникновение состояния:
- нарушения отсутствуют,
- неопределенность функционирования,
- нарушение функций органов системы пищеварения (гипофункции или гиперфункции).
При выявлении опухоли в ПЖ используются классификации, основанные на определенном виде диагностики либо отражающие клиническое течение и прогноз заболевания. Благодаря их существующему многообразию можно наиболее точно отразить характер опухоли и ее характеристики.
- Справочник по классификации злокачественных опухолей. Медакадемия М., 2015 г.
- Горбунова В. А. и др. Высокодифференцированные нейроэндокринные опухоли (карциноиды) и нейроэндокринные опухоли поджелудочной железы. Современный взгляд на проблему М. Литтерра, 2007 г.
- Кубышкин В.А., Вишневский В.А. Рак поджелудочной железы. М., 2003 г.
- Гарин А.М., Базин И.С. Злокачественные опухоли пищеварительной системы. М., 2003 г.
- Кубышкин В. А., Кармазановский Г. Г., Гришанков С. А. Кистозные опухоли поджелудочной железы: диагностика и лечение. Видар-М, М., 2013 г.
Источник статьи: http://mfarma.ru/pankreatin/klassifikatsiya-opuholej-podzheludochnoj-zhelezy
Рак поджелудочной железы
Рак поджелудочной железы — это заболевание, вызванное неконтролируемым ростом атипичных клеток поджелудочной железы. Этот орган желудочно-кишечного тракта расположен ниже и позади желудка, впереди позвоночника. Поджелудочная железа (ПЖЖ) производит ферменты для переваривания пищи, а также вещества, контролирующие уровень сахара в крови.
Чаще всего раковая опухоль развивается из клеток, выстилающих протоки железы. Болезнь долго никак не дает о себе знать: первые проявления очень неясные и не позволяют заподозрить серьезное заболевание. Симптомы усиливаются вместе с распространением и ростом опухоли. Рак поджелудочной железы редко возникает у лиц в возрасте до 40 лет, чаще — у людей старше 75.
Причины рака поджелудочной железы
До сих пор точные причины возникновения рака поджелудочной железы неизвестны. Установлены лишь некоторые факторы, повышающие вероятность развития заболевания:
- курение
- сахарный диабет в течение длительного времени
- хронический панкреатит (воспаление поджелудочной железы)
- язвенная болезнь желудка
- уже имеющийся рак поджелудочной железы у кровных родственников
- генетические синдромы (мутация гена BRCA2, синдром Линча, семейная
атипичная множественная меланома) - ожирение.
Виды рака поджелудочной железы
Выделяют два основных вида:
- Аденокарцинома (экзокринный рак) составляет большую часть всех случаев злокачественных новообразований поджелудочной железы.
- Эндокринный рак растет из нейроэндокринных (гормонопродуцирующих) клеток, его еще называют раком островковых клеток или нейроэндокринной опухолью.
В МКБ-10 рак поджелудочной железы имеет код С25, с дополнительными кодами младшего уровня, устанавливаемыми в зависимости от локализации в разных отделах (например С25.0 — рак головки ПЖЖ, С25.1 — рак тела ПЖЖ); отдельный код есть у рака ПЖЖ, выходящего за границы одной локализации.
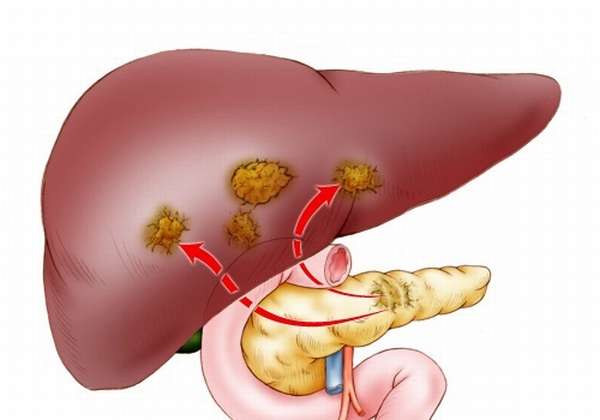
Куда метастазирует рак поджелудочной железы?
Для этой злокачественной опухоли характерно быстрое распространение на близлежащие области. ПЖЖ окружена сразу несколькими важными структурами брюшной полости, что делает распространение раковых клеток быстрым. Опухоль даже на ранних стадиях часто прорастает в печень, желчный пузырь, кишечник, брюшину.
Симптомы и признаки рака поджелудочной железы
Симптомы зависят от места расположения очага раковых клеток и от степени вовлеченности ткани железы.
На ранних стадиях рак себя никак не проявляет, затем пациент может заметить:
- желтуху
- потемнение мочи и осветление кала
- боль в верхней или средней трети живота и спины
- потерю аппетита
- снижение веса без видимых причин
- общую слабость, утомляемость
- склонность к тромбообразованию.
При появлении нескольких подобных симптомов лучше сразу обратиться к врачу.
При раке поджелудочной железы с метастазами в печень отмечают также чувство переполнения желудка после еды (даже если было съедено небольшое количество пищи), зуд кожи, боль в правом подреберье.
Диагностика рака поджелудочной железы
Инструментальные обследования могут включать:
- ультразвуковое исследование органов брюшной полости
- компьютерную томографию (КТ)
- магнитно-резонансную томографию (МРТ)
- позитронно-эмиссионную томографию (ПЭТ). Это более точный и современный метод, который позволяет обнаружить очаги поражения малого размера.
Показывает ли УЗИ поджелудочной железы признаки рака? Так как поджелудочная железа
прикрыта тонким кишечником, печенью с желчным пузырем, селезенкой, орган
достаточно сложно визуализировать и признаки опухоли видны не всегда. Также на
УЗИ не видны образования маленького размера. Поэтому при подозрении на
злокачественное образование врач может назначить: - Эндолюминальную эндоскопическую сонографию. При этом методе ультразвуковой датчик вводят в кишечник для получения более детальных снимков железы.
- Эндоскопическую ретроградную холангиопанкреатографию (ЭРХПГ), при которой специальный краситель вводят в протоки желчного пузыря и поджелудочной железы, а затем делают рентгеновские снимки, на которых можно обнаружить опухоль.
- Лапароскопию — введение в брюшную полость оптической системы для осмотра внутренних органов.
- Цитологию перитонеальной жидкости, когда исследуют образец выпота в брюшной полости.
Для окончательного диагноза часто делают биопсию поджелудочной железы с последующим изучением полученного фрагмента под микроскопом.
Наличие в крови онкомаркера CA 19-9 в настоящее время не считают достоверным диагностическим признаком, но изменение его уровня может указывать на эффективность проводимого лечения. Биохимический анализ крови позволяет выявить повышение или снижение уровня билирубина.
Стадии рака поджелудочной железы
Стадии заболевания устанавливают для выбора оптимальной тактики лечения.
- 1 стадия. Рак ограничен пределами поджелудочной железы и может быть
полностью удален хирургическим путем. Размер опухоли не превышает 2 см. - 2 стадия. Опухоль поражает близлежащие органы и лимфатические узлы, но все
еще может быть полностью удалена хирургическим путем. - 3 стадия. Опухоль прорастает в крупные кровеносные сосуды вокруг нее и затрагивает лимфатические узлы, и ее удаление при операции возможно не во всех случаях.
- 4 стадия. Есть метастазы в органы брюшной полости, брюшину. Хирургическим способом опухоль удалить невозможно.
Лечение рака поджелудочной железы
Основная задача лечения — это полное удаление всех раковых клеток в железе и окружающих тканях. Если это невозможно, то нужно предотвратить рост опухоли, ее распространение и тем самым уменьшить симптомы. Выбор метода зависит от стадии заболевания и состояния пациента.
Хирургическое лечение (возможные варианты)
- Операция Уиппла: убирают головку поджелудочной железы, фрагмент желудка, желчный пузырь, желчные протоки и участок тонкого кишечника. Оставшейся части поджелудочной железы достаточно для производства инсулина и пищеварительных ферментов.
- Тотальная панкреатэктомия с резекцией всей железы, участков желудка, тонкой кишки, общего желчного протока, селезенки, желчного пузыря и регионарных лимфоузлов.
- Дистальная резекция, когда удаляют тело и хвост ПЖЖ, селезенку.
Химиотерапия
- Регионарная терапия, с введением лекарства непосредственно в железу.
- Системная терапия с введением препаратов, убивающих раковые клетки в мышцу или вену. Применяемые препараты: гемцитабин, паклитаксел, 5-фторурацил, иринотекан, оксалиплатин, капецитабин, цисплатин, доцетаксел.
Лучевая терапия
Используют два вида лучевой терапии:
- Внутренняя терапия, когда радиоактивное вещество доставляется в ткань опухоли с помощью катетеров или игл.
- Лечение с помощью внешнего излучения, генерируемого специальными установками.
Таргетная терапия
Специальные вещества атакуют только раковые клетки, не повреждая здоровые. Используют ингибиторы тирозинкиназы (эрлотиниб, маситиниб, траметиниб), блокирующие сигналы, которые вызывают рост опухоли.
Биологическая терапия (иммунотерапия)
Синтезированные вещества, например, ниволумаб, ипилимумаб, пембролизумаб, демцизумаб стимулируют собственную иммунную систему бороться с раковыми клетками. Большая часть этих препаратов только проходят клинические испытания для лечения рака ПЖЖ.
Боли при раке поджелудочной железы лечат по трехступенчатой схеме, т.е. сначала используют ненаркотические обезболивающие, а затем переходят на наркотические, в том числе сильнодействующие (морфин).
Реабилитация после хирургического лечения
После хирургической операции необходимо адекватно обезболить пациента, наладить работу желудочно-кишечного тракта, так как любая операция на органах брюшной полости вызывает временное нарушение функции кишечника. Это означает, что нужно соблюдать диету (следовательно, есть ограничения в приеме пищи). В раннем послеоперационном периоде сначала разрешают немного пить, затем постепенно переходят на полужидкую пищу..
Постепенно больному начинает больше двигаться и заниматься физкультурой не менее 30 минут в день.
Как правило, после удаления опухоли проводят 6-месячный курс химиотерапии. Хороший контакт с врачом, точное следование плану лечения необходимы для успешного восстановления после операции. Очень важно своевременно получить психологическую поддержку.
Осложнения
- Желтуха возникает, когда опухоль блокирует желчные протоки и пигмент билирубин, содержащийся в желчи, всасывается в кровь в большом количестве. При этом происходит окрашивание кожи, белков глаз в желтый цвет. Моча становится темной, а кал, наоборот, — светлым. Болей в животе при желтухе обычно нет. Для ее устранения проводят стентирование, т.е. помещение в проток пластиковой или металлической трубки, по которой желчь выводится в кишечник. Иногда вместо стента при операции формируют новый проток для отхождения желчи в кишечник.
- Боли при раке поджелудочной железы возникают из-за поражения опухолью нервных окончаний. Для купирования боли применяют обезболивающие препараты, иногда может помочь лучевая терапия; в тяжелых случаях проводят блокаду нервов чревного сплетения.
- Тонкокишечная непроходимость возникает, когда опухоль врастает или сдавливает снаружи кишку (и, следовательно, движение пищи по ней нарушается или полностью останавливается). В этих случаях в тонкую кишку вставляют стент, препятствующий ее блоку или
проводят операцию, при которой формируют обходной путь для пищевой массы, соединяя желудок с участком кишки, расположенным ниже опухоли. - Потеря веса связана с недостаточной выработкой панкреатического сока, нарушением всасывания питательных веществ, а также с тошнотой, рвотой. В этом случае может помочь дробное питание малыми порциями, прием ферментов.
- Рецидив рака поджелудочной железы.
Прогноз выживаемости пациентов
Шансы на выздоровление зависят от:
- расположения опухоли и возможности ее полного удаления
- степени прорастания атипичных клеток в близлежащие органы
- наличия отдаленных метастазов
- общего состояния здоровья.
Экзокринный рак плохо лечится, прогноз пятилетней выживаемости составляет 6%.
Для пациентов с небольшой опухолью (менее 2 см), которая не выходит за капсулу железы и не имеет метастазов в лимфоузлы, после хирургического лечения пятилетняя выживаемость составляет от 18% до 24%.
Продолжительность жизни при раке поджелудочной железы 4 стадии зависит от устойчивости опухоли к химиотерапии и облучению. В этом случае проводят лечение, улучшающие качество жизни, которое может включать:
- обезболивание
- хирургическую или лучевую билиарную декомпрессию
- нормализацию моторики желудка
- психологическую помощь.
Профилактика рака поджелудочной железы
Нет способов, позволяющих на 100% защитить себя от рака. Но можно несколько снизить риск развития заболевания, например — бросить курить (сейчас это проще сделать с использованием никотинозамещающих препаратов), поддерживать нормальный вес (избегая как резкого набора, так падения массы тела), рационально питаться. Если в семье были случаи рака ПЖЖ, следует проконсультироваться у генетика.
Диета при раке поджелудочной железы
Пациентам достаточно сложно поддерживать вес, так как аппетит снижен от болезни и от препаратов для ее лечения, а недостаток пищеварительных ферментов нарушает переваривание пищи. Кроме того, раковые клетки вырабатывают вещества, разрушающие мышечную и жировую ткань, что может привести к истощению. Диета подразумевает:
- Отказ от жареной, жирной пищи. В качестве источника жиров можно использовать растительное масло (оливковое, рапсовое, арахисовое) масло, орехи и авокадо;
- Дробный прием пищи до 6-8 раз в день;
- Употребление не менее 2 порций фруктов или овощей в день.
Рекомендуют выпивать не менее 6 стаканов жидкости в день.
Лечение народными средствами при раке поджелудочной железы
Нет никаких научных данных об эффективности нетрадиционных методов при раке ПЖЖ.
То, что некоторые противоопухолевые препараты синтезированы из растений (например, доцетаксел получают из Тиса ягодного (Táxus baccáta), не говорит о возможности лечения травами. В лекарственных средствах содержание растительных компонентов стандартизировано, что позволяет рассчитать правильную дозировку и минимизировать побочные эффекты.
Информация носит справочный характер, не предназначена для самостоятельной диагностики и лечения. Имеются противопоказания. Необходима консультация специалиста.
Источник статьи: http://medportal.ru/enc/oncology/types/rak-podzheludochnoj-zhelezy/