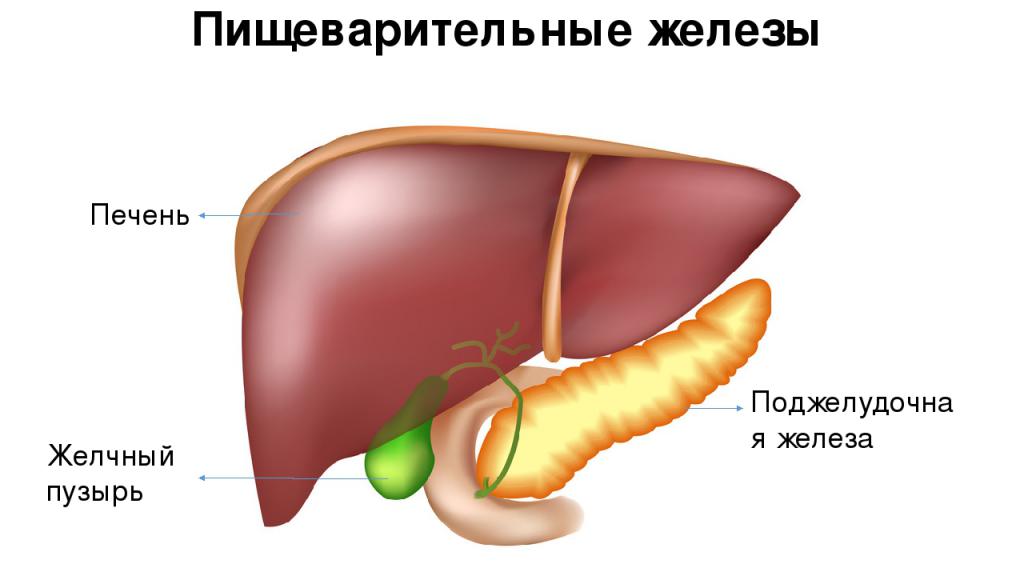
Причины реактивных изменений печени и поджелудочной железы у ребенка
Любое воспаление – результат реакции организма на неблагоприятные факторы, эндогенные или экзогенные,оказывающие разрушительное действие на ткани органа. Реактивные изменения печени и поджелудочной железы у ребенка – результат панкреатита или гепатита вторичного происхождения, наступивших под влиянием негативных процессов в органах пищеварения. Это не диагноз, а констатация состояния печени или поджелудочной железы, ставшего закономерным результатом неблагоприятных факторов и отличающегося определенным набором признаков. Становится ясно, что трансформации коснулись всего органа.
Немного о патологии
В процессе эволюции открытая система человеческого тела обрела многочисленные защитно-приспособительные реакции вариабельной направленности и механизма действия. Воспаление – один из них, возможно, не такой, каким бы хотелось его видеть человеку, поэтому до определенного периода развития науки истолковываемый, как болезнь. Практическая медицина трактовала воспалительные реакции поджелудочной железы или печени как самостоятельное заболевание, но на самом деле – это защитно-приспособительный механизм, запускаемый при угрозе нарушений физиологического гомеостаза.
И.И. Мечников дал определение этому процессу, несколько отличающееся от тогдашнего традиционного понимания. Он отметил важную роль, которую воспалительные реакции играют в предупреждении негативных последствий разрушительных факторов и одновременно их патологический характер:
- Как только открытая система обнаруживает повреждения любой этиологии (травмирование, токсическое воздействие, результат отдельных нарушений деятельности органа или системы), она запускает механизм, сформированный в процессе эволюции.
- Независимо от пациента, в его теле начинаются изменения сосудов, геморрагических жидкостей и тканей, направленых не только на уничтожение патогенного агента, но и на восстановление поврежденного места.
- Условно воспаление делят на септическое, вызванное присутствием инфекции, и асептическое (реактивное), развивающееся без видимых причин. Оно может восприниматься как реакция на изменения, произошедшие в непосредственной близости от места инвазии.
- В любом случае цель его развития – устранение очага поражения и факторов, его спровоцировавших. Иногда такое невозможно, и тогда очаг повреждения ограничивается и отторгается, причем неважно, носит он чужеродное происхождение или это свой собственный участок, трансформировавшийся до неузнаваемости.
Развитие воспаления и его причины
Реактивные изменения печени и поджелудочной железы у ребенка есть результат развития воспалительного процесса, которому подверглась одна или другая железа (печень, поджелудочная)или даже обе сразу. Поскольку термин «реактивное» иногда подменяют определением «асептическое», предполагается, что в формировании воспаления и его негативных последствий не участвует инфекция поджелудочной железы или печени – бактерии, вирусы или инфекции.
Однако оно всегда предполагает определенную реакцию организма (одновременно и патогенную, и адаптивную), и возникает как ответ на действие одного или нескольких провоцирующих факторов (иногда их называют патогенными или флогогенными).
У ребенка или у взрослого реактивные изменения эндокринной (поджелудочной) и (или) экзокринной железы (печени), наступают не только под действием флогогена. Это процесс, запускаемый для уничтожения, устранения или ограничение (локализацию, демаркацию) негативных явлений. Своевременная коррекция и правильное лечение позволяет даже ликвидировать разрушительные последствия его действия. У ребенка реактивные изменения наступают под влиянием:
- физических факторов – травмирования ткани любыми способами – током, высокой температурой, облучением, переохлаждением;
- химических соединений со свойствами флогогена – кислот любого происхождения, отходов или продуктов обменных реакций, составных компонентов естественных биологических жидкостей, претерпевших изменения – желчного секрета, мочи, солей, экскретов, ферментов;
- биологических агентов – фрагментов некротизированной ткани, собственных клеток, претерпевших разрушения под действием патогенных факторов и воспринимаемых иммунитетом как объекты для немедленного уничтожения.
Поджелудочная железа и печень может претерпевать изменения, на фоне которых возможно воспаление органов под действием различных факторов – внешних и внутренних. Такие изменения возможны не только у взрослого, но и у ребенка. Неинфекционными экзогенными признаются чужеродные клетки, попадающие в организм при переливании крови, трансплантации и даже вакцинации.
Список эндогенных неинфекционных факторов в этом случае шире. Распространенные биологические поводы – продукты разрушения тканей, собственные условно-патогенные микробы, активизировавшиеся при низком иммунитете. Химические – результат патологического действия скопления продуктов метаболизма. Все это является результатом нарушения обменных процессов.
Изменения в поджелудочной железе
У ребенка реактивные изменения в эндокринной железе наступают во многих случаях, но пути развития воспаления поджелудочной железы выделяют два: первый – последствия постоянно присутствующего заболевания органа (или органов) пищеварения, второй – внешне более безобидный – нарушения условий нормального существования.
Степень быстроты появления реактивных изменений напрямую зависит от происхождения и силы негативного воздействия, реактивности самого организма и особенностей тканей, в которых они развиваются:
- нормальная реактивность соответствует провоцирующему фактору – воспаление совершенно адекватное и называется нормергическим;
- повышенная (гиперергическая) реактивность обычно протекает бурно и оставляет после себя значительные последствия: повреждения тканей, сильное воспаление, ярко выраженную симптоматику, обусловленную присоединением дополнительных рисков (например, аллергена);
- гипоергическая или пониженная реактивность характерна для младенцев или детей первых лет жизни, процесс воспалительной реакции в этом случае незначительный и изменения слабо выражены.
Реактивные изменения в поджелудочной железе или печени у ребенка относят к неспецифическим состояниям вторичной этиологии, сопровождающим другие, негативные (болезни). Это констатация трансформаций, произошедших под влиянием воспалительного процесса, не является диагнозом. Чем интенсивнее действие флогогенного фактора, тем выше выраженность деструктивного эффекта в области поджелудочной железы или печени, и тем острее протекает воспалительный процесс.
Основные поводы к развитию
Вызывать реактивные изменения в поджелудочной железе у ребенка могут самые различные состояния – болезни органов пищеварения (гастрит, колит, язва желудка), гепатобилиарной системы – гепатит любой этиологии, патологические процессы в желчном пузыре (холецистит) и желчных протоках, врожденные патологии обмена, нарушения гормонального уровня. Процесс изменения тканей органа под влиянием вторичного воспаления иногда называют реактивным панкреатитом, но реактивные изменения – термин более корректный, указывающий на вторичность патологии.
Предрасполагающими факторами могут стать не только болезни, органов ГБС и ЖКТ (располагающиеся по соседству), но и заболевания органов дыхательной системы. Несмотря на то, что реактивный процесс считается асептическим, спровоцировать его может инфекция, сопровождающаяся острым воспалением – грипп или пневмония, ангина, фарингит.
У новорожденных такое состояние чаще всего обусловлено врожденными аномалиями развития или обменными нарушениями. Дети постарше рискуют попасть в категорию, требующую немедленной помощи после тупого травмирования брюшной полости, постоянного потребления фастфуда и сладких газированных напитков с ароматизаторами и консервантами.
Болевые ощущения, нарушения нормального пищеварения со стандартным симптомокомплексом – от отрыжки, тошноты и рвоты до температуры и общей интоксикации, нередко принимаются за последствия банального пищевого отравления. Но если показать ребенка специалисту, который назначит лабораторные и аппаратные исследования, обнаружится истинный повод. Своевременная диагностика позволит устранить реактивные изменения без особых последствий. Достаточно ликвидировать причину и пройти предписанное лечение, чтобы состояние ребенка пришло в норму.
Как выглядят реактивные изменения в поджелудочной железе
Основным диагностическим методом является ультразвуковое исследование, но для его истолкования необходимы и дополнительные лабораторные методы диагностики. Симптомы панкреатита и реактивных изменений примерно одинаковы – у железы проявляется зернистость и повышается уровень эхогенности. В случае воспаления поджелудочной железы, орган увеличивается в размерах.
Определение реактивных изменений в остром протекании осуществляется по симптоматике – характерным клиническим проявлениям. При хроническом процессе основным указанием на присутствие состояния становятся общие анализы крови и мочи, кала на перевариваемость и эластазу, мочи и крови на амилазу.
Если у ребенка имеются нарушения сна, в комплекте с которыми – отсутствие аппетита, вялость и инертность, несвойственные возрасту, вполне вероятно, что в его организме есть какие-то неполадки, вызвавшие старт изменений в поджелудочной железе. Избежать негативного сценария поможет только своевременное обследование и корректное лечение.
Печеночные патологии
Изменения такого рода у ребенка отмечаются намного реже, чем у взрослых, но при этом могут представлять большую степень риска из-за функциональной незрелости органа до наступления определенного возраста. Как и в случае с поджелудочной железой, патологические трансформации – результат факторов, дислоцированных вне самой железы, но оказывающих непосредственное влияние на ее состояние.
В зависимости от основного провокатора, реактивные изменения печени могут затрагивать ее сосудистую сеть, паренхиму. При этом возможны и более существенные разрушения. У ребенка реактивные изменения могут быстро прогрессировать и приводить к тяжелым последствиям. Причиной этому будет незрелость экзокринной железы. Зато поводов к развитию патологии у ребенка намного меньше, чем у взрослого – такая статистика объясняется более тщательным мониторингом за состоянием малыша и отсутствием хронических заболеваний.
Желтушность в этом случае проявляется незначительно или отсутствует вовсе. Болевой симптом и диспепсические явления мало чем отличаются от других патологий печени. Протекание изменений бывает и бессимптомным, а лабораторные исследования выявляют только малозаметные отклонения – наличие билирубиновых фракций и печеночных трансаминаз. Не обнаружены и структурные изменения в паренхиме.
Опасность состояния
Реактивные изменения печени у ребенка трудно дифференцировать от других распространенных патологий органа – гепатитов, вирусных и токсических. Основная задача диагностики и условие успешности терапии – в определении вторичности состояния и лечении основного провоцирующего фактора. Как только он устраняется, способность органа к саморегенерации позволит на ранних этапах успешно восстановить его работу. Причиной воспалительного процесса в ПЖ могут стать изменения в структуре печени, но возможен и обратный вариант.
Развитие изменений в экзокринной железе может происходить по различным причинам. Их перечень не менее широк, чем в случае с поражением эндокринной железы. Реактивные изменения могут быть следствием заболеваний любого сегмента ГБС и пищеварительной системы, эндокринной и инфекционной природы, онкологического процесса, токсического воздействия (внешнего или следствия приема медикаментов), ожогов, травм печени, наследственных аномалий и системных патологий. Пока не будет обнаружена основная причина, вызывающая воспаление печени, всегда есть риск прогрессирования, развития осложнений и даже летального исхода.
Лечение
Терапевтические мероприятия направляются на ликвидацию основной причины воспаления. Нет смысла заниматься лечением пораженного органа, если разрушающий фактор будет продолжать свое негативное воздействие и вызывать естественную реакцию, которая обусловлена природным защитным механизмом. Благоприятный прогноз возможен только при своевременной диагностике, дифференциации от других состояний и лечении основного источника воспалительного процесса.
Источник статьи: http://zdravpechen.ru/bolezni/reaktivnyh-izmenenij-pecheni-i-podzheludochnoj-zhelezy-u-rebenka.html
Эхо признаки реактивных изменений печени и поджелудочной железы
Воспалительные процессы, происходящие в печени, называются гепатитами. Причины их возникновения очень обширны. В большинстве случаев воспаление органа вызывают инфекции. Но бывает, что изменения в печени провоцируют другие патологические процессы, происходящие в организме человека. Каковы симптомы этого состояния и варианты лечения, рекомендуемые при этом, рассмотрим в статье.
Определение
Реактивные изменения печени возникают по причине воздействия сторонних факторов. Данное заболевание всегда вторично и является своеобразным ответом печени на другие патологические процессы, происходящие в организме, и часто не связанные напрямую с самим органом. В большинстве случаев патология носит доброкачественный характер. При раннем диагностировании и своевременном лечении основного заболевания, по причине которого произошли изменения, можно достигнуть полного восстановления клеток органа. Стоит отметить, что в большинстве случаев возникают реактивные изменения паренхимы печени. При этом велик шанс полностью восстановить функциональность органа.
У детей данную патологию диагностируют реже, чем у взрослых. Но при этом, ввиду незрелости печени, заболевание без должного лечения быстро прогрессирует, тем самым нанося серьезный вред здоровью. Реактивные изменения печени у ребенка в большинстве случаев возникают при патологиях пищеварительной системы или при гельминтозе. Очень важно при подозрении на патологию обратиться к врачу и, в случае подтверждения диагноза, начать лечение.
Так как все органы пищеварительной системы взаимосвязаны между собой, нарушения в работе одного из них зачастую провоцируют сбои в других. Реактивные изменения печени и поджелудочной железы, которые возникли одновременно, могут говорить о нарушениях многих физиологических процессов в организме.
Причины
Реактивные изменения печени — это очень распространенная патология, к возникновению которой могут привести большое количество как внешних, так и внутренних факторов. Рассмотрим наиболее распространенные причины данного состояния:
- Патологические состояния пищеварительной системы — панкреатит, колиты, язва кишечника или желудка и другие.
- Эндокринные заболевания, связанные с нарушением работы щитовидной железы и сахарный диабет.
- Системные заболевания — ревматизм, красная волчанка и другие.
- Аутоиммунные заболевания.
- Онкологические болезни.
- Интоксикация.
- Различные инфекции.
- Прием некоторых лекарственных препаратов.
- Термические поражения.
- Оперативное вмешательство на печени.
- Гельминтоз.
Симптомы
Очень часто заболевание протекает бессимптомно или его проявления размыты. К признакам реактивного изменения печени можно отнести следующие состояния:
- Общее недомогание, слабость.
- Повышенная температура.
- Расстройство стула.
- Тошнота, рвота.
- Тянущие боли в области печени.
- Светлый цвет кала.
- Желтизна кожных покровов и слизистых.
- Потемнение мочи.
- Увеличение печени и болезненность при надавливании на нее.
У детей могут возникнуть изменения в поведении. Малыши становятся капризными, плаксивыми, быстро утомляются. Иногда может наблюдаться агрессивное поведение.
Диагностика
При появлении признаков заболевания необходимо обратиться к гастроэнтерологу, который проведет осмотр и назначит необходимые анализы, способные подтвердить диагноз, выявить первичную патологию и степень поражения органа. Для этого применяется комплекс процедур, которые включают в себя следующие лабораторные и инструментальные исследования:
- Общий анализ мочи и крови для выявления воспалительного процесса.
- Биохимический анализ крови, который может показать повышенные значения ферментов печени и билирубина.
- Взятие крови на гепатиты.
- Рентгенография.
- МРТ или КТ.
- Биопсия тканей.
- Лапароскопия.
- Ультразвуковое исследование органов брюшной полости, в особенности печени и желчного пузыря.
Диффузные реактивные изменения печени лучше всего диагностируются с помощью УЗИ. Это основной метод, с помощью которого можно подтвердить диагноз и выявить степень тяжести заболевания.
На УЗИ реактивные изменения печени проявляются следующими признаками:
- Повышение плотности органа.
- Неоднородная эхоструктура.
- Повышенная звукопроводимость.
- Скопление соединительной ткани.
- Атипичные образования.
- Отеки.
- Поражение определенных участков печени.
- Наличие жировых клеток в органе.
- Кровотечения.
Методы лечения заболевания
Так как реактивные изменения печени являются вторичной патологией, в первую очередь необходимо устранить основное заболевание. Но так как этого бывает недостаточно, рекомендуется применять комплексное лечение, включающее в себя не только медикаментозную терапию, но также специальную диету и коррекцию образа жизни.
Для поддержания печени во время прохождения терапии назначаются гепатопротекторы (например, «Хофитол»), противовоспалительные препараты, спазмолитики и сорбенты, которые помогут вывести токсины. Сильные диффузные реактивные изменения печени и поджелудочной железы лечатся в условиях стационара, особенно если это касается детей.
Не рекомендуется заниматься самолечением, так как именно врач сможет подобрать наиболее эффективную в каждом конкретном случае терапию.
Диета
Следует придерживаться определенных рекомендаций относительно питания больного. Рассмотрим их подробнее:
- Все блюда должны быть приготовлены на пару или методом варки.
- Запрещается жирная, жареная, копченая, острая и соленая пища.
- Вся еда должна тщательно измельчаться, а для маленьких детей рекомендуется ее употребление в перетертом виде.
- Питание должно быть частым, но небольшими порциями.
К разрешенным продуктам относятся:
- Овощные супы.
- Паровые котлеты.
- Каши, приготовленные на воде.
- Отварная рыба.
- Мед.
- Некислые фрукты в небольшом количестве.
- Белковый омлет.
- Мясо курицы.
- Кисломолочные продукты пониженной жирности.
- Овощные пюре.
- Галетное печенье.
Необходимо употреблять большое количество жидкости. Помимо простой воды можно пить чай из цветков календулы, который поможет снять воспаление и неприятные симптомы патологического состояния. Также разрешены отвары ромашки, мелиссы и мяты. Но следует помнить, что прием лекарственных трав следует начинать после консультации со специалистом и отсутствием аллергии.
Запрещены или не рекомендуются следующие продукты:
- Жирные мясные супы.
- Грибы.
- Выпечка.
- Колбасы.
- Консервы.
- Сосиски.
- Мороженое.
- Шоколад.
- Капуста.
- Вафли и другие.
Возможные осложнения
Несмотря на то, что в большинстве случаев реактивные изменения печени не приводят к серьезным осложнениям, при отсутствии лечения заболевание может прогрессировать, приводя к развитию опасных патологий. Так как все органы пищеварительной системы взаимосвязаны, нарушения работы печени могут приводить к болезням поджелудочной железы и появлению камней в желчном пузыре. Все это будет оказывать негативное влияние на работу всего организма в целом, нарушая его нормальное функционирование. В особо запущенных случаях может развиться цирроз печени и жировой гепатоз, которые очень плохо поддаются лечению и способны приводить к непоправимым последствиям. В настоящее время данные заболевания стали встречаться достаточно часто, в том числе и у молодых людей. Также при реактивных изменениях печень становится менее устойчивой к влиянию инфекций и воспалительных процессов. Поэтому столь важно не только лечить возникшие патологии печени, но и стараться их предупреждать.
У детей развитие осложнений происходит значительно быстрее, поэтому следует постоянно наблюдать за состоянием ребенка и при первых отклонениях обращаться к врачу, который назначит диагностические мероприятия и по их итогам — эффективное лечение.
Профилактика
Любое заболевание легче предупредить, чем лечить. Это касается и патологических состояний печени. Необходимо придерживаться некоторых рекомендаций, которые позволят предотвратить развитие опасных заболеваний органа, который играет важную роль в нормальной работе всего организма.
Рассмотрим основные профилактические меры:
- Правильное питание. Это является одним из главных условий. Нужно уменьшить употребление животных жиров, жареной, острой пищи, отдавая предпочтение диетическому питанию.
- Здоровый образ жизни, включающий в себя занятие спортом, прогулки на свежем воздухе.
- Не принимать без строгих показаний медикаментозные средства, тем более длительным курсом. Многие лекарства оказывают негативное влияние на печень, поэтому перед любой лекарственной терапией необходимо консультироваться с врачом.
- Периодически проводить витаминотерапию, восполняя их запас в организме, тем самым увеличивая его сопротивляемость различным инфекциям.
- При возникновении тревожных симптомов следует обращаться в медицинское учреждение.
Заключение
Реактивные изменения печени, как правило, не несут серьезной угрозы здоровью и жизни человека. Но иногда при отсутствии терапии патологическое состояние способно приводить к развитию осложнений. Поэтому для здоровья печени столь важно соблюдать профилактические меры и своевременно обращаться к врачу.
Реактивные изменения печени являются вторичными проявлениями основных патологий, нарушающих функционирование железы. Это осложнение развивается после перенесения серьезных болезней, которые могут протекать как в самой железе, так и связаны с ней.
Развитие патологического состояния приводит к возникновению серьезных проблем со здоровьем у больного, так как оно провоцирует появление изменений в биохимическом составе крови.
Причины появления реактивных изменений
От появления реактивного состояния печени можно уберечься, если своевременно проводить адекватное лечение, но для этой цели требуется точно знать, какие патологии спровоцировали появление метаморфозов в железе.
Реактивные изменения паренхимы печени характеризуются процессом увеличения размеров железы. Чаще всего такое состояние вызывается недугами поражающими органы, которые прилегают к печени.
Указанные изменения паренхимы возникают в результате прогрессирования реактивной формы гепатита.
Реактивные изменения паренхимы печени у ребенка выявляются значительно реже, чем у взрослых, но патология в детском возрасте прогрессирует быстрее. Чаще всего у подростков патологические процессы развиваются в железе в результате нарушений работы пищеварительного тракта.
После установления точного диагноза и излечения источника изменений печеночная ткань у ребенка приходит в норму.
Наиболее распространенными причинами появления патологического состояния являются:
- патологические процессы в пищеварительной системе, чаще всего такими патологиями являются колиты, панкреатит, язва кишечника или желудка и некоторые другие;
- эндокринные нарушения, имеющие связь с нарушениями функционирования щитовидной железы, и сахарный диабет;
- системные патологии – развитие ревматизма, красной волчанки и некоторых других;
- аутоиммунные болезни;
- онкологическое поражение;
- интоксикация организма;
- развитие различных инфекционных процессов;
- проведение терапии при помощи некоторых медикаментозных средств;
- получение термических поражений организма;
- проведение оперативного вмешательства на печени;
- развитие гельминтоза.
В некоторых случаях причиной появления патологического состояния может являться использование для лечения антибиотиков на протяжении длительного периода времени.
Чаще всего изменения, возникающие в печени, не приводят к необратимым последствиям. В том случае если изменения затронули печеночную паренхиму, имеется возможность полного восстановления функциональных возможностей органа.
Основные симптомы патологического состояния
Чаще всего недуг развивается без выраженных симптомов или симптомы патологии являются размытыми.
В случае развития нарушения у детей, наблюдается появление изменений в поведении. Маленькие дети становятся плаксивыми, капризными и очень быстро утомляются. В некоторых случаях у детей появляется агрессивное поведение.
У взрослого человека возможно появление желтого оттенка кожных покровов и склер глазного яблока, помимо этого может быть потемнение мочи.
При проведении процедуры пальпирования выявляется небольшое увеличение железы и прилежащего соседнего органа – селезенки. При увеличении печени она не способна генерировать болевые ощущения, что связано с отсутствием в ней нервных окончаний. Однако ее увеличение под влиянием патологического процесса приводит к оказанию давления на соседние органы, что и провоцирует появление болевых ощущений.
Очень часто развитие реактивных изменений провоцирует возникновение застоя желчи в желчном пузыре и холецистит.
Чаще всего первыми проявлениями, свидетельствующими о появлении патологических процессов, являются:
- Появление вялости.
- Появляются признаки общего недомогания.
- Возникает чувство хронической усталости.
- Регистрируется появление частых головных болей.
- Снижается или исчезает аппетит.
- Чувствуется горький вкус в ротовой полости, такая ситуация чаще всего возникает в утреннее время.
- Незначительное повышение температуры.
- Возникновение чувства тошноты.
- Появляется расстройство работы желудочно-кишечного тракта.
- Регистрируется появление рвотных позывов.
Помимо этого у больного может возникнуть проблема с осуществлением акта дефекации в результате запоров.
Методы проведения диагностики нарушений
При появлении признаков патологии или подозрений на ее наличие требуется незамедлительно обратиться за помощью к гастроэнтерологу, который осуществит осмотр больного и после проведения процедуры назначит проведение необходимых анализов.
Проводимое исследование организма больного должно помочь выявить первичную причину развития патологического состояния и степень поражения органа.
Для установления точного диагноза требуется проведение комплекса диагностических мероприятий, включающих в себя лабораторные и инструментальные методы исследования.
При диагностике назначается:
- общий анализ мочи и крови для выявления наличия воспалительного процесса;
- биохимия крови, показывающая повышение количества печеночных ферментов и билирубина в составе плазмы крови;
- анализ крови на наличие гепатитов;
- рентгенография;
- КТ;
- МРТ;
- биопсия печени;
- лапароскопия;
- ультразвуковое обследование органов брюшной полости.
Наличие диффузных реактивных изменений в печени лучше всего диагностируются при помощи использования УЗИ. Эта диагностическая методика является основной, при помощи которой подтверждается первичный диагноз и выявляется степень тяжести развивающейся патологии.
На УЗИ патологические изменения проявляются следующими эхопризнаками.
- Умеренным увеличением плотности ткани органа.
- Появляется неоднородность эхографической структуры.
- Увеличивается звукопроводимость.
- Выявляется скопление соединительной ткани.
- Фиксируется появление атипичных новообразований.
- Выявляется отечность паренхимы печени.
Помимо этого ультразвуковое исследование позволяет обнаружить поражение отдельных участков печеночной ткани, выявить наличие жировых клеток в структуре органа и установить факт появления кровотечения.
Нарушения в работе печени провоцируют сбои в работе других органов пищеварительной системы. Нарушается функционирование поджелудочной железы, что приводит к развитию панкреатопатии, представляющей собой не воспалительный процесс при котором возникает дефицит ферментов железы.
Проведение терапевтических мероприятий
Основу терапии реактивных изменений в печени составляет лечение заболевания, спровоцировавшего патологию.
При излечении основного заболевания в железе начинаются регрессивные процессы, ведущие к восстановлению ткани печени.
При проведении терапии следует применять комплексный подход, предполагающий проведение медикаментозного воздействия и использования диетического питания.
Использование медикаментозного лечения
При проведении медикаментозного лечения основное внимание уделяется первичному источнику, который спровоцировал появление реактивных изменений в печени.
В случае если патологические процессы спровоцированы хроническими недугами, то применяется медикаментозная терапия, специально разработанная для лечения того или иного заболевания. При этом применяются специально разработанные режимы проведения терапии.
Дополнительно больному назначается прием энтеросорбентов для улучшения выведения токсинов. Для этой же цели назначается постановка капельниц с физраствором.
Для ускорения процессов восстановления изменений в тканях печени рекомендуется прием следующих препаратов:
- Хофитол;
- Сорбекс;
- Энтеросгель.
В случае необходимости приписывается прием антибиотика Нифуроксазид. Одновременно с указанным антибиотиком для поддержания микрофлоры кишечника и восстановления ее врач назначает прием Лактобактерина и Бифидумбактерин.
В качестве средств народной медицины, после консультации с лечащим врачом, можно использовать настои расторопши, чай на основе календулы, ромашки мелиссы, мяты и некоторых иных лекарственных растений.
Диета при терапии реактивных изменений печени
Лечением патологических изменений в тканях печени не следует заниматься самостоятельно. Это связано с тем, что достаточно сложно определить причины возникновения таких нарушений.
Методика устранения патологии и тактика проведения терапевтических мероприятий во многом зависит от типа первичного заболевания, спровоцировавшего нарушения, поэтому правильно подобрать комплекс препаратов и их дозировки может только лечащий врач с учетом результатов анализов и общего состояния здоровья пациента.
Помимо медикаментозного лечения одним из компонентов комплексной терапии является использование диетического питания, а также корректировка режима приема пищи.
В процессе лечения следует придерживаться определенных рекомендаций в отношении рациона больного.
Рекомендации врачей заключаются в следующем:
- Все потребляемые блюда должны готовиться на пару или с применением метода варки.
- Запрещено употребление жирной, жареной, копченой, острой и соленой пищи.
- Все компоненты блюд должны подвергаться тщательному измельчению. При кормлении маленьких детей такая пища должна перетираться кашицу.
Питание больного должно быть дробным. Оптимальным считается 5-7 приемов пищи в сутки, при этом объем потребляемой за один прием еды должен быть небольшим.
Применение метода дробного питания способствует улучшению работы органов желудочно-кишечного тракта и уменьшению нагрузки на пораженную печень.
Разрешенными к употреблению продуктами и блюдами являются:
- овощные супы;
- паровые котлеты;
- каши, приготовленные на воде;
- отварная рыба;
- мед;
- некислые фрукты;
- белковый омлет;
- мясо курицы;
- кисломолочные продукты с низкой жирностью;
- овощные пюре;
- галетное печенье.
Больной должен употреблять в сутки до 2 литров воды, что позволяет облегчить выведение из организма токсинов. Помимо чистой воды рекомендуется употребление чаев, приготовленных на основе цветков календулы. Такие чаи позволяют ускорить процесс снятия воспаления и позволяют купировать неприятные симптомы сопровождающие развитие нарушения.
Из меню больного следует удалить такие продукты, как жирные мясные супы, грибы, выпечку, колбасы, консервы, сосиски, мороженое, шоколад, капусту, вафли и некоторые другие продукты запрещенные для печени.
Профилактика развития реактивных изменений и возможные осложнения
В большинстве случаев появление реактивных изменений в печени не приводит к развитию серьезных осложнений, при условии своевременного проведения адекватной терапии. В случае отсутствия лечебных мероприятий такие нарушения могут спровоцировать прогрессирование опасных патологических состояний.
Вследствие того, что все органы пищеварительной системы являются между собой связанными, нарушения в работе печени способны вызвать сбои в функционировании поджелудочной железы, а также могут стать причиной формирования камней в желчном пузыре и развития на этой почве холецистита.
В особо запущенных случаях возможно развитие у больного цирроза печени и жирового гепатоза, эти недуги тяжело поддаются терапии и способны привести к непоправимым изменениям.
При наличии реактивных изменений в печеночной ткани орган становится менее устойчивым к воздействию на него различных инфекционных процессов.
У детей и новорожденных развитие патологических процессов является ускоренным, по этой причине, при возникновении подозрений на наличие нарушений, требуется постоянный контроль состояния ребенка.
Основными мерами профилактики развития заболевания является соблюдение культуры питания и своевременное проведение лечения возникающих заболеваний, которые способны оказывать влияние на состояние печени.
Источник статьи: http://mr-gergebil.ru/jeho-priznaki-reaktivnyh-izmenenij-pecheni-i-podzheludochnoj-zhelezy/