Диета Стол №5П при панкреатите
- Эффективность: лечебный эффект через 14 дней
- Сроки: постоянно
- Стоимость продуктов: 1400-1500 руб. в неделю
Общие правила
Панкреатит — заболевание поджелудочной железы воспалительного характера. Причины поражения ее многообразны: обструкция (закупорка) панкреатического протока, токсическое отравление, воздействие лекарственных препаратов, сосудистые нарушения, инфекционные и паразитарные заболевания, травмы.
Различают острый и хронический панкреатит. В основе острых панкреатитов — ферментативное поражение поджелудочной железы. Часто возникает при приеме лекарственных препаратов (метилдопа, Азатиоприн, 5-аминосалицилаты, тетрациклины, Фуросемид, Циметидин, Метронидазол). В половине случаев причиной его является ЖКБ, а 25% связаны со злоупотреблением алкоголем.
Симптомы и лечение болезни зависят от степени поражения железы и интоксикации. Легкая степень (серозный отек) характеризуется умеренными болями, однократной рвотой, тошнотой и, в целом, удовлетворительным состоянием больного.
Среднюю степень интоксикации (мелкоочаговый некроз железы) характеризуют упорные боли в эпигастрии, повторная рвота, бледность кожных покровов, подъем температуры.
Тяжелая степень (распространенный некроз железы) проявляется мучительной рвотой, жестокими болями и тяжелым общим состоянием. Нередко появляется желтуха и симптомы перитонита.
Лечение решает следующие задачи:
- борьба с шоком и токсемией;
- ликвидация боли и спазма;
- подавление активности ферментов железы (голод, ингибиторы протонной помпы, аспирация желудочного содержимого).
Пациентам с тяжелой формой требуется инфузионная терапия, непрерывное кормление с помощью зондов (смеси для энтерального питания).
Хронический панкреатит — это длительно текущее, прогрессирующее заболевание и каждый эпизод обострения вызывает замещение ткани железы фиброзной тканью. В следствие этого развивается экзокринная и эндокринная недостаточность органа. Признаками экзокринной недостаточности являются стеаторея и проявления недостаточности питания (дефицит веса, нарушения кальциевого обмена).
Лечебное питание (Диета 5П по Певзнеру) играет важную роль на всех этапах заболевания и способствует уменьшению стаза в протоках, подавлению гиперферментемии, уменьшению возбудимости желчного пузыря. При симптомах панкреатита лечение Диетой №5П оказывает положительное действие не только в острый период. При хроническом течении оно помогает улучшить обменные процессы в поджелудочной железе, восстановить ее функцию и нарушенное питание больного, позволяет предотвратить рецидивы и прогрессирование заболевания.
Разрешенные продукты в первую неделю диеты при панкреатите
Базовая Диета 5 при панкреатите несколько видоизменяется и называется Диета 5П. При остром и обострении хронического заболевания она имеет ряд особенностей, и ведущими принципами диетотерапии при панкреатите являются:
- голод в период выраженных клинических проявлений и аутолитических процессов в поджелудочной железе (проводится только парентеральное питание);
- в кратчайшие сроки осуществляется переход к полноценному питанию (поскольку необходим полноценный белок больному);
- постепенное расширение диеты включением новых продуктов и блюд;
- при расширении диеты проводят постепенное увеличение объема и калорийности пищи;
- соблюдение максимального механического и химического щажения поджелудочной железы.
Диета Стол номер 5 при панкреатите определяется состоянием больного и зависит от его тяжести, в связи с этим имеет 2 варианта.
Первый вариант — показан при остром панкреатите и резком обострении хронического. Питание этого стола создает максимальный покой поджелудочной железе и способствует устранению болевого синдрома. Эта максимально щадящая диета назначается после голодных дней с третьего дня заболевания, но поскольку она не соответствует физиологическим нормам питания и потребностям человека назначается на 3-7 дней. Характеризуется низкокалорийным питанием с содержанием белков — 60-70 г, жиров — 50 г и углеводов — 200-250 г.
Разрешенные при панкреатите овощи
Рекомендуются частые приемы пищи (до 8 раз) и малыми порциями (от 100 до 300 г). Все продукты отвариваются и имеют полужидкую консистенцию, а к 5-6 дню больному разрешают употреблять уже полувязкую пищу.
Поскольку жидкая и углеводная пища являются наименьшим стимуляторами панкреатической и желудочной секреции, то после голода начинают прием пищи именно с углеводной:
- слизистые супы на основе разных круп (пшенная, кукурузная крупы исключаются) или на овощных отварах;
- протертые жидкие каши на воде;
- некрепкий чай с сахаром;
- кисели, желе и муссы из фруктового сока на ксилите;
- овощные пюре без масла (картофельное, морковное, тыквенное, кабачковое) и паровые овощные пудинги;
- протертые компоты из сухофруктов;
- белый, вчерашний хлеб, сухое печенье и сухари.
Через 1-2 дня после углеводной пищи разрешается вводить белковые продукты:
- суп-крем из вываренного мяса;
- 1-2 яйца в виде парового омлета, сваренные всмятку и в виде белкового омлета;
- суфле, паровые котлеты, кнели из говядины, курицы, рыбы, индейки (перед приготовлением мясо освобождают от жира, сухожилий, рыбу и курицу от кожи);
- творожная паста и суфле, паровые творожные пудинги из пресного творога (лучше кальцинированный);
- сливочное масло — в готовые блюда, растительное еще не вводится в рацион.
После снятия острых симптомов и уменьшения боли, по мере улучшения переваривающей функции ЖКТ диета постепенно расширяется и назначается Диета 5П по Певзнеру второй вариант, который показан также при не резком обострении хронического панкреатита. Она рекомендуется на длительное время (до года) и призвана предотвратить обострения в дальнейшем. В ней также сохраняются принципы термического, механического и химического щажения, что снижает пищевую стимуляцию больного органа. Все блюда отварные или паровые, сначала употребляются в протертом виде, а несколько позже — измельченные.
Основные характеристики
- Повышено содержание белка по сравнению с первым вариантом, а также количество жира и простых углеводов. Тем не менее, общее количество жиров не более 80 г, причем они вводятся постепенно с третьего для пребывания больного на этом варианте диеты.
- При ухудшении переваривания белковой пищи возможно уменьшение количества белков на время и увеличение углеводов.
- Блюда преимущественно отварные и паровые не только в протертом, но и измельченном виде, переход от протертых блюд к измельченным также проводится постепенно.
- Ограничено количество соли (6-8 г).
- Исключены экстрактивные вещества и грубая клетчатка. Для большего снижения экстрактивных веществ мясо варят небольшими кусочками (по 100 г), сливая первую воду после 10 минутной варки. Мясо используют как полуфабрикат для рубленых блюд, пудингов, суфле.
- Не допускаются горячие и чрезмерно холодные блюда.
- Дробное питание (5-6 раз в сутки) небольшими порциями.
- Запрещены обильные приемы пищи.
В зависимости от выраженности явлений и сопутствующих заболеваний ЖКТ можно применять пищу в протертом и не протёртом виде. При благоприятном течении заболевания протертый вариант в среднем назначают до 2-х месяцев, а потом уменьшают степень измельчения продуктов и постепенно увеличивают объем пищи. При ухудшении самочувствия вновь возвращаются к первому варианту стола с пониженной энергоценностью. При обострении покой органам пищеварения также обеспечивает резкое ограничение продуктов с сокогонным и желчегонным действием: свежие фрукты и овощи, соки, растительное масло, сахар, варенье, мед и яичные желтки.
Разрешенные при панкреатите фрукты и ягоды
При наличии запоров основная панкреатическая диета изменяется — увеличивается количество овощей и фруктов, уменьшается содержание углеводов (в основном легкоусвояемых для избегания брожения и вздутия).
Тенденция хронического панкреатита к прогрессирующему течению, наличие периодических болей и диспепсического синдрома влечет необходимость постоянного соблюдения диеты. Большое значение имеет прекращение употребления алкоголя.
Показания
- Первый вариант стола: панкреатит острый и резкое обострение хронической формы заболевания.
- Второй вариант: острый панкреатит в период стихания симптомов и хронический панкреатит при невыраженном обострении.
Разрешенные продукты
Диета 5П при панкреатите включает:
- Картофель, тыкву, морковь, кабачки, зеленый горошек цветную капусту и свеклу, можно есть отварными и перетертыми. Через время при хорошей переносимости допускается употребление сырой тертой моркови и тыквы, помидоров и огурцов.
- Крупы предпочтительнее гречневая, рис, манная, овсяная и овсяные хлопья. Каши варят на воде и перетирают, в результате чего они становятся полувязкой консистенции. Можно делать суфле манное и рисовое, а также каши из гречневой и рисовой муки, что ускоряет процесс приготовления пищи.
- Обычно перловая, пшенная, кукурузная и ячневая крупы хуже переносятся больными, и они ограничиваются в рационе.
- Супы, приготовленные только на овощных бульонах с перетертыми овощами. Можно готовить супы-пюре и супы-кремы, молочные супы (молоко разводятся водой). В супы можно класть крупы (манную, рис, геркулес, но их хорошо разваривать или протирать). Разрешается очень мелко шинковать овощи (картофель, морковь, тыква, кабачки), но для заправки супов поджаривать их нельзя.
- Заправляют супы сметаной, молоком, сливками, сливочным маслом или просто подсушенной мукой.
- Нежирную говядину, телятину, кролика, курицу. Мясо молодых животных и птиц (телятина, цыплята) употребляются ограниченно, в виду высокого содержания пуринов. Мясо рекомендуется в отварном и паровом виде и только рубленные изделия (котлеты, суфле, тефтели, фрикадельки, кнели). Отварную курицу и нежное мясо кролика и говядину можно употреблять куском. Из отварной мякоти птицы, предварительно измельченной, готовят пюре и суфле.
- Нежирную рыбу, паровую и отварную, в виде котлет и кусковую. Идеальным выбором будут треска, судак, хек, сазан, минтай, окунь, щука, путассу. Варят рыбу целыми тушками или порционными кусками. Не допускается припущенная рыба (готовится в сотейнике с малым количеством воды), поскольку она содержит больше экстрактивных веществ, чем вареная.
- Хлеб пшеничный (I и II сорта) допускается только несвежий, чтобы не допускать вздутия кишечника.
- Рацион расширяют введением несдобного печенья.
- Нежирные молочные продукты: кефир, ацидофилин, простокваша. Молоко плохо переносится, поэтому его разрешают добавлять в блюда (омлеты, каши, соусы, супы). Можно есть полужирный творог в натуральном виде и в составе запеканок, суфле, пудингов. Сметана идет только как приправа к блюдам. Разрешено употребление неострого сыра, но в тертом виде. При дефиците кальция показан кальцинированный творог.
- Омлеты преимущественно белковые, разрешается яйцо всмятку (1 шт. в день).
- Можно употреблять соусы на овощном отваре и слизистом отваре круп с добавлением сметаны и молока. Муку при их приготовлении не прожаривают.
- Спелые сладкие яблоки в печеном виде. Из фруктов и ягод можно делать вареные, желе, кисели и муссы. Сухофрукты употребляются протертыми. Из фруктов делают желе и муссы на ксилите. Можно есть пастилу, желейный мармелад. Допускаются сырые фрукты и ягоды в протертом виде.
- В рацион после обострения постепенно вводят жиры, сначала — сливочное масло в каши и пюре (15-20 г в день), а потом — рафинированное подсолнечное (5-15 г).
- Напитки: некрепкий чай с лимоном, сладкие фруктовые соки, разбавленные водой, настой шиповника, компоты из свежих и сухих фруктов (груши, яблоки, абрикосы), столовая вода без газа. В чай можно добавлять ксилит. Компоты из сухофруктов и морковный сок полезны пациентам с дефицитом калия.
Источник статьи: http://medside.ru/dieta-stol-5p-pri-pankreatite
Диета 5 стола для поджелудочной железы
Воспаление для поджелудочной железы считается опасным заболеванием пищеварения, которое вызывает сильнейшую симптоматику у пациента. Острые боли, рвота, нарушение переваривания пищи выбивает человека из привычного образа жизни и на некоторое время приковывает к постели с мучениями.
Чтобы хоть как-то предотвратить рецидивы недуга врачи настоятельно советуют придерживаться строго диеты. Но не все больные знают полный перечень разрешенных и запрещенных продуктов при панкреатите, что приводит к методам проб и ошибок, а это довольно часто чревато осложнениями со стороны поджелудочной железы.
Поэтому, диета стол №5 и меню при панкреатите на неделю поможет расписать полный рацион, который позволит организму получать полный спектр полезных и питательных веществ, при этом, не давая сильной нагрузки на железистую ткань.
Известный в советские года терапевт, диетолог и гастроэнтеролог Мануил Певзнер длительное время изучал проблемы, связанные с пищеварением, и в конце концов стал автором 15 столов, которые позже были признаны лучшими диетами при различного рода заболеваниях.
Сегодня диета 5п при панкреатите и холецистите считается незаменимым фундаментом для составления ежедневных рационов. 5п диета позволяет без проблем расписать меню на каждый день.
Особенности применения диеты 5
Важно знать, что диагностировав острый панкреатит диета 5, приписывается исключительно после устранения всех симптомов рецидива. Доктора во время приступа настоятельно советуют полностью отказаться от любого приема пищи, исключением считается минеральная вода, к примеру, Боржоми. Только по истечении 3–4 дней после острой стадии, когда прекращается рвота и снижается отечность поджелудочной железы можно начинать пробовать первую пищу.
Диета стол 5 меню при панкреатите на неделю после рецидива составляется совместно с доктором. Главное после осложнения не спровоцировать очередной приступ, поэтому нужно принимать пищу очень маленькими порциями и только из назначенного меню.
Диета номер 5 при панкреатите не должна ограничиваться тем периодом, пока пациент чувствует некий дискомфорт в области пищевода. После обострения нужно поддерживать строго щадящий режим на протяжении 8 месяцев. Но это не значит, что как только срок истек, то диетические продукты можно отодвинуть на второй план, режим нужно соблюдать постоянно, ведь болезнь никуда не уходит, а всего лишь утихает.
При хроническом панкреатите можно себе позволить немного вкусностей, но 90% стола должны составлять блюда из диеты по Певзнеру. Хронический панкреатит при любых благоприятных условиях быстро трансформируется в обостренную стадию и пациенту придется пройти через все мучительные симптомы и начинать лечение сначала.
Продукты, которые запрещены при диете №5
Чтобы составить правильно меню на неделю при панкреатите нужно обладать знаниями о продуктах, которые ни в коем случае не должны попадаться в рационе больного. Основным правилом подбора продуктов считается исключение жирных, твердых, острых и пряных ингредиентов, таких как:
- Жирное мясо и дичь. Мясо утки, гуся, свинины не должны употребляться в пищу при панкреатите, также к этому списку относят мясо любой дичи, нежели это утка, заяц или кабан. В этом мясе много животного жира, для переработки которого поджелудочной железе необходимо выработать увеличенное количество ферментов.
- Жирная рыба. Сорта рыбы с повышенным содержанием жиров также вызывают отягощающий эффект на поджелудочную железу, желудок и двенадцатиперстную кишку. Стоит избегать форели, семги, сома, пангасиуса, сельди, скумбрии и мойвы.
- Яичные желтки.
- Некоторые молочные продукты. Не стоит есть молочные продукты в их натуральном виде, то есть пить сырое молоко, сметану, сыворотку, жирный творог или сливки. Молочка хоть и считается незаменимым источником белка, но процент жиров отягощает работу органов пищеварения.
- Некоторые виды круп. К примеру, пшено и перловка хорошо чистят организм от шлаков, но при панкреатите они несут огромную нагрузку. Это относится и к кукурузной крупе, крупной пшеничной и бобовым. Макароны в своем рационе стоит строго контролировать, разрешается немного добавлять лапши в суп, но не есть их как отдельное блюдо.
- Сырые овощи. Практически все овощи в сыром виде категорически противопоказаны при панкреатите, хоть основой питания и должны быть продукты с витаминами и минералами, но это не касается диеты при воспалении поджелудочной железы. Также ни в коем случае нельзя кушать квашенные, соленые или маринованные овощи.
- Сладости. Торты, суфле, конфеты, пирожные, шоколад нужно убрать из диеты 5. Также не советуют употреблять слишком сладкий чай, мед, варенья.
- Мучные изделия. Диета 5 при панкреатите не должна содержать свежую выпечку, особенно из белой муки с добавлением орехов, изюма, цукатов, мака, кураги. В свежеиспеченных мучных изделиях находится слишком много крахмала.
- Напитки. Покупные газированные сладкие напитки по типу Фанты, Кока-коли, Дюшеса кроме лишнего сахара и углекислого газа никакой пользы для организма не несут. Чтобы уменьшить раздражение желудка и всей пищеварительной системы нужно минимизировать их употребление. Также стоит избегать крепкого чая, кофе и капучино.
Продукты, которые должны быть включены в диету №5
Диета 5а универсальна тем, что подойдет для лечебного питания как взрослого, так и ребенка. В основу должны входить только полезные и легкоусвояемые продукты:
- Мясо курицы, индюка, кролика или говядины. Это мясо считается диетическим, его легко переварить желудку и оно несет необходимый белок для поддержания здорового организма.
- Рыба – это источник кальция, но при панкреатите важно, чтобы она была постной, то есть с минимальным количеством жира. К таким видам относят щуку, судака, минтай, хек, нототению.
- Нежирный творог, кефир, простокваша. Молочные продукты с определенной жирностью лучше покупать в магазине, ведь домашнее приготовление не гарантирует определенное количество жиров. Но стоит обращать внимание на сроки годности, поскольку просроченный молочный товар может принести гораздо больше вреда, нежели пользы от свежего.
- Каши. Среди круп, которые должны входить в стол номер 5, выделяют рисовую и гречневую сечку, овсяные хлопья, манную. Их можно комбинировать между собой. Также разрешается добавление небольшого количества сливочного масла.
- Супы. Главное в супах из диеты пять – это приготовления блюд на легком бульоне, то есть наваристые жидкости нельзя ни в коем случае использовать из-за большого количества желатина. Отличным вариантом будет рисовый суп, молочный с макаронами, с гречкой или зеленым горошком.
- Овощи. Практически все овощи можно употреблять при диете 5б, кроме капусты, чеснока, перца. Но они должны обязательно проходить термическую обработку. Только варенную картошку, кабачки, морковь, лук, тыкву, свеклу можно принимать в пищу.
- Фрукты также лучше употреблять в виде компотов, муссов. Разрешены сладкие сорта яблок, абрикосы, алыча, малина, черника. Но не налегать на ягоды с мелкими зернами, такие как клубника, малина, смородина, крыжовник.
- Черствый хлеб и диетическое печенье. Хлеб берут только вчерашний, лучше из серых сортов пшеницы без отрубей. Чтобы хоть как-нибудь подсластить чаепитие – употребляют галетное печенье.
Основы приготовления блюд из стола 5
Для стола 5 существуют свои особенные правила для приготовления всех блюд, которых необходимо придерживаться, иначе эффект не будет достигнут:
- Все продукты готовят на пару или тушат. Омлеты, мясо, овощи нельзя жарить, только приготовление в мультиварке или отваривать в кастрюле с водой, при этом нельзя добавлять уксус.
- Все тщательно перетирать. Чем мельче будут ингредиенты в блюде, тем легче оно усвоится желудком. Особенно это полезно для детей, чья пищеварительная система недостаточно окрепла, чтобы справляться с большими кусками.
Как составить меню на неделю
Чтобы самостоятельно составить рацион по дням нужно знать норму калорий на человека в день. Для взрослого человека с нарушением пищеварительного процесса суточная норма килокалорий будет равна 2500-2600. Подготавливают меню на 7 дней, при этом используется таблица калорийности продуктов.
Рецепты блюд должны быть только с теми ингредиентами, которые разрешены при столе 5. Также стоит учесть, что нельзя употреблять специи и ароматизаторы, поскольку они только раздражают и без того поврежденную поджелудочную железу. Диета при панкреатите поджелудочной железы примерное меню для каждого пациента будет индивидуальной.
Рацион должен подбираться с учетом особенностей организма. Не все люди могут нормально усваивать молочные продукты, некоторые виды круп или овощей. Не нужно себя мучить, если какой-то продукт вы не любите или он вам отвратительный. Стоит просто найти достойный аналог среди других блюд.
К пище нужно относиться, как к вкусностям, даже если она не совсем та, к которой пациент привык. В борьбе с панкреатитом главное постоянство, ведь нельзя долго сидеть на диете, а потом сорваться и кушать все подряд – это обязательно закончиться адской болью и рецидивом.
Источник статьи: http://clinica-opora.ru/%D0%B4%D0%B8%D0%B5%D1%82%D0%BE%D0%BB%D0%BE%D0%B3%D0%B8%D1%8F/%D0%BC%D0%B5%D0%BD%D1%8E-%D0%BF%D1%80%D0%B8-%D0%BF%D0%B0%D0%BD%D0%BA%D1%80%D0%B5%D0%B0%D1%82%D0%B8%D1%82%D0%B5-%D0%BD%D0%B0-%D0%BD%D0%B5%D0%B4%D0%B5%D0%BB%D1%8E-%D1%81%D1%82%D0%BE%D0%BB-%E2%84%965/
Диета 5 при панкреатите
Панкреатит (воспаление поджелудочной железы) — тяжелое изнуряющее заболевание, протекающее в острой и хронической форме. Лечебные мероприятия не обходятся без диетического подхода к питанию пациента, соблюдения основных правил приготовления и приема пищи.
Общие требования включены в рекомендации по применению при панкреатите стола №5, составленного в соответствии с классификацией М.И. Певзнера для пациентов с поражением печени, желчевыводящих путей (гепатиты, холециститы, дискинезии), поджелудочной железы, содержащей модификации для послеоперационного лечения. Однако течение заболевания имеет свои особенности, их актуальность необходимо учитывать при составлении индивидуального меню диеты 5п (при панкреатите) на неделю.
- Цели лечебного питания
- Главные принципы, которые требует выполнять диета 5 при панкреатите
- Какие особенности приготовления пищи советует диета 5?
- Показания к диете 5п
- Что входит в суточный состав рациона 5п?
- Разрешенные продукты
- Нерекомендованные продукты
- Как зависят правила диеты от длительности обострения?
- Сколько должно длиться диетическое питание?
- Однодневное меню при обострении
- Пример меню диеты №5 на неделю вне обострения
Цели лечебного питания
Какие бы замечательные растворы ни вводили пациенту при патологии поджелудочной железы внутривенно, они не могут заменить питательные вещества, поставляемые пищевыми продуктами, применяются всегда очень ограниченное время. Острый воспалительный процесс в поджелудочной железе требует максимального выведения ее из процесса пищеварения для нормализации функций.
Это достигается с помощью полного голода и запрета на питье в течение 1–2 суток. Лечащий врач проводит специальную процедуру отсасывания зондом содержимого двенадцатиперстной кишки и желудка, чтобы никакие выделения не раздражали железу. В результате голодания удается заблокировать чрезмерный синтез ферментов и процесс саморазрушения паренхимы органа.
Последующее питание должно:
- нормализовать секреторную деятельность;
- обеспечить интенсивное желчевыделение при расстройстве функций желчного пузыря;
- воздействовать на печень для активизации жирового метаболизма и накопления гликогена;
- обеспечить оптимальное количество белка, витаминов и микроэлементов для поддержки выработки энергии, необходимой на восстановление;
- задержать развитие фиброзной ткани (важно при хроническом панкреатите);
- стимулировать общий и местный иммунитет.
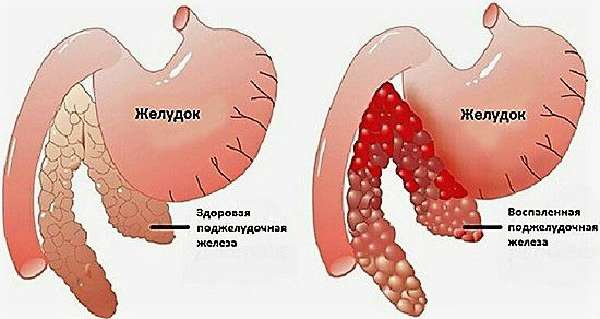
Отек паренхимы при воспалении нарушает дольчатую структуру поджелудочной железы
Главные принципы, которые требует выполнять диета 5 при панкреатите
Для восстановления функций поджелудочной железы необходимо:

- исключить продукты, стимулирующие выделение поджелудочного сока (жирные мясные и рыбные изделия, отварную и свежую капусту, грибы);
- изменить соотношение питательных веществ за счет увеличения количества употребляемого белка (нежирное мясо, рыба, творог) до 150 г в день, снижения жиров до 70–80 г, ограничения углеводов до 300–350 г (особенно легкоусвояемых видов сахаров, меда);
- точно следовать правилам приготовления пищи;
- контролировать объем однократного кормления, не допускать разового переедания, вес каждого блюда не должен превышать 150 г;
- соблюдать режим дробного питания до шести раз в день (через три часа);
- любые изменения согласовывать с врачом по результатам контрольных исследований.
Вариант 5п отличается более жесткими ограничениями.
Какие особенности приготовления пищи советует диета 5?
Правила питания при панкреатите запрещают жареные и копченые блюда, готовые изделия. Нельзя кормить больного маринованными и солеными овощами, консервами (в том числе соками). Поскольку жиры резко ограничиваются, ложку сливочного масла кладут непосредственно в тарелку. Разрешается использовать отваривание, запекание, тушение, паровой способ кулинарной обработки пищевых продуктов.
В процессе приготовления пищи запрещено применять кулинарный жир, маргарин, сало
Овощи нельзя пассировать на сковороде, их мелко режут или перетирают, отваривают. Прием соли ограничен до 10 г в сутки (норма 12–15 г). В домашних условиях лучше отмерить 2 чайных ложки и поставить солонку на стол, чтобы подсаливать из этого количества в течение дня, а в процессе готовки соль не применять.
Запрещено использование острых приправ (перца, горчицы, хрена), кетчупов, майонеза, соусов для заправки. Их заменяют растительными маслами в ограниченном количестве. Есть блюда можно только теплыми, категорически противопоказаны горячая и холодная температура, как сильный раздражитель органов пищеварения. Диета 5п при панкреатите в отличие от стола №5 должна состоять из блюд жидкой консистенции. Все продукты предварительно перекручиваются или протираются.
Показания к диете 5п
Диету №5п рекомендуют на двухнедельный срок после периода голодания при остром панкреатите и очередном обострении хронического. Она должна обеспечить постепенный «выход» функций пищеварения из «нерабочего» режима и восстановление органов для перевода на полный стол №5.
В переходном периоде продолжается максимальное щажение поджелудочной железы, желудка, кишечника, предупреждается рефлекторное стимулирование выработки пищеварительных соков и желчи.
Временное применение диеты №5п обосновано при усилении болей на фоне хронического панкреатита
Что входит в суточный состав рациона 5п?
При всех ограничениях состав ежедневного меню должен обеспечить достаточную калорийность, витамины, повышенное содержание пектинов, липотропных веществ. Средняя энергоемкость рациона соответствует 1700–2500 ккал.
Углеводы максимально снижены в первые дни до 50 г (постепенно увеличиваются до физиологической нормы, но сахара остается не более 30 г), жиры до 70 г (сливочное масло около 30 г в день, растительное не более 15 мл на одно блюдо), белки составляют преобладающий компонент в меню (100 г). Состав изменяется в зависимости от длительности и тяжести острой стадии панкреатита.
Обязательные витаминно-солевые компоненты пищи:
- ретинол и тиамин по 10 мг;
- аскорбинка 150 мг;
- рибофлавин 2 мг;
- никотиновая кислота 1,6 мг;
- фосфор 1,3 г;
- натрий 3 г;
- магний 0,5 г;
- железо 0,03 г,
- кальций 0,8 г.
Все полезные компоненты соответствуют определенному содержанию продуктов, поэтому важно стараться комбинировать и использовать разные разрешенные сочетания. Они обеспечивают не только вкусовые качества, но и постоянство лечебного воздействия.
Разрешенные продукты
Первые дни, после режима голодания, пациенту разрешены только овощные супы с крупой, кисель из ягод немного подслащенный, паровой омлет, отвар шиповника. Каждые 2–3 дня диета расширяется. Нежирное мясо и рыба используются для приготовления не бульонов, а паровых протертых тефтелей.
Каши готовят сначала на воде, затем на разведенном молоке полужидкие из овсяной, гречневой, рисовой крупы, манки. Хлеб пшеничных сортов разрешается только подсушенный (вчерашний), мелкими сухариками, можно есть несладкое сухое печенье (галеты). Один раз в день — яйцо всмятку или в виде парового омлета.
Овощи добавляют в супы, отваривают и перетирают. К концу недели вводятся молочные супы, отварная вермишель, тушеные или запеченные яблоки без кожицы, перетертый нежирный творог. Из фруктов и ягод лучше готовить кисель, соки без сахара. Концентрированный свежеотжатый сок разводят пополам кипяченной водой.
Разрешен некрепкий чай с лимоном без сахара, отвар шиповника
Нерекомендованные продукты
Диета 5п включает много ограничений. В список входят:
- свежая выпечка, хлеб из ржаной муки;
- сладости и кулинарные изделия с кремом;
- алкоголь в любом виде, крепкий чай, кофе, газированные напитки;
- холодные блюда (мороженое), горячий чай;
- наваристые бульоны из мяса и рыбы;
- копченые колбасы, сосиски, полуфабрикаты;
- напитки из кислого молока (кефир, йогурт, айран);
- икра рыбы;
- редис, репа, редька, шпинат и щавель;
- блюда из грибов и капусты;
- острые приправы;
- соленья и маринады;
- молоко и изделия из него при высокой жирности;
- консервированные рыбные, мясные изделия, овощи и соки;
- апельсины и мандарины, виноградный сок;
- изделия фастфуда, разные чипсы, орешки, сухарики с приправами.
Как зависят правила диеты от длительности обострения?
Диета 5п рассчитана на постепенное расширение рациона в зависимости от срока с начала заболевания. В первые 3 дня после голодной диеты разрешается есть понемногу и дробно до 6–7 раз в день. Для больного готовят жидкие перетертые каши на воде. Дают полпорции вегетарианского слизистого супа без соли, кисели, отвар шиповника.
Некоторые диетологи рекомендуют также отвар из черной смородины. Можно слегка подсластить питье. Категорически запрещено все, что вызывает сокогонное действие (соль, жиры, приправы, капуста). На четвертый день увеличивается калорийность до 600–800 ккал. Количество белков повышается до 15 г, углеводов — 200 г.
С пятого дня и до конца недельного срока калорийность растет и доходит до 1000 ккал. В блюда подключаются жиры (сливочное масло 10 г), белки разрешено увеличить до 40 г, углеводы — до 250 г. В меню вводятся вегетарианские супы, каши готовят более крутыми, но без молока, подключают протертое отварное мясо, рыбные тефтели и фрикадельки, паровые котлеты.
Разрешены овощные пюре из картофеля, моркови, нежирный творог, перетертое яблоко. Кроме отвара шиповника, в питье добавляют свежие разбавленные соки, морс из клюквы. С девятого дня калорийность составляет 2000 ккал. В меню диеты 5п увеличивается доля жиров (20 г), белков (60 г), углеводов (300 г). Разовые порции становятся больше.
Из-за низкой калорийности на фоне питания продолжают внутривенное вливание глюкозы и белковых препаратов (парентеральное питание)
Приготовление пищи продолжают без соли. Столовую ложку растительного масла добавляют в тарелку с готовым блюдом. После двадцатого дня от начала болезни диета значительно расширяется. Разрешается применение 40 г жиров, 100 г белков, возможно доведение углеводов до физиологической нормы (400–450 г). Продолжают размельчать и протирать блюда, проваривать без соли или запекать.
Пациента кормят: протертыми крупяными супами, жидкими кашами (гречка, овсянка, пока не рекомендуется рисовая и манная), овощным пюре, вареной тыквой, киселем из фруктов. Разрешен творожный пудинг. Постепенно в питание вводится молоко, разные молочные каши, кефир. Отварное мясо и рыбу разрешается готовить куском.
Сколько должно длиться диетическое питание?
Строгая диета 5п обычно назначается на 20 дней. Срок определяется состоянием пациента, купированием болевого синдрома, результатами исследования функций поджелудочной железы. После перенесенного острого панкреатита не менее года придется соблюдать диету 5. При хронической форме заболевания диета 5п потребуется при каждом обострении процесса, а следование требованиям стола №5 остается на всю жизнь.
Однодневное меню при обострении
Серьезные ограничения можно смягчить чередованием каш, овощных пюре, молочных продуктов, запеченных фруктов.
- Завтрак — жидкая овсяная каша на разведенном молоке, отвар шиповника с сухариками.
- Второй завтрак — слегка подслащенный протертый творог, зеленый чай с молоком без сахара.
- Обед — овощной суп-пюре из моркови, картофеля, цветной капусты, рыбные котлеты, приготовленные на пару, ягодный кисель.
- Полдник — тушеное яблоко, молоко с галетами.
- Ужин — паровой омлет из двух белков, кефир.
- В течение дня необходимо выпивать не менее 1,5 л жидкости.
Диетолог распишет меню индивидуально для пациента
Пример меню диеты №5 на неделю вне обострения
Рекомендуемое питание разрешается после строго соблюдения диеты 5п, при отсутствии болей.
- Утром — полужидкая овсяная каша на разведенном молоке, отвар шиповника с галетами.
- Второй завтрак — запеченное яблоко.
- Обед — суп с мясными фрикадельками, овощное пюре, кисель из ягод.
- Полдник — кефир с сухариками.
- Ужин — отварная курица куском, гречневая каша, зеленый чай.
- Перед сном — молоко.
- Утром — творожная запеканка с изюмом, чай с молоком.
- Второй завтрак — банан;
- Обед — вегетарианский суп с мелко покрошенными овощами, ленивые голубцы, компот из сухофруктов.
- Полдник — кисель с галетами.
- Ужин — полужидкая молочная рисовая каша.
- Перед сном — йогурт.
- Утром — гречневая каша с молоком, отвар шиповника.
- Второй завтрак — яблочный сок, галеты.
- Обед — паровые котлеты с овощным пюре, ягодный кисель.
- Полдник — рисовый пудинг с фруктами.
- Ужин — отварная рыба, картофельное пюре, зеленый чай.
- Перед сном — травяной чай с ромашкой, несладкое печенье.
- Утром — тыквенная молочная каша из риса и пшенки, зеленый чай.
- Второй завтрак — винегрет из отварных овощей без соленых огурцов и капусты.
- Обед — рыбный суп из трески, рисовая каша, томатный сок.
- Полдник — кисель из ягод.
- Ужин — кусок отварной курицы с тертой свеклой, чай с молоком.
- Перед сном — йогурт.
- Утром — молочная манная каша, зеленый чай, бутерброд с сыром твердого сорта.
- Второй завтрак — нежирный творог, морковный сок.
- Обед — куриный суп с вермишелью, пюре из овощей (подойдут морковь, кабачок, картофель, цветная капуста), несладкий чай.
- Полдник — тертое яблоко с морковью.
- Ужин — творожная запеканка, кисель из ягод.
- Перед сном — молоко с сухариками.
- Утром — гречневая каша, молоко.
- Второй завтрак — запеченные фрукты (груша или яблоко).
- Обед — борщ вегетарианский, паровые котлеты из мяса индейки, чай с лимоном.
- Полдник — ягодный кисель.
- Ужин — молочный суп с лапшой, зеленый чай с печеньем.
- Перед сном — йогурт.
- Утром — овсяная молочная каша с фруктами, чай с сухариками.
- Второй завтрак — творог, отвар шиповника с чайной ложкой меда.
- Обед — овощной суп, мясо кролика, запеченное в сметанном соусе и гречка, зеленый чай.
- Полдник — абрикосовый сок с галетами.
- Ужин — рыбные паровые котлеты с рисом, кисель.
- Перед сном — молоко с сухим печеньем.
Соблюдение правил диеты номер 5 потребует от пациентов значительных ограничений, но они оправдываются быстрым снижением умеренного болевого синдрома и восстановлением. Обычно причиной обострения панкреатита является нарушение приведенных требований. Поэтому больные хроники хорошо понимают значение правильного питания.
Источник статьи: http://medboli.ru/zhkt/podzheludochnaya-zheleza/dieta-5-pri-pankreatite








